


Система здравоохранения в Японии предоставляет различные виды услуг, включая скрининговые обследования, дородовой уход и контроль инфекционных заболеваний , при этом пациент берет на себя ответственность за 30% этих расходов, а правительство оплачивает оставшиеся 70%. Оплата личных медицинских услуг предлагается универсальной системой медицинского страхования, которая обеспечивает относительное равенство доступа, с тарифами, установленными правительственным комитетом. Все жители Японии обязаны по закону иметь медицинское страхование. Люди без страховки от работодателей могут участвовать в национальной программе медицинского страхования , администрируемой местными органами власти. Пациенты свободны выбирать врачей или учреждения по своему выбору и им не может быть отказано в покрытии. Больницы, по закону, должны работать как некоммерческие организации и управляться врачами.
Медицинские сборы строго регулируются правительством, чтобы они оставались доступными. В зависимости от дохода семьи и возраста застрахованного лица пациенты несут ответственность за оплату 10%, 20% или 30% медицинских сборов, а оставшуюся часть оплачивает правительство. [1] Кроме того, для каждого домохозяйства устанавливаются ежемесячные пороги, опять же в зависимости от дохода и возраста, а медицинские сборы, превышающие порог, отменяются или возмещаются правительством.
Пациенты, не имеющие страховки, обязаны оплачивать 100% своих медицинских расходов, однако домохозяйства с низким доходом, получающие государственную субсидию, освобождаются от уплаты сборов.

Современная японская система здравоохранения начала развиваться сразу после Реставрации Мэйдзи с внедрением западной медицины. Однако обязательное страхование не было установлено до 1927 года, когда был создан первый план медицинского страхования для сотрудников. [2]
В 1961 году Япония добилась всеобщего медицинского страхования, и почти все стали застрахованными. Однако ставки доплаты сильно различались. В то время как те, кто зарегистрировался в медицинском страховании сотрудников, должны были заплатить только номинальную сумму при первом посещении врача, их иждивенцы и те, кто зарегистрировался в Национальном медицинском страховании, должны были платить 50% от тарифной ставки за все услуги и лекарства. С 1961 по 1982 год ставка доплаты была постепенно снижена до 30%. [3]
С 1983 года все пожилые люди охвачены спонсируемой государством страховкой. [4]
В конце 1980-х годов правительство и профессиональные круги рассматривали возможность изменения системы таким образом, чтобы первичный, вторичный и третичный уровни медицинской помощи были четко разделены в каждом географическом регионе. Кроме того, учреждения будут назначаться по уровню медицинской помощи, а для получения более сложной помощи потребуются направления. Политики и администраторы также признали необходимость унификации различных систем страхования и контроля расходов.
К началу 1990-х годов существовало более 1000 психиатрических больниц , 8700 больниц общего профиля и 1000 многопрофильных больниц с общей вместимостью 1,5 миллиона коек. Больницы оказывали как амбулаторную, так и стационарную помощь. Кроме того, 79 000 клиник предлагали в основном амбулаторные услуги, и было 48 000 стоматологических клиник . Большинство врачей и больниц продавали лекарства напрямую пациентам, но было 36 000 аптек , где пациенты могли приобрести синтетические или травяные лекарства.
Национальные расходы на здравоохранение выросли примерно с 1 триллиона иен в 1965 году до почти 20 триллионов иен в 1989 году, или с чуть более 5% до более 6% национального дохода Японии.
Одной из проблем является неравномерное распределение медицинского персонала, при этом предпочтение отдавалось сельским районам, а не городам. [5]
В начале 1990-х годов в стране насчитывалось около 191 400 врачей, 66 800 стоматологов и 333 000 медсестер , а также более 200 000 человек, имеющих лицензию на практику массажа , иглоукалывания , моксотерапии и других восточноазиатских терапевтических методов.

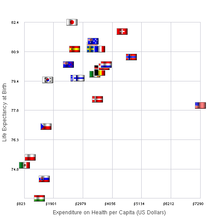
В 2008 году Япония потратила около 8,2% валового внутреннего продукта (ВВП) страны, или 2 859,7 долл. США или 405 737,84 иен на душу населения, на здравоохранение, заняв 20-е место среди стран Организации экономического сотрудничества и развития (ОЭСР). Доля валового внутреннего продукта была такой же, как и в среднем по государствам ОЭСР в 2008 году. [7] Согласно данным за 2018 год, доля валового внутреннего продукта выросла до 10,9% ВВП, превысив средний показатель по ОЭСР в 8,8%. [7]
Правительство контролировало расходы на протяжении десятилетий, используя единую национальную шкалу сборов для возмещения расходов. Правительство также может снижать сборы, когда экономика стагнирует. [8] В 1980-х годах расходы на здравоохранение быстро росли, как и во многих промышленно развитых странах. В то время как некоторые страны, такие как США, допускали рост расходов, Япония жестко регулировала отрасль здравоохранения, чтобы сдержать расходы. [9] Плата за все медицинские услуги устанавливается каждые два года путем переговоров между министерством здравоохранения и врачами. Переговоры определяют плату за каждую медицинскую процедуру и лекарство, и плата одинакова по всей стране. Если врачи попытаются обмануть систему, заказав больше процедур для получения дохода, правительство может снизить плату за эти процедуры на следующем этапе установления платы. [10] Так было, когда плата за МРТ была снижена правительством на 35% в 2002 году. [10] Таким образом, по состоянию на 2009 год в США МРТ области шеи могла стоить 1500 долларов США, но в Японии она стоила 98 долларов США. [11] Как только ежемесячная доплата пациента достигает предельного значения, дальнейшая доплата не требуется. [12] Пороговая сумма ежемесячной доплаты делится на три уровня в зависимости от дохода и возраста. [8] [13]
Чтобы сократить расходы, Япония использует дженерики. С 2010 года Япония поставила себе цель добавить больше лекарств в список Национального медицинского страхования страны. Возрастные заболевания остаются одной из самых больших проблем. Фармацевтические компании фокусируются на маркетинге и исследованиях для этой части населения. [14]


У жителей Японии самая высокая продолжительность жизни при рождении среди всех стран мира. Ожидаемая продолжительность жизни при рождении в 2009 году составила 83 года (мужчины — 79,6 лет, женщины — 86,4 лет). [7] Это было достигнуто за довольно короткое время благодаря быстрому снижению показателей смертности от инфекционных заболеваний с 1950-х до начала 1960-х годов, за которым последовало значительное снижение показателей смертности от инсульта после середины 60-х годов. [15]
В 2008 году количество коек для интенсивной терапии на 1000 человек населения составляло 8,1, что выше, чем в других странах ОЭСР, таких как США (2,7). [7] Однако сравнения на основе этого числа могут быть затруднительными, поскольку 34% пациентов были госпитализированы на срок более 30 дней, даже на койках, которые были классифицированы как койки для интенсивной терапии. [16] Укомплектованность персоналом на койку очень низкая. На душу населения приходится в четыре раза больше сканеров МРТ и в шесть раз больше сканеров КТ по сравнению со средним европейским положением. Средний пациент посещает врача 13 раз в год, что более чем вдвое превышает средний показатель по странам ОЭСР. [17]
В 2008 году на 1000 населения количество практикующих врачей составляло 2,2, что почти равно показателю в США (2,4). Количество практикующих медсестер составляло 9,5, что немного меньше, чем в США (10,8), и почти равно показателю в Великобритании (9,5) или Канаде (9,2). [7] Врачи и медсестры имеют пожизненную лицензию без необходимости ее продления, непрерывного медицинского или сестринского образования и не требуют экспертной оценки или оценки использования. [18] Данные ОЭСР включают специалистов и врачей общей практики вместе для Японии [7], поскольку эти два вида официально не различаются. Традиционно врачи обучались, чтобы стать узкими специалистами, [19] но после завершения обучения лишь немногие продолжали практиковать в качестве узких специалистов. Остальные покинули крупные больницы, чтобы работать в небольших общественных больницах или открыть свои клиники без какой-либо формальной переподготовки в качестве врачей общей практики. [8] В отличие от многих стран, в Японии нет системы врачей общей практики, вместо этого пациенты идут напрямую к специалистам, часто работающим в клиниках.
Результаты японского лечения физического здоровья на высоком уровне в целом сопоставимы с результатами в США. Сравнение двух отчетов в New England Journal of Medicine, составленных MacDonald et al. (2001) [20] и Sakuramoto et al. (2007) [21], показывает, что результаты лечения рака желудка и пищевода в Японии лучше, чем в США, как у пациентов, лечившихся только хирургическим путем, так и у пациентов, лечившихся с помощью хирургического вмешательства и последующей химиотерапией. Япония превосходит другие страны по пятилетним показателям выживаемости при раке толстой кишки, легких, поджелудочной железы и печени, согласно сравнению отчета Американской ассоциации онкологии и другого отчета Японского фонда содействия исследованиям рака. [22] Это же сравнение показывает, что США превосходит другие страны по пятилетним показателям выживаемости при раке прямой кишки, молочной железы, простаты и злокачественной лимфоме. Результаты хирургического лечения, как правило, лучше в Японии для большинства видов рака, в то время как общая выживаемость, как правило, выше в США из-за более агрессивного использования химиотерапии при поздних стадиях рака. Сравнение данных из Системы данных по заболеваниям почек США (USRDS) 2009 и Японского общества ренологии 2009 показывает, что ежегодная смертность пациентов, проходящих диализ в Японии, составляет 13% по сравнению с 22,4% в США. Пятилетняя выживаемость пациентов, проходящих диализ, составляет 59,9% в Японии и 38% в США.
В статье под названием «Соответствует ли японское аортокоронарное шунтирование мировому лидеру?» [23] Масами Очи из Медицинской школы Ниппон отмечает, что японские операции аортокоронарного шунтирования превосходят операции других стран по многим критериям. По данным Международной ассоциации трансплантации сердца и легких, пятилетняя выживаемость реципиентов трансплантата сердца во всем мире, которым пересадили сердце в период с 1992 по 2009 год, составила 71,9% (ISHLT 2011.6), в то время как пятилетняя выживаемость японских реципиентов трансплантата сердца составляет 96,2%, согласно отчету Университета Осаки. [24] Однако к 2011 году в стране было проведено всего 120 трансплантаций сердца из-за нехватки доноров.
В отличие от физического здоровья, качество психического здоровья в Японии относительно низкое по сравнению с большинством других развитых стран. Несмотря на реформы, психиатрические больницы Японии продолжают в значительной степени полагаться на устаревшие методы контроля пациентов, с их показателями принудительного приема лекарств, изоляции (одиночного заключения) и физических ограничений (привязывания пациентов к кроватям) намного выше, чем в других странах. [25] У пациентов, подвергавшихся ограничениям, в Японии были обнаружены высокие уровни тромбоза глубоких вен, что может привести к инвалидности и смерти. [26] Вместо того, чтобы уменьшить использование ограничений, как это было сделано во многих других странах, [27] частота использования медицинских ограничений в японских больницах удвоилась за почти десять лет с 2003 года (5 109 пациентов, подвергавшихся ограничениям) по 2014 год (10 682). [28]
47 местных префектур несут определенную ответственность за контроль качества медицинской помощи, но систематического сбора данных о лечении или результатах не ведется. Они контролируют ежегодные проверки больниц. Японский совет по качественному здравоохранению аккредитует около 25% больниц. [29] Одной из проблем с качеством японской медицинской помощи является отсутствие прозрачности в случаях врачебных ошибок. В 2015 году Япония ввела закон, требующий от больниц проводить проверки ухода за пациентами в случае любой неожиданной смерти и предоставлять отчеты ближайшим родственникам и сторонней организации. Однако именно больница решает, была ли смерть неожиданной. Ни пациенты, ни семьи пациентов не имеют права запрашивать проверки, что делает систему неэффективной. [30] [31] Между тем, японские поставщики медицинских услуг неохотно предоставляют открытую информацию, поскольку японские медицинские журналисты склонны приукрашивать, раздувать сенсации и в некоторых случаях фабриковать антимедицинскую критику, при этом у поставщиков медицинских услуг мало возможностей исправить ложные заявления после того, как они были сделаны. [32] Однако возросшее число посещений больниц на душу населения по сравнению с другими странами и в целом благоприятный общий результат свидетельствуют о том, что уровень неблагоприятных медицинских событий не выше, чем в других странах.
Важно иметь эффективность в отправке пациентов в правильное медицинское учреждение, поскольку существует проблема нехватки персонала. Около 92% больниц в Японии имеют недостаточное количество врачей, но при этом достаточное количество медсестер. В то время как только 10% больниц имеют достаточное количество врачей и недостаточное количество медсестер. [33]
В 2009 году был введен подход «без вины» в случаях рождения детей с церебральным параличом. Это привело к сокращению судебных разбирательств и уменьшению числа детей, родившихся с этим заболеванием, на 25%. [34]

В Японии услуги предоставляются либо через региональные/национальные государственные больницы, либо через частные больницы/клиники, и пациенты имеют всеобщий доступ к любому учреждению, хотя больницы, как правило, взимают с пациентов более высокую плату без направления. Как упоминалось выше, расходы в Японии, как правило, довольно низкие по сравнению с другими развитыми странами, но показатели использования намного выше. Большинство клиник с одним врачом не требуют предварительной записи, и прием в тот же день является правилом, а не исключением. Японские пациенты предпочитают медицинские технологии, такие как КТ и МРТ, и они получают МРТ по ставке на душу населения в 8 раз выше, чем британцы, и в два раза выше, чем американцы. [10] В большинстве случаев КТ, МРТ и многие другие тесты не требуют периодов ожидания. В Японии примерно в три раза больше больниц на душу населения, чем в США [35] , и в среднем японцы посещают больницу более чем в четыре раза чаще, чем среднестатистический американец. [35]
Иногда происходит злоупотребление доступом к медицинским учреждениям. Некоторые пациенты с легкими заболеваниями, как правило, сразу идут в отделения неотложной помощи больниц , а не получают доступ к более подходящим услугам первичной медицинской помощи. Это приводит к задержке в оказании помощи людям с более срочными и тяжелыми состояниями, которые нуждаются в лечении в условиях больницы. Существует также проблема с неправильным использованием услуг скорой помощи, когда многие люди доставляют машины скорой помощи в больницы с незначительными проблемами, не требующими вызова машины скорой помощи. В свою очередь, это приводит к задержкам в прибытии машин скорой помощи в случае серьезных чрезвычайных ситуаций. Почти 50% поездок на машинах скорой помощи в 2014 году были связаны с незначительными состояниями, когда граждане могли бы взять такси вместо машины скорой помощи, чтобы получить лечение. [36]
Из-за большого количества людей, посещающих больницы из-за относительно незначительных проблем, нехватка медицинских ресурсов может стать проблемой в некоторых регионах. Эта проблема стала широко распространенной в Японии, особенно в Токио. Отчет показал, что более 14 000 пациентов, нуждающихся в неотложной помощи, были отклонены больницами в Японии по меньшей мере три раза до начала лечения. Правительственное исследование за 2007 год, которое привлекло большое внимание, когда было опубликовано в 2009 году, упомянуло несколько таких инцидентов в районе Токио, включая случай пожилого мужчины, которому отказали 14 больниц, прежде чем он умер через 90 минут после того, как его наконец госпитализировали, [37] и случай беременной женщины, жалующейся на сильную головную боль, которой отказали в приеме в семи больницах Токио, и которая позже умерла от недиагностированного кровоизлияния в мозг после родов. [38] Так называемый «тараи маваси» (машины скорой помощи, которым отказывают несколько больниц до того, как поступает экстренный пациент) объясняется несколькими факторами, такими как установление настолько низких ставок возмещения расходов на медицинское обслуживание, что больницам приходится поддерживать очень высокий уровень заполняемости, чтобы оставаться платежеспособными, пребывание в больнице обходится пациентам дешевле, чем в недорогих отелях, нехватка врачей-специалистов и переполнение системы пациентами с низким уровнем риска и минимальной потребностью в лечении.
Медицинское страхование, в принципе, является обязательным для резидентов Японии, но штраф не взимается для 10% лиц, которые решают не соблюдать его, что делает его необязательным на практике. [39] [40] Помимо традиционной западной медицины и здравоохранения, японское страхование также покрывает традиционные оздоровительные процедуры, такие как иглоукалывание и оздоровительный массаж и т. д., проводимые лицензированными терапевтами. [41] Всего в Японии существует восемь систем медицинского страхования, [42] с примерно 3500 медицинскими страховщиками. По словам Марка Бритнелла , широко признано, что существует слишком много мелких страховщиков. [43] Их можно разделить на две категории: медицинское страхование сотрудников (健康保険, Kenko-Hoken ) и национальное медицинское страхование (国民健康保険, Kokumin-Kenkō-Hoken ) . Медицинское страхование сотрудников подразделяется на следующие системы: [42]
Национальное медицинское страхование обычно предназначено для самозанятых людей и студентов, а социальное страхование обычно предназначено для корпоративных сотрудников. Национальное медицинское страхование имеет две категории: [42]
Государственное медицинское страхование охватывает большинство граждан/резидентов, и система оплачивает 70% или более расходов на медицинские услуги и рецептурные препараты, а остальное покрывает пациент (применяются верхние пределы). [44] Ежемесячная страховая премия выплачивается на домохозяйство и масштабируется в зависимости от годового дохода. Дополнительное частное медицинское страхование доступно только для покрытия доплат или непокрытых расходов и имеет фиксированную оплату за день в больнице или за выполненную операцию, а не за фактические расходы. [45] [46]
Существует отдельная система страхования (Kaigo Hoken) для долгосрочного ухода, которой управляют муниципальные власти. Люди старше 40 лет платят около 2% от своего дохода. [43]
Страхование для физических лиц оплачивается как работниками, так и работодателями. В итоге это составляет 95% покрытия для физических лиц. [47] Пациенты в Японии должны оплачивать 30% медицинских расходов. Если есть необходимость платить гораздо более высокую стоимость, им возмещают до 80-90%. Пожилые люди, которые застрахованы SHSS (страхование пожилых людей), платят только 10% из своего кармана. [48] По состоянию на 2016 год поставщики медицинских услуг тратят миллиарды на стационарное и амбулаторное лечение. 152 миллиарда тратятся на стационарное лечение, а 147 миллиардов тратятся на амбулаторное лечение. Что касается долгосрочной перспективы, то тратится 41 миллиард. [49]
Сегодня Япония сталкивается с серьезной проблемой оплаты растущих медицинских расходов, льгот, которые неравномерны для разных людей, и даже бремени для каждой из программ медицинского страхования страны. [50] Одним из способов, с помощью которых Япония в последнее время улучшила свое здравоохранение, является принятие Плана действий по повышению промышленной конкурентоспособности. Цель состоит в том, чтобы помочь предотвратить заболевания, чтобы люди жили дольше. Если предотвратимые заболевания будут предотвращены, Японии не придется тратить так много на другие расходы. План действий также обеспечивает более высокое качество медицинской и оздоровительной помощи. [51]
{{cite web}}: CS1 maint: архивная копия как заголовок ( ссылка )