Анализ спермы (множественное число: анализы спермы), также называемый семинограммой или спермиограммой , оценивает определенные характеристики мужской спермы и спермы , содержащейся в ней. [1] [2] [3] Он делается для оценки мужской фертильности , будь то для тех, кто ищет беременность или проверяет успешность вазэктомии . В зависимости от метода измерения, могут быть оценены только несколько характеристик (например, с помощью домашнего набора) или многие характеристики (обычно диагностической лабораторией). Методы сбора и точный метод измерения могут повлиять на результаты. Анализ также называют анализом эякулята, анализом человеческой спермы (HSA), тестом на функцию спермы и анализом спермы. [ необходима цитата ]
Анализ спермы — это сложный тест, который должен проводиться в андрологических лабораториях опытными специалистами с контролем качества и валидацией тест-систем. Рутинный анализ спермы должен включать: физические характеристики спермы (цвет, запах, pH, вязкость и разжижение), объем, концентрацию, морфологию, подвижность и прогрессию сперматозоидов. Для получения правильного результата необходимо провести не менее двух, а лучше трех отдельных анализов спермы с интервалом между ними от семи дней до трех месяцев.
Методы и критерии, используемые для анализа образцов спермы, основаны на руководстве ВОЗ по исследованию человеческой спермы и взаимодействия спермы с цервикальной слизью, опубликованном в 2021 году. [1]
Наиболее распространенными причинами лабораторного анализа спермы у людей являются обследование на бесплодие пары и после вазэктомии для проверки успешности процедуры. [4] Он также широко используется для проверки доноров-людей на предмет донорства спермы , а для животных анализ спермы обычно используется в конном хозяйстве и разведении сельскохозяйственных животных .
Иногда мужчинам делают анализ спермы в рамках рутинного тестирования перед беременностью. На лабораторном уровне это бывает редко, так как большинство поставщиков медицинских услуг не будут тестировать сперму и сперму, если только это не запрошено специально или нет веских подозрений на патологию в одной из этих областей, обнаруженную в ходе изучения истории болезни или во время физического осмотра. Такое тестирование очень дорогое и занимает много времени, и в США вряд ли будет покрываться страховкой. В других странах, например, в Германии, тестирование покрывается всеми страховками.
Характеристики, измеряемые с помощью анализа спермы, являются лишь некоторыми из факторов качества спермы . Один источник утверждает, что 30% мужчин с нормальным анализом спермы на самом деле имеют аномальную функцию спермы. [5] И наоборот, мужчины с плохими результатами анализа спермы могут стать отцами детей. [6] В рекомендациях NICE легкий мужской фактор бесплодия определяется как ситуация, когда два или более анализа спермы имеют одну или несколько переменных ниже 5-го процентиля , и дает шанс наступления беременности естественным путем через вагинальный половой акт в течение двух лет, как и у людей с легким эндометриозом . [7]
Методы сбора спермы включают мастурбацию , сбор презервативов и извлечение придатка яичка . Образец никогда не следует получать посредством прерывания полового акта, поскольку часть эякулята может быть потеряна, может произойти бактериальное загрязнение или кислый pH влагалища может быть губителен для подвижности сперматозоидов. Оптимальное половое воздержание для сбора спермы составляет от двух до семи дней. Наиболее распространенный способ получения образца спермы — мастурбация, и лучшее место для его получения — клиника, где будет проводиться анализ, чтобы избежать перепадов температуры во время транспортировки, которые могут быть смертельными для некоторых сперматозоидов. После получения образца его необходимо поместить непосредственно в стерильный пластиковый контейнер (никогда не в обычный презерватив, поскольку в них содержатся химические вещества, такие как лубриканты или спермициды, которые могут повредить образец) и передать в клинику для исследования в течение часа.
Существуют некоторые ситуации, которые требуют альтернативных методов сбора, такие как ретроградная эякуляция, неврологическая травма или психологическое торможение. В зависимости от ситуации могут использоваться специальные презервативы, электростимуляция или вибростимуляция.
Параметры, включаемые в анализ спермы, можно разделить на макроскопические (разжижение, внешний вид, вязкость, объем и pH) и микроскопические (подвижность, морфология, жизнеспособность, концентрация, количество сперматозоидов, агрегация сперматозоидов, агглютинация сперматозоидов и наличие круглых клеток или лейкоцитов). Основными тремя параметрами спермиограммы являются концентрация сперматозоидов в сперме, их подвижность и морфология . Этот анализ важен для анализа фертильности, но даже у совершенно фертильного мужчины очень сложно найти нормальные сперматозоиды. У среднестатистического фертильного мужчины только 4% сперматозоидов нормальны по каждому параметру, в то время как 96% ненормальны по крайней мере по одному из них.

Количество сперматозоидов или концентрация сперматозоидов , чтобы избежать путаницы с общим количеством сперматозоидов , измеряет концентрацию сперматозоидов в эякуляте, в отличие от общего количества сперматозоидов , которое представляет собой количество сперматозоидов, умноженное на объем. По данным ВОЗ от 2021 года, нормой считается более 16 миллионов сперматозоидов на миллилитр. [8] В более старых определениях указано 20 миллионов. [5] [6] Более низкое количество сперматозоидов считается олигозооспермией . Вазэктомия считается успешной, если образец азооспермический (не обнаружено ни одного сперматозоида любого вида). Когда образец содержит менее 100 000 сперматозоидов на миллилитр, мы говорим о криптозооспермии. Некоторые определяют успех, когда наблюдаются редкие/случайные неподвижные сперматозоиды (менее 100 000 на миллилитр). [9] Другие выступают за проведение второго анализа спермы, чтобы убедиться, что количество не увеличивается (как это может произойти при реканализации), а другие все еще могут выполнить повторную вазэктомию в этой ситуации.
Появляются чипы для домашнего использования, которые могут дать точную оценку количества сперматозоидов после трех образцов, взятых в разные дни. Такой чип может измерять концентрацию сперматозоидов в образце спермы по сравнению с контрольной жидкостью, заполненной полистироловыми шариками. [10] [ ненадежный медицинский источник? ]
Всемирная организация здравоохранения имеет значение 40% [11] , и оно должно быть измерено в течение 60 минут после сбора. ВОЗ также имеет параметр жизнеспособности с нижним пределом 60% живых сперматозоидов. [8] У мужчины может быть общее количество сперматозоидов, намного превышающее предел >16 миллионов сперматозоидов на миллилитр, но все равно плохого качества, потому что слишком мало из них подвижны. Однако, если количество сперматозоидов очень высокое, то низкая подвижность (например, менее 60%) может не иметь значения, потому что фракция все еще может быть более 8 миллионов на миллилитр. И наоборот, у мужчины может быть количество сперматозоидов намного меньше 20 миллионов сперматозоидов на миллилитр и все еще иметь хорошую подвижность, если более 60% этих наблюдаемых сперматозоидов показывают хорошее поступательное движение — что полезно, потому что природа предпочитает качество количеству.
Более специфической мерой является степень подвижности , где общая подвижность (PR+NP) и неподвижность. [11]
Прогрессивно-подвижные — сперматозоиды, движущиеся в прямом направлении, — поступательно-подвижные. Непрогрессивно-подвижные — сперматозоиды, движущиеся по кругу, — непрогрессивно-подвижные. Неподвижные — сперматозоиды, не способные двигаться, или мертвые.
Общий показатель подвижности в 40% можно разделить на 32% поступательной подвижности и 8% подвижности in situ.
Образцы спермы, имеющие более 30% прогрессивной подвижности, считаются нормозооспермией. Образцы ниже этого значения классифицируются как астенозооспермия в соответствии с критериями ВОЗ.
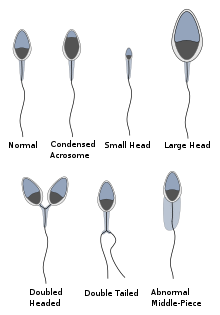
Что касается морфологии сперматозоидов , критерии ВОЗ, описанные в 2021 году, гласят, что образец является нормальным (образцы мужчин, партнерши которых забеременели в течение последних 12 месяцев), если 4% (или 5-й процентиль) или более наблюдаемых сперматозоидов имеют нормальную морфологию. [8] [12] Если в образце менее 4% морфологически нормальных сперматозоидов, это классифицируется как тератозооспермия .
Нормальную морфологию сперматозоидов трудно классифицировать из-за отсутствия объективности и вариаций в интерпретации, например. Чтобы классифицировать сперматозоиды как нормальные или ненормальные, следует рассмотреть различные части. Сперматозоид имеет головку, среднюю часть и хвост.
Во-первых, головка должна быть овальной формы, гладкой и с ровными очертаниями. Более того, акросомальная область должна составлять 40–70% площади головки, быть выраженной и не содержать крупных вакуолей. Количество вакуолей не должно превышать 20% площади головки. Она должна быть 4–5 мкм в длину и 2,5–3,5 мкм в ширину.
Во-вторых, средняя часть и шейка должны быть регулярными, с максимальной шириной 1 мкм и длиной 7–8 мкм. Ось средней части должна быть совмещена с большой осью головки.
Наконец, хвост должен быть тоньше средней части и иметь длину около 45 мкм и постоянный диаметр по всей длине. Важно, чтобы он не был скручен.
Поскольку аномалии часто бывают смешанными, индекс тератозооспермии (TZI) действительно полезен. Этот индекс представляет собой среднее количество аномалий на один аномальный сперматозоид. Для его расчета подсчитывается 200 сперматозоидов (это хорошее число). Из этого числа подсчитываются аномалии в головке, средней части и хвосте, а также общее количество аномальных сперматозоидов. После выполнения этой задачи TZI рассчитывается следующим образом:
ТЗИ= (ч+м+т)/х
Еще один интересный индекс — индекс деформации сперматозоидов (SDI), который рассчитывается так же, как и TZI, но вместо деления на количество аномальных сперматозоидов, деление производится на общее количество подсчитанных сперматозоидов. TZI принимает значения от 1 (только одна аномалия на сперматозоид) до 3 (каждый сперматозоид имеет три типа аномалий).
Морфология является предиктором успеха оплодотворения ооцитов во время экстракорпорального оплодотворения .
До 10% всех сперматозоидов имеют видимые дефекты и, как следствие, не подходят для оплодотворения яйцеклетки. [13]
Кроме того, сперматозоиды с припухлостью кончика хвоста, как правило, имеют более низкую частоту анеуплоидии . [14]
Исследование морфологии подвижных органелл сперматозоидов (MSOME) представляет собой особое морфологическое исследование, при котором инвертированный световой микроскоп, оснащенный мощной оптикой и улучшенный цифровой визуализацией, используется для достижения увеличения более 6000 раз, что намного больше, чем увеличение, обычно используемое эмбриологами при отборе сперматозоидов для интрацитоплазматической инъекции сперматозоидов (от 200 до 400 раз). [15] Потенциальным открытием при MSOME является наличие вакуолей сперматозоидов, которые связаны с незрелостью хроматина сперматозоидов, особенно в случае крупных вакуолей. [16]
Согласно одному из руководств по лабораторным тестам, нормальным является объем спермы от 2,0 мл до 5 мл; [6] ВОЗ считает 1,4 мл нижним пределом нормы . [8] Низкий объем, называемый гипоспермией , может указывать на частичную или полную закупорку семенных пузырьков или на то, что мужчина родился без семенных пузырьков. [5] В клинической практике объем менее 1,4 мл в условиях бесплодия, скорее всего, обусловлен неполной эякуляцией или частичной потерей образца. Помимо этого, пациента следует обследовать на гипоандрогению и обструкцию в некоторых частях семявыбрасывающего тракта, азооспермию , учитывая, что с момента последней эякуляции до времени сбора образца прошло не менее 48 часов.
Человеческий эякулят в основном состоит из воды, от 96 до 98% семени — это вода. Один из способов гарантировать, что мужчина производит больше эякулята [17], — пить больше жидкости. Мужчины также производят больше семенной жидкости после длительной сексуальной стимуляции и возбуждения. Уменьшение частоты секса и мастурбации помогает увеличить объем семени. Заболевания, передающиеся половым путем, также влияют на выработку семени. Мужчины, инфицированные [18] вирусом иммунодефицита человека (ВИЧ), производят меньшее количество семени.
Объем семенной жидкости также может быть увеличен, состояние, известное как гиперспермия . Объем, превышающий 6 мл, может указывать на воспаление простаты. Когда объема нет, состояние называется аспермией , что может быть вызвано ретроградной эякуляцией , анатомическими или неврологическими заболеваниями или антигипертензивными препаратами .
Сперма обычно имеет беловато-серый цвет. Она имеет тенденцию приобретать желтоватый оттенок по мере того, как мужчина стареет. Цвет семени также зависит от пищи, которую мы едим: продукты с высоким содержанием серы, такие как чеснок , могут привести к тому, что у мужчины вырабатывается желтая сперма. [19] Наличие крови в семени ( гематоспермия ) приводит к коричневатому или красному цвету эякулята. Гематоспермия является редким заболеванием.
Сперма, имеющая глубокий желтый цвет или зеленоватый оттенок, может быть следствием приема лекарств. Коричневая сперма в основном является результатом инфекции и воспаления предстательной железы, уретры , придатка яичка и семенных пузырьков. [ необходима цитата ] Другие причины необычного цвета спермы включают инфекции, передающиеся половым путем, такие как гонорея и хламидиоз , операции на половых органах и травмы мужских половых органов.

Уровень фруктозы в сперме может быть проанализирован для определения количества энергии, доступной сперме для перемещения. [6] ВОЗ определяет нормальный уровень в 13 мкмоль на образец. Отсутствие фруктозы может указывать на проблему с семенными пузырьками. Тест на фруктозу в сперме проверяет наличие фруктозы в семенной жидкости. Фруктоза обычно присутствует в сперме, так как она секретируется семенными пузырьками. Отсутствие фруктозы указывает на обструкцию семявыбрасывающего протока или другую патологию. [5]
Согласно одному руководству по лабораторным тестам нормальный диапазон pH составляет 7,2–8,2; [6] Критерии ВОЗ определяют норму как 7,2–7,8. [5] Кислотный эякулят (более низкое значение pH) может указывать на то, что один или оба семенных пузырька заблокированы. Щелочной эякулят (более высокое значение pH) может указывать на инфекцию . [5] Значение pH за пределами нормального диапазона вредно для сперматозоидов и может повлиять на их способность проникать в яйцеклетку. [6] Окончательный pH является результатом баланса между значениями pH секрета дополнительных желез, щелочной секрецией семенных пузырьков и кислой секрецией простаты. [20]
Разжижение — это процесс, при котором гель, образованный белками семенных пузырьков и простаты, разрушается, и сперма становится более жидкой. Обычно требуется от 30 минут до 1 часа, чтобы образец превратился из густого геля в жидкость . В рекомендациях NICE время разжижения в пределах 60 минут считается нормальным. [21]
Вязкость спермы можно оценить, осторожно всасывая образец в одноразовую пластиковую пипетку с широким отверстием, позволяя сперме падать под действием силы тяжести и наблюдая за длиной любой нити. Высокая вязкость может помешать определению подвижности сперматозоидов, концентрации сперматозоидов и другим анализам. [11]
MOT — это мера того, сколько миллионов сперматозоидов на мл обладают высокой подвижностью, то есть приблизительно класса a (>25 микрометров за 5 сек. при комнатной температуре) и класса b (>25 микрометров за 25 сек. при комнатной температуре). Таким образом, это комбинация количества сперматозоидов и их подвижности.
При объеме соломинки или флакона 0,5 миллилитра общее правило заключается в том, что для интрацервикальной инсеминации (ИЦИ) рекомендуются соломинки или флаконы, в общей сложности дающие 20 миллионов подвижных сперматозоидов. Это равно 8 соломинкам или флаконам 0,5 мл с MOT5 или 2 соломинкам или флаконам MOT20. Для внутриматочной инсеминации (ВМИ) считается достаточным 1–2 соломинки или флакона MOT5. Таким образом, в терминах ВОЗ рекомендуется использовать приблизительно 20 миллионов сперматозоидов класса a+b при ИЦИ и 2 миллиона класса a+b при ВМИ.
Повреждение ДНК в сперматозоидах, связанное с бесплодием, можно исследовать с помощью анализа восприимчивости ДНК к денатурации в ответ на тепловую или кислотную обработку [22] и/или путем обнаружения фрагментации ДНК , выявляемой по наличию двухцепочечных разрывов, обнаруженных с помощью анализа TUNEL . [23] [24] Другие методы, применяемые для измерения фрагментации ДНК: SCD (тест дисперсии хроматина сперматозоидов), ISNT ( трансляция никеля in situ ), SCSA (структурный анализ хроматина сперматозоидов) и анализ комет .
Общее количество подвижных сперматозоидов (TMS) [25] или общее количество подвижных сперматозоидов (TMSC) [26] представляет собой комбинацию количества сперматозоидов, подвижности и объема, измеряющую, сколько миллионов сперматозоидов во всем эякуляте являются подвижными.
Приблизительной рекомендацией может быть использование около 20 миллионов сперматозоидов с подвижностью класса C или D при ИЦИ и 5 миллионов при ВМИ.
Образец также может быть проверен на наличие лейкоцитов . Высокий уровень лейкоцитов в сперме называетсялейкоспермия и может указывать на инфекцию. [5] Пороговые значения могут различаться, но примерный порог составляет более 1 миллиона лейкоцитов на миллилитр спермы. [5]
Помимо качества спермы как такового, существуют различные методологические факторы, которые могут влиять на результаты, приводя к вариациям между методами .
По сравнению с образцами, полученными при мастурбации, образцы спермы из сборных презервативов имеют более высокое общее количество сперматозоидов, подвижность сперматозоидов и процент сперматозоидов с нормальной морфологией [ необходима ссылка ] . По этой причине считается, что они дают более точные результаты при использовании для анализа спермы.
Если результаты первого образца мужчины субфертильны, их необходимо подтвердить как минимум двумя дополнительными анализами. Между каждым анализом должно пройти не менее двух-четырех недель. [27] [ необходима медицинская ссылка ] Результаты для одного мужчины могут иметь большое количество естественных вариаций с течением времени, то есть один образец может не быть репрезентативным для средних характеристик спермы мужчины. [ необходима медицинская ссылка ] Кроме того, физиолог спермы Джоанна Эллингтон считает, что стресс от получения образца эякулята для исследования, часто в незнакомой обстановке и без какой-либо смазки (большинство смазок в некоторой степени вредны для спермы), может объяснить, почему первые образцы мужчин часто показывают плохие результаты, в то время как последующие образцы показывают нормальные результаты. [ необходима медицинская ссылка ]
Мужчина может предпочесть сдать свой образец дома, а не в клинике. Место сбора спермы не влияет на результаты анализа спермы. [28] Если образец сдается дома, его следует хранить как можно ближе к температуре тела, поскольку воздействие холода или тепла может повлиять на подвижность сперматозоидов.

Объем можно определить, измерив вес контейнера для образца, зная массу пустого контейнера. [29] Количество и морфологию сперматозоидов можно рассчитать с помощью микроскопии. Количество сперматозоидов также можно оценить с помощью наборов, которые измеряют количество белка, связанного со спермой, и подходят для домашнего использования. [30] [ ненадежный медицинский источник? ]
Компьютерный анализ спермы ( CASA ) — это собирательное выражение для автоматических или полуавтоматических методов анализа спермы. Большинство систем основаны на анализе изображений , но существуют и альтернативные методы, такие как отслеживание движения клеток на цифровом планшете . [31] [32] Компьютерные методы чаще всего используются для оценки концентрации и характеристик подвижности сперматозоидов, таких как скорость и линейная скорость. В настоящее время существуют системы CASA, основанные на анализе изображений и использующие новые методы, с почти идеальными результатами и выполняющие полный анализ за несколько секунд. С некоторыми методами измерения концентрации и подвижности сперматозоидов по крайней мере столь же надежны, как и текущие ручные методы. [33]
Рамановская спектроскопия достигла прогресса в своей способности выполнять характеристику, идентификацию и локализацию повреждений ядерной ДНК сперматозоидов. [34]
Тест на фруктозу спермы достиг прогресса в своей способности выполнять характеристику, идентификацию и локализацию повреждений ядерной ДНК сперматозоидов. [34]
{{cite web}}: CS1 maint: archived copy as title (link) Фертильность: оценка и лечение людей с проблемами фертильности . Лондон: RCOG Press. 2004. ISBN 978-1-900364-97-3.{{cite journal}}: CS1 maint: multiple names: authors list (link){{cite journal}}: CS1 maint: multiple names: authors list (link)