Материнская смертность – это смерть женщины во время беременности или в течение года после ее прерывания; этот показатель включает только причины, связанные с беременностью, и не включает случайные причины. [3] Некоторые источники определяют материнскую смертность как смерть женщины в течение 42 дней после окончания беременности, а не в течение одного года. [4] В 1986 году Центр по контролю и профилактике заболеваний (CDC) начал отслеживать случаи смерти, связанные с беременностью, чтобы собрать информацию и определить причины этих смертей, создав Систему наблюдения за смертностью, связанной с беременностью. [3] Согласно отчету за 2010-2011 годы, хотя Соединенные Штаты тратили на здравоохранение больше, чем любая другая страна в мире, более двух женщин умирали во время родов каждый день, что делает материнскую смертность в Соединенных Штатах самой высокой (12,7 смертей на одного ребенка). 100 000 рождений) по сравнению с 49 другими странами развитого мира . [5]
По состоянию на 2021 год в США было примерно 32,9 смертей на 100 000 рождений. [2] Центры по контролю и профилактике заболеваний сообщили об увеличении коэффициента материнской смертности в Соединенных Штатах с 18,8 смертей на 100 000 рождений до 23,8 смертей на 100 000 рождений в период с 2000 по 2014 год, то есть на 26,6%. [6] Уровень смертности беременных и недавно беременных женщин в США вырос почти на 30% в период с 2019 по 2020 год. [7] По данным CDC, исследование, включившее данные из 36 штатов, показало, что более 80% беременных - связанные с этим смерти можно было предотвратить в период с 2017 по 2019 год. [8]
В 1986 году Центры по контролю и профилактике заболеваний (CDC) и Американский колледж акушеров и гинекологов (ACOG) создали Систему наблюдения за смертностью, связанной с беременностью, для мониторинга материнской смертности во время беременности и в течение одного года после родов. До этого женщины находились под наблюдением в течение шести недель после родов. [3]
В 2016 году Фонд CDC , Центры по контролю и профилактике заболеваний (CDC) и Ассоциация программ по охране здоровья матери и ребенка (AMCHP) предприняли совместную инициативу «Наращивание потенциала США по анализу и предотвращению материнской смертности», финансируемую компанией Merck в рамках Программа Merck для матерей. Они изучают материнскую смертность, чтобы лучше понять рост коэффициента материнской смертности в Соединенных Штатах и определить профилактические меры. [9] В рамках этой инициативы они создали веб-сайт Review to Action, на котором размещены их отчеты и ресурсы. В своем отчете за 2017 год четыре штата — Колорадо, Делавэр, Джорджия и Огайо — поддержали разработку Системы анализа данных о материнской смертности (MMRDS), которая должна была стать предшественником Информационного приложения для обзора материнской смертности (MMRIA). [10] Эти три агентства установили партнерские отношения с Колорадо, Делавэром, Джорджией, Гавайями, Иллинойсом, Северной Каролиной, Огайо, Южной Каролиной и Ютой для сбора данных для информационного приложения по обзору материнской смертности (MMRIA); девять штатов представили свои первые отчеты в 2018 году. [11]
После десятилетий бездействия Конгресса США в отношении снижения коэффициента материнской смертности Комитет Сената США по ассигнованиям 28 июня 2018 года проголосовал за запрос 50 миллионов долларов на предотвращение смертности американских женщин, связанной с беременностью. [12] CDC получит 12 миллионов долларов на исследования и сбор данных. Они также будут поддерживать отдельные штаты в подсчете и анализе данных о материнской смертности. [12] Федеральное бюро охраны здоровья матери и ребенка получит оставшиеся 38 миллионов долларов, направленные на программу «Здоровый старт» и «программы по спасению жизни, основанные на фактических данных» в больницах. [12] Программа «Здоровый старт» MCHB была призвана снизить уровень младенческой смертности. [13]
В 2019 году чернокожая защитница материнского здоровья и писательница для родителей Кристин Мишель Картер взяла интервью у вице-президента Камалы Харрис . Будучи сенатором, в 2019 году Харрис вновь представил Закон о доступе к материнской помощи и сокращении чрезвычайных ситуаций (CARE), который был направлен на устранение неравенства в материнской смертности, с которым сталкиваются цветные женщины, путем обучения поставщиков услуг по распознаванию скрытых расовых предубеждений и их влияния на уход. Харрис заявил:
«Нам нужно говорить неприятную правду о том, что женщины – и особенно чернокожие женщины – слишком часто не слушаются и не воспринимаются всерьез системой здравоохранения, и поэтому им отказывают в достоинстве, которого они заслуживают. И нам нужно говорить эту правду, потому что сегодня Соединенные Штаты являются одной из 13 стран мира, где уровень материнской смертности выше, чем 25 лет назад. Этот риск еще выше для чернокожих женщин, у которых вероятность этого в три-четыре раза выше, чем у белых женщин. умирают от причин, связанных с беременностью. Эти цифры просто возмутительны».
В 1930-х годах в Нью-Йорке и Филадельфии в ответ на высокие уровни материнской смертности были сформированы комитеты по рассмотрению материнской смертности (MMRC), комитеты штатов и местных органов власти, которые рассматривают случаи смертности, связанной с беременностью. Филадельфия добилась успеха в снижении показателей благодаря данным, собранным из их MMRC, и в течение следующих двух десятилетий MMRC появились по всей стране. С тех пор популярность MMRC то росла, то терялась, но сейчас CDC рекомендует данные MMRC в качестве золотого стандарта для понимания причин материнской смертности и планирования вмешательства. связанные с беременностью. [14]
Согласно статье Макдормана и др., опубликованной в журнале Obstetrics and Gynecology в 2016 году , одним из факторов, влияющих на уровень материнской смертности в США, является изменчивость в расчете материнской смертности. ВОЗ считает, что материнской смертностью считается смерть, произошедшая в течение 42 дней после окончания беременности, тогда как Система наблюдения за беременной смертностью США измеряет материнскую смертность как смерть, произошедшую в течение года после окончания беременности. [6] Некоторые штаты допускают несколько ответов, например, произошла ли смерть во время беременности, в течение 42 дней после беременности или в течение года после беременности, но в некоторых штатах, таких как Калифорния, просто спрашивают, наступила ли смерть в течение года после родов. [6]
В своей статье авторы описали, как сбор данных о материнской смертности стал «международным позором». [6] [15] : 427 В 2003 году в стандартное свидетельство о смерти национального стандарта США был добавлен вопрос в виде «галочки», касающийся статуса беременности умершего. Многие штаты отложили принятие новых стандартов свидетельств о смерти. Это «запутало» данные и затруднило анализ тенденций материнской смертности. Это также означало, что в течение многих лет Соединенные Штаты не могли сообщать о национальном уровне материнской смертности в ОЭСР или другие хранилища, которые собирают данные на международном уровне. [6] [15] : 427
В ответ на исследование Макдормана, выявившее «неспособность или нежелание штатов и федерального правительства отслеживать материнскую смертность», [16] ProPublica и NPR обнаружили, что только в 2016 году от 700 до 900 женщин умерли от беременности и родов. - связанные причины. В «Потерянных матерях» опубликованы истории некоторых погибших женщин в возрасте от 16 до 43 лет. [16]
Healthy People — это федеральная организация, которой управляет Управление профилактики заболеваний и укрепления здоровья (ODPHP) Министерства здравоохранения и социальных служб США (HHS). В 2010 году коэффициент материнской смертности в США составил 12,7 (смертей на 100 000 живорождений). Это в три раза превышает цель «Здоровые люди 2010», национальную цель, установленную правительством США. [17]
Согласно статье 2009 года в журнале Anthropology News , исследованиям, проведенным, помимо прочего, Amnesty International , Организацией Объединенных Наций и федеральными программами, такими как CDC, материнская смертность не снизилась с 1999 года и, возможно, растет. [18]
К ноябрю 2017 года Балтимор, Филадельфия и Нью-Йорк создали комитеты для «рассмотрения случаев смерти и серьезных осложнений, связанных с беременностью и родами» в своих городах, чтобы предотвратить материнскую смертность. В комиссию Нью-Йорка, Комитет по рассмотрению материнской смертности и заболеваемости (M3RC), вошли врачи, медсестры, «дулы, акушерки и социальные работники». [19] Город Нью-Йорк будет сотрудничать со штатом Нью-Йорк, это первое подобное сотрудничество в США. [19] В июле 2018 года администрация Нью-Йорка де Блазио объявила, что выделит 12,8 миллиона долларов на первые три года своего пятилетнего плана для «сокращения материнской смертности и опасных для жизни осложнений при родах среди цветных женщин». ". [20]
Материнская смертность может быть связана с материнским здоровьем , которое включает в себя хорошее самочувствие на протяжении всей беременности и доступ к базовому медицинскому обслуживанию. [21]
Всемирная организация здравоохранения и Национальная система статистики естественного движения населения (NVSS) CDC определяют материнскую смерть как смерть, которая происходит в течение первых 42 дней после рождения.
С 1986 года Центр по контролю заболеваний проводит Службу наблюдения за беременной смертностью (PMSS) для изучения медицинских причин материнской смертности. [22] Этот инструмент определяет смерть, связанную с беременностью, как смерть во время или в течение одного года после завершения беременности женщины по любой причине, связанной с беременностью, чтобы охватить все случаи смерти, которые могут быть связаны с беременностью.
Раса, местоположение и финансовое положение – все это влияет на то, как материнская смертность влияет на женщин по всей стране. На чернокожих нелатиноамериканцев приходится 41,7% материнской смертности в Соединенных Штатах. Помимо расы, согласно исследованию, опубликованному в (Jones et al., 2022), социальные детерминанты здоровья женщины могут влиять как на ее здоровье, так и на ее способность к зачатию. Чернокожие женщины чаще, чем представители других рас, страдают от опасных для жизни осложнений, таких как кровотечение и даже худшие материнские исходы. Исследование изучает связь между материнской заболеваемостью и социальными детерминантами здоровья. Автор исследования также упомянул несколько факторов риска неблагоприятных исходов беременности, которые были связаны с социальными детерминантами жизни этих женщин. К ним относятся возраст матери, имеющиеся состояния здоровья и т. д. (Jones et al., 2022).
Комитеты по рассмотрению материнской смертности (MMRC), комитеты штатов и местные комитеты, которые рассматривают случаи смерти, связанные с беременностью, обнаружили, что основными причинами материнской смертности в 36 штатах-участниках в 2017–2019 годах являются:
Социальные детерминанты здоровья также способствуют повышению уровня материнской смертности. Некоторые из этих факторов включают доступ к здравоохранению, образованию, возраст, расу и доход. [23]
Женщины в США обычно встречаются со своими врачами только один раз после родов, через шесть недель после родов. Из-за такого длительного перерыва в послеродовом периоде многие проблемы со здоровьем остаются без внимания, что может привести к материнской смертности. [24] Точно так же, как женщины, особенно цветные, испытывают трудности с доступом к дородовой помощи, то же самое относится и к доступности послеродовой помощи. Послеродовая депрессия также может привести к преждевременной смерти матери и ребенка. [24]
Страховые компании оставляют за собой право классифицировать беременность как уже существующее состояние , тем самым лишая женщин права на частное медицинское страхование. Некоторым женщинам ограничен даже доступ к Medicaid из-за бюрократии и задержек в страховом покрытии (в случае одобрения). Многим женщинам также отказывают в оплате услуг Medicaid. Согласно исследованию 2020 года, проведенному Эрикой Л. Элиасон, сокращение финансирования Medicaid ограничивает доступ к дородовой медицинской помощи, что, как было показано, увеличивает уровень материнской смертности. Это исследование пришло к выводу, что расширение Medicaid напрямую коррелирует со снижением уровня материнской смертности. [25] Хотя практика поддерживающего ухода доулы имеет потенциал для улучшения здоровья как матери, так и ребенка, а также уменьшения различий в состоянии здоровья, [26] эти услуги недостаточно используются среди женщин с низким доходом и цветных женщин, которые подвергаются большему риску. плохих результатов в отношении здоровья матери. [27] Женщины могут быть не в состоянии найти или позволить себе услуги или не знать, что им предлагают. [27] Национальное исследование, проведенное организацией Childbirth Connection в 2012 году , показало, что женщины, использующие Medicaid для оплаты расходов на роды, в два раза чаще, чем те, кто пользуется частной страховкой, никогда не слышали о доуле (36% против 19%). [28] Medicaid не покрывает уход за женщиной доулой в дородовый или послеродовой период. [26] Женщины также сообщали о доступе и мобильности как о причинах, по которым они не могут обратиться за дородовой помощью, например, из-за отсутствия транспорта и/или отсутствия медицинской страховки. Женщины, не имеющие доступа к дородовой помощи, имеют в 3–4 раза больше шансов умереть во время или после беременности, чем женщины, у которых они есть. [29]
Также было обнаружено, что географическое положение является фактором, способствующим доступу к услугам по охране материнского здоровья. Данные показали, что уровень материнской смертности выше в сельских районах Соединенных Штатов. В 2017-2019 годах уровень материнской смертности в сельской местности составил 26,1 на 100 000 живорождений по сравнению с 21,8 в мегаполисах. [30] Одним из факторов, способствующих этому, является отсутствие акушерской помощи в сельской местности: более 50% сельских округов не имеют доступа к больничным акушерским услугам. [30] В сельской местности также наблюдается нехватка врачей и высокая текучесть кадров, что приводит к ограничению возможностей оказания медицинской помощи. [31] Кроме того, в сельских общинах существуют транспортные барьеры, поскольку более 40% сельского населения должны добираться более 30 минут до ближайшего родильного дома. [30]
Было показано, что у матерей в возрасте от 18 до 44 лет, не окончивших среднюю школу, материнская смертность увеличилась на 5% по сравнению с женщинами, окончившими среднюю школу. [32] Окончив начальную школу, 10% девочек младше 17 лет не забеременеют и можно будет предотвратить 2/3 материнской смертности. [33] Среднее образование и университетское образование лишь еще больше снизят уровень беременности и материнской смертности.
Следует отметить, что высшее образование по-прежнему не уменьшает расовые различия в материнской смертности и не защищает чернокожих матерей так, как они защищают белых матерей. Было обнаружено, что у чернокожих матерей с высшим образованием материнская смертность выше, чем у белых матерей с образованием ниже среднего. [34]
Подростки подвергаются наибольшему риску фатальных осложнений среди всех возрастных групп. [35] Этот высокий риск может быть объяснен различными причинами, такими как вероятность того, что подростки рожают впервые, по сравнению с женщинами старших возрастных групп. [36] Другие факторы, которые также могут привести к более высокому риску среди этой возрастной группы, включают более низкий экономический статус и уровень образования. [37] Хотя подростки сталкиваются с более высоким риском материнской смертности, исследование, проведенное в период с 2005 по 2014 год, показало, что уровень материнской смертности был выше среди пожилых женщин. [38] Кроме того, другое исследование показало, что этот показатель выше среди женщин в возрасте 30 лет и старше. [36]
Насилие со стороны интимного партнера (ИПВ) представляет собой множество форм жестокого обращения или угрозы жестокого обращения, включая сексуальное, физическое или эмоциональное насилие, и проявляется как образец насилия со стороны интимного партнера. Защитные факторы включают возраст и семейное положение, а факторы риска — незапланированную беременность, отсутствие образования и низкий социально-экономический статус, а также новый ВИЧ-положительный диагноз. Наибольшую группу риска составляют молодые незамужние женщины. [39] Во время беременности ИПВ может иметь катастрофические последствия для матери и плода. Было обнаружено, что от 3% до 9% беременных женщин страдают от ИПВ. [40]
Неблагоприятные исходы для матери включают задержку или недостаточность внутриутробного развития, плохой набор веса и увеличение потребления никотина, алкоголя и психоактивных веществ. ИПВ также связано с неблагоприятными последствиями для психического здоровья, такими как депрессия, у 40% женщин, подвергшихся насилию. [40] Неонатальные неблагоприятные исходы от ИПВ включают низкий вес при рождении и преждевременные роды, рождение маленького ребенка для гестационного возраста и даже перинатальную смерть.
Благодаря адекватной подготовке медицинских работников появляется возможность для профилактики и вмешательства во время плановых акушерских посещений, а также рекомендуется плановый скрининг. Во время дородового ухода только 50% женщин получают консультации по ИПВ. [41] Беременность – это уникальный период в жизни женщины, и для многих женщин это единственный период, когда обеспечивается регулярная медицинская помощь, что повышает потребность в эффективной помощи со стороны поставщика медицинских услуг.
Афроамериканские женщины в четыре раза чаще страдают от материнской заболеваемости и смертности , чем женщины европеоидной расы, [5] и за последние 20 лет не произошло никаких крупномасштабных улучшений [ когда? ] исправить эти условия. [42] Кроме того, цветные женщины, особенно «афроамериканки, коренные жители, латиноамериканки, женщины-иммигранты и женщины, не говорящие по-английски», с меньшей вероятностью получат необходимую им помощь. Кроме того, женщины иностранного происхождения имеют повышенную вероятность материнской смертности, особенно латиноамериканские женщины. [43] Причины смертности, особенно среди пожилых женщин, различны среди разных рас. Женщины европеоидной расы чаще страдают от кровотечений, кардиомиопатии и эмболии, тогда как женщины афроамериканки чаще страдают гипертоническими расстройствами, инсультом и инфекциями. В случае чернокожих женщин в Соединенных Штатах исследование, проведенное Всемирным журналом гинекологии и женского здоровья, показало, что помимо связи между сердечно-сосудистыми заболеваниями и материнской смертностью, этим последствиям способствует расизм в здравоохранении. Примечательно, что расизм и дискриминация в сфере здравоохранения снижают вероятность доверия чернокожих матерей к системе здравоохранения, и авторы этого исследования рекомендуют, чтобы решение этой проблемы было ключом к восстановлению доверия и поощрению доверия к системе здравоохранения. [44] Недоверие к системе здравоохранения может нанести вред здоровью и благополучию чернокожих матерей и матерей из числа представителей меньшинств и их детей. Недоверие к системе здравоохранения часто приводит к сокращению числа обращений к ней, что может быть очень вредным, учитывая установленную связь между поздним и неадекватным дородовым наблюдением и плохими исходами беременности, такими как низкий вес при рождении, преждевременные роды и детская смертность. [45] Согласно исследованию «Слушаем матерей III», 40% участников из числа представителей меньшинств испытывали проблемы с общением, и почти четверть матерей из числа представителей меньшинств чувствовали себя дискриминируемыми во время госпитализации при родах. То же исследование показало, что чернокожие и латиноамериканские матери почти в три раза чаще подвергаются дискриминации в системе здравоохранения из-за их расы, языка или культуры. [45] Эти проблемы усугубляют наблюдаемое неравенство в материнской и детской заболеваемости и смертности между матерями из числа меньшинств и белыми матерями в Соединенных Штатах.
Еще одним фактором, способствующим увеличению материнской и детской заболеваемости и смертности среди афроамериканок и женщин из числа меньшинств, является разница в качестве родильных домов между женщинами из числа меньшинств и белыми женщинами. Согласно исследованию, проведенному доктором Элизабет А. Хауэлл, женщины из расовых и этнических меньшинств рожают «в других больницах и более низкого качества», чем белые женщины. По словам доктора Хауэлла, в больницах, где афроамериканкам оказывали непропорционально большую помощь во время родов, «имелись более высокие показатели тяжелой материнской заболеваемости с поправкой на риск как среди чернокожих, так и среди белых женщин в этих больницах». [45] В Нью-Йорке чернокожие женщины с большей вероятностью рожали в больницах с более высоким уровнем «тяжелой материнской заболеваемости с поправкой на риск», а исследование, проведенное в том же городе, показало, что, если афроамериканские женщины рожают в тех же больницах, что и белые женщин: «1000 чернокожих женщин могли бы избежать тяжелых заболеваний во время госпитализации при родах, что могло бы снизить уровень тяжелой материнской заболеваемости среди чернокожих с 4,2% до 2,9%». [45]
Было показано, что в США наблюдается самый высокий уровень смертности, связанной с беременностью и материнской смертностью, среди всех промышленно развитых стран. CDC впервые внедрил Систему наблюдения за смертностью беременных в 1986 году, и с тех пор уровень материнской смертности увеличился с 7,2 смертей на 100 000 живорождений в 1987 году до 17,2 смертей на 100 000 живорождений в 2015 году. По сравнению с этим, проблема материнской смертности непропорционально затрагивает цветных женщин. с показателем среди белых неиспаноязычных женщин. Следующие статистические данные были получены из CDC и показывают уровень материнской смертности в период с 2011 по 2015 год на 100 000 живорождений: чернокожие неиспаноязычные - 42,8, американские индейцы / коренные жители Аляски неиспаноязычные - 32,5, жители азиатских / тихоокеанских островов неиспаноязычные - 14,2, белые неиспаноязычные - 13,0 и латиноамериканцы - 11,4. [46]
При рассмотрении материнской смертности в Соединенных Штатах наблюдаются расовые различия: у чернокожих женщин в 3–4 раза больше шансов умереть от осложнений, связанных с беременностью, по сравнению с белыми, азиатскими и латиноамериканскими женщинами. Причины смерти среди этих женщин также были разными, некоторые из них были более нетрадиционными, например гипертония и венозная тромбоэмболия. [47]
По словам Харриет Вашингтон , автора книги «Медицинский апартеид» , во многом кризис материнской смертности чернокожих основан на историческом мифе о том, что чернокожие люди не могут чувствовать боли. [48] Вашингтон утверждает, что медицинская практика и литература сохранились со времен рабства. Вашингтон указывает на таких деятелей медицины, как Дж. Мэрион Симс , «отец гинекологии» и некогда президент Американской медицинской ассоциации. Симс считал, что чернокожие люди не чувствуют такой боли, как белые. [49] [50]
С 2007 года акушеры составляют план родов пациентки после предыдущего кесарева сечения, используя калькулятор, предназначенный для определения вероятности успешных вагинальных родов, или VBAC . Инструмент учитывает демографические данные, такие как возраст, рост, вес пациента и его акушерский анамнез. Калькулятор VBAC также имеет два поправочных коэффициента, основанных на расовой принадлежности, для афроамериканцев и латиноамериканцев, которые «вычитают» вероятность успешных вагинальных родов. Хотя раса не влияет на биологический состав, ее использовали для оценки вероятности успешных вагинальных родов у женщины после кесарева сечения. Это вычитание основано только на расовой принадлежности и поставило латиноамериканских и чернокожих женщин в более рискованные ситуации, чем их белые коллеги.
Калькулятор VBAC был одобрен Национальным институтом здоровья детей и человеческого развития и был создан с целью помочь медицинским работникам в оценке рисков для плана вагинальных родов пациентки. Этот калькулятор учитывает различные факторы риска, включая возраст, ИМТ и предыдущие осложнения со здоровьем, которые могут повлиять на исход родов женщины. Однако включение расы/этнической принадлежности в качестве фактора может привести к различиям в исходах беременности. Согласно калькулятору VBAC, у 30-летней женщины, ранее перенесшей кесарево сечение, прогнозируемый шанс на успешные вагинальные роды составляет 66,1% для белой расы и только 49,9% для чернокожей. [51] В большинстве случаев вагинальные роды могут иметь положительные последствия, такие как предотвращение хирургического вмешательства и хирургических осложнений, меньший риск послеродового кровотечения и инфекции, более быстрое время восстановления и меньший риск осложнений во время последующих беременностей. [52] Считать цветных людей не имеющими права на получение более безопасного исхода беременности может нанести серьезный ущерб безопасности некоторых беременных пациенток.
В 2021 году исследователи решили обновить калькулятор, чтобы исключить любые вопросы расы. Обновленный инструмент работает с тем же уровнем точности, что и предыдущая версия, и остается верным своей первоначальной цели — предоставить всем беременным пациенткам лучший уровень ухода. Фактически, калькулятор включает новую, более объективную клиническую переменную: лечился ли пациент от хронической гипертонии , что может повлиять на объем притока крови к плаценте. Учет гипертонии, наряду со всеми другими применимыми демографическими данными, может помочь создать самый безопасный и эффективный план родов для беременных. [53]
По оценкам, 99% женщин рожают в больницах, средняя стоимость родов составляет от 8 900 до 11 400 долларов за вагинальные роды и от 14 900 до 20 100 долларов за кесарево сечение. [5] Многие женщины не могут позволить себе такие высокие расходы, а также не могут позволить себе частную медицинскую страховку, и даже ожидание получения финансируемой государством помощи может оказаться фатальным, поскольку задержки в страховании обычно приводят к тому, что женщины с самого начала не получают необходимой им помощи. .
Некоторые другие факторы риска включают ожирение , хроническое высокое кровяное давление , пожилой возраст, диабет, кесарево сечение и курение. Посещение менее 10 дородовых посещений также связано с более высоким риском материнской смертности. [32]
Исследователи обнаружили, что еще одним фактором, способствующим повышению уровня материнской смертности в Соединенных Штатах, является недостаточное внимание, уделяемое чернокожим женщинам во время родов, и неспособность распознать ранее существовавшие заболевания, такие как диабет и гипертония, которые могут вызвать преэклампсию и эклампсию. Несмотря на эпидемический уровень материнской смертности среди чернокожих женщин, несколько штатов, например Калифорния, работают над снижением этого показателя.
Даже в тех случаях, когда у чернокожих женщин никогда раньше не было хронической гипертонии, вероятность умереть от кровотечения, кардиомиопатии и гипертонических заболеваний беременных выше, чем у латиноамериканских женщин (Howell, 2018). Национальное исследование изучило уровень смертности от беременности среди белых и чернокожих женщин. Исследование показало, что при пяти конкретных проблемах беременности риск смерти среди чернокожих женщин был в 2,4–3,3 раза выше. Среди них были преэклампсия, отслойка плаценты, предлежание плаценты и послеродовое кровотечение (Howell, 2018).
Целью организации «Здоровые люди 2010» было снизить частоту кесарева сечения до 15% для женщин, впервые родивших ребенка из группы низкого риска, но эта цель не была достигнута, а частота кесарева сечения росла с 1996 года и достигла абсолютного уровня. самый высокий показатель 2009 года — 32,9%. Чрезмерное и не необходимое по медицинским показаниям кесарево сечение может привести к осложнениям, которые способствуют материнской смертности. [5]
* Тариф не соответствует стандартам надежности Национального центра статистики здравоохранения.
1 Коэффициент материнской смертности – это число смертей на 100 000 живорождений.
2 Включает случаи смерти среди групп расы и латиноамериканского происхождения, которые не указаны отдельно, включая женщин разных рас и происхождения, которые не указаны.
3 Расовые группы представляют собой одну расу.
ПРИМЕЧАНИЯ. Материнским причинам присвоены кодовые номера A34, O00–O95 и O98–O99 Международной классификации болезней 10-го пересмотра . Материнская смертность происходит во время беременности или в течение 42 дней после беременности.
Непоследовательная акушерская практика, [54] увеличение числа женщин с хроническими заболеваниями и отсутствие данных о здоровье матери – все это способствует материнской смертности в Соединенных Штатах. Согласно редакционной статье ВОЗ за 2015 год, общенациональное руководство по беременности и родам, а также легкий и равный доступ к дородовым услугам и уходу, а также активное участие всех 50 штатов в сборе более качественных данных о материнском здоровье — все это необходимые компоненты для снижения материнской смертности. [55] Больничная корпорация Америки также обнаружила, что единые рекомендации по родам могут улучшить уход за матерями в целом. В конечном итоге это уменьшит количество материнских травм, кесаревых сечений и смертности. Великобритания добилась успеха в значительном снижении смертности от преэклампсии за счет внедрения общенационального стандартного протокола. [54] Однако в настоящее время в Соединенных Штатах не существует такого обязательного руководства. [5]
Чтобы предотвратить рост материнской смертности, Amnesty International предлагает следующие шаги:
По данным Министерства здравоохранения и социальных служб США , Центров по контролю и профилактике заболеваний , Национального центра статистики здравоохранения , внебольничные роды (например, домашние роды и родильные центры с помощью акушерки ) «обычно обеспечивают более низкий профиль риска, чем роды в больнице». [56] Было обнаружено, что регулярное посещение медсестры на дому снижает смертность как у младенцев, так и у их матерей. [57]
Такие процедуры, как эпизиотомия и кесарево сечение, хотя и полезны в некоторых случаях, при их применении неоправданно увеличивают риск материнской смертности. [5] Акушерство и основная акушерская помощь могут дополнять друг друга, [18] что обычно имеет место в Канаде, где женщины имеют широкий выбор вариантов беременности и родов , где осознанный выбор и согласие являются основополагающими условиями их реформированной помощи по беременности и родам. [58] По данным глобального исследования, проведенного Организацией Объединенных Наций и Всемирным банком , уровень материнской смертности в Канаде в два раза ниже, чем в США. [59]
Гендерная предвзятость , неявная предвзятость и акушерское насилие в медицинской сфере также являются важными факторами при обсуждении материнского здоровья, ухода и смертности в Соединенных Штатах. [60]
По данным Центров по заболеваниям и профилактике, государственные стратегии профилактики лучше всего разрабатывать с использованием данных комитетов по обзору материнской смертности. [8]
Понятно, что в США один из самых высоких показателей материнской смертности в Западном полушарии. США следует считать одной из самых богатых и развитых стран в мире, но, похоже, им не хватает некоторых областей системы здравоохранения. В США больничные счета за услуги по охране материнства составляют более 32 миллиардов долларов. [61]
Материнская смертность является одной из проблем здравоохранения, которую можно предотвратить при правильном решении. Однако нехватка медицинских работников ограничивает доступ к здравоохранению, особенно в сообществах, где у жителей нет знаний и доступа к профилактическим мерам. Это пробел в здравоохранении, который необходимо устранить для дальнейшей профилактики, особенно с учетом того , что к 2020 году ожидается, что спрос на работников охраны материнства увеличится на 6% . По данным Министерства здравоохранения и социальных служб США, по состоянию на 2016 год в 46 процентах округов США нет акушеров-гинекологов, а в 56 процентах нет медсестер-акушерок. [62]
В Соединенных Штатах материнская смертность в 21 веке растет на Юге, особенно в Джорджии. [63] [64] В «В центре внимания бедности» говорится, что по состоянию на 2024 год 693 000 латиноамериканцев и чернокожих американцев в Грузии имеют уровень ниже 200%, а 19% грузинских детей живут в бедности. [65] Жизнь в бедности действительно увеличивает вероятность материнской смертности, поскольку у женщин и детей нет средств на поездку в районы Грузии, где есть доступ к здравоохранению.
Различия в покрытии Medicaid также влияют на неравенство в материнской смертности, учитывая, что более 40% родов на национальном уровне покрываются Medicaid, который находится в ведении правительств штатов и, следовательно, может варьироваться в зависимости от местоположения. [66] В настоящее время все беременные, живущие на уровне 138% федерального уровня бедности или ниже, имеют право на страховое покрытие Medicaid; однако штаты могут по своему усмотрению включить беременных женщин с более высокими доходами или разрешить людям временно получать покрываемое медицинское обслуживание, пока их заявление еще находится в обработке. [67] Некоторые различия в зависимости от штата включают право на участие в программе Medicaid, какие услуги подпадают под действие покрываемого дородового ухода и ухода за беременными женщинами, а также способы возмещения пациентам стоимости получаемого ими ухода. Страхование Medicaid влияет на беременных родителей от процесса получения дородовой помощи до родов и послеродового ухода, хотя не все штаты охватывают одинаковый спектр дородовых услуг или предлагают послеродовой уход по истечении установленного федеральным законом 60-дневного периода. [66] Расширение ухода за пределами 60-дневного периода может предотвратить некоторые случаи смерти, связанные с беременностью, 11,7% из которых происходят в период от 42 дней до 1 года. [67] По состоянию на март 2023 года только 29 штатов продлили этот период действия, а другие предложили какое-то продление. [68] [69] По состоянию на сентябрь 2022 года 12 штатов не внедрили никаких расширений Medicaid. [70]
Еще одно различие заключается в том, какая часть больниц штата считается сельскими, поскольку сельские больницы на 6% реже предлагают услуги родовспоможения, чем городские больницы. В сельских больницах также выше частота кесарева сечения, что может увеличить риск осложнений у роженицы, хотя до сих пор неясно, почему этот показатель выше. [71]
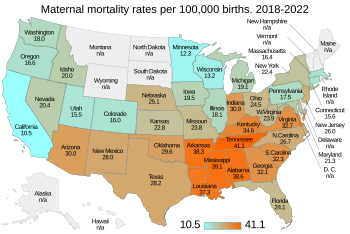
Из источника CDC : «Материнская смертность включает смерть женщин во время беременности или в течение 42 дней после прерывания беременности, независимо от продолжительности и места беременности, от любой причины, связанной с беременностью или усугубленной ею или ее ведением, но не от случайные или случайные причины». [1]
Общий показатель для США указан на 2021 год [2] и взят из более позднего справочника CDC, чем из справочника CDC для отдельных штатов. [1]
Звездочка (*) в столбцах данных означает, что данные скрыты из-за ограничений надежности и конфиденциальности.
* рядом со штатом указано«Здравоохранение в ШТАТЕ».
Сравнение уровня материнской смертности в США с уровнем смертности в других странах осложняется отсутствием стандартизации. В некоторых странах нет стандартного метода отчетности о материнской смертности, а в некоторых статистические данные учитывают смерть только как прямой результат беременности. [72]
В 1950-е годы уровень материнской смертности в Великобритании и США был одинаковым. К 2018 году этот показатель в Великобритании составил одну треть от этого показателя в США [73] благодаря внедрению стандартизированного протокола. [54] В 2010 году Amnesty International опубликовала 154-страничный отчет о материнской смертности в США. [74] В 2011 году Организация Объединенных Наций назвала материнскую смертность проблемой прав человека, находящейся на переднем крае американского здравоохранения, поскольку уровень смертности с годами ухудшался. [75] Согласно отчету ВОЗ за 2015 год, в Соединенных Штатах показатель MMR в период с 1990 по 2013 год «вырос более чем вдвое — с 12 до 28 случаев материнской смертности на 100 000 рождений». [76] К 2015 году в США показатель MMR был выше, чем в «Исламской Республике Иран, Ливии и Турции». [55] [77] В серии NPR и ProPublica 2017 года «Потерянные матери: материнская смертность в США», основанной на шестимесячном совместном расследовании, они сообщили, что в Соединенных Штатах самый высокий уровень материнской смертности, чем в любой другой развитой стране. Страна, и это единственная страна, где уровень смертности растет. [78] Уровень материнской смертности в США в три раза выше, чем в соседней Канаде [54] и в шесть раз выше, чем в Скандинавии. [79] По состоянию на 2020 год уровень материнской смертности в США был в два раза выше, чем в Канаде, и в 10 раз выше, чем в Новой Зеландии . [80]
В частности, в Соединенных Штатах материнская смертность по-прежнему остается распространенной проблемой в здравоохранении. С 2003 по 2013 год только в 8 странах мира наблюдался рост уровня материнской смертности. Соединенные Штаты были включены в эту группу, где за последние три десятилетия наблюдался рост смертности, связанной с беременностью. Если посмотреть на 1990–2013 годы с мировой точки зрения, то Соединенные Штаты Америки были единственной страной, в которой за этот период наблюдался рост уровня материнской смертности. [47]
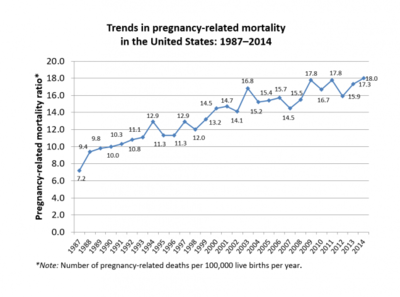
В США самый высокий уровень материнской смертности среди развитых стран. [81] В США «самый высокий уровень материнской смертности в промышленно развитом мире». [82] В Соединенных Штатах уровень материнской смертности в среднем составлял 9,1 случаев материнской смертности на 100 000 живорождений в течение 1979–1986 годов, [83] но затем быстро вырос до 14 на 100 000 в 2000 году и 17,8 на 100 000 в 2009 году. [84] В 2013 году этот показатель составил 18,5 смертей на 100 000 живорождений. [85] Было высказано предположение, что рост материнской смертности в Соединенных Штатах может быть связан с улучшением идентификации и неправильной классификацией, что приводит к ложноположительным результатам. [86] В 2014 году этот показатель неуклонно увеличивался до 18,0 смертей на 100 000 живорождений. [84] В период с 2011 по 2014 год в CDC было зарегистрировано 7 208 случаев смерти женщин, произошедших в течение года после окончания беременности. Из них 2726 случаев смерти были признаны связанными с беременностью. [84]
С 2016 года ProPublica и NPR исследовали факторы, которые привели к росту материнской смертности в США. Они сообщили, что «количество опасных для жизни осложнений у молодых матерей в США за два десятилетия увеличилось более чем вдвое из-за ранее существовавших заболеваний, медицинских ошибок и неравного доступа к медицинской помощи». [82] По данным Центров по контролю и профилактике заболеваний, c. Ежегодно в США 4 миллиона рожающих женщин, а это более 50 000 в год, испытывают «опасные и даже опасные для жизни осложнения». [82]
Согласно отчету Центров США по контролю и профилактике заболеваний , в 1993 году уровень тяжелой материнской заболеваемости вырос с 49,5 до 144 «на 10 000 госпитализаций при родах» в 2014 году, то есть рост почти на 200 процентов. Количество переливаний крови также увеличилось за тот же период с «24,5 в 1993 году до 122,3 в 2014 году и считается основным фактором роста SMM. После исключения переливания крови уровень SMM увеличился примерно на 20% с течением времени, с с 28,6 в 1993 году до 35,0 в 2014 году». [87]
Последние 60 лет неизменно демонстрируют значительные расовые различия в смертности, связанной с беременностью. В период с 2011 по 2014 год коэффициент смертности среди различных расовых групп населения по показателям смертности, связанной с беременностью, был следующим: 12,4 смертей на 100 000 живорождений для белых женщин, 40,0 для чернокожих женщин и 17,8 для женщин других рас. [88] Это показывает, что у чернокожих женщин в три-четыре раза больше шансов умереть от проблем, связанных с беременностью . Также было показано, что одним из основных факторов неравенства в области материнского здоровья в Соединенных Штатах является рост заболеваемости неинфекционными заболеваниями. [88] Кроме того, цветные женщины не получили равного доступа к медицинским работникам и равного обращения со стороны этих специалистов. [89]
«Плохие репродуктивные результаты чернокожих женщин часто рассматриваются как их личный провал. Например, неблагоприятные исходы родов у чернокожих женщин обычно обсуждаются с точки зрения того, что делают женщины, например, употребляют алкоголь, курят и имеют неоптимальные привычки питания, которые приводят к к ожирению и гипертонии. Их можно отнести к группе риска на основании предположения, что они «одиноки», хотя на самом деле у них есть партнер, но они не состоят в браке». [90] Чернокожие женщины в Соединенных Штатах умирают чаще, чем белые женщины в Соединенных Штатах. В Соединенных Штатах один из самых высоких показателей материнской смертности, несмотря на то, что они являются развитой страной. [91]
Непонятно, почему в Соединенных Штатах возросла смертность, связанная с беременностью. Похоже, что использование штатами компьютеризированных серверов данных и изменения в способах кодирования смертей, когда во многих штатах к свидетельствам о смерти добавляется флажок о беременности, улучшилось выявление этих смертей, связанных с беременностью. До 2016 года в США не существовало стандартизированного способа сообщения о материнской смертности. Каждый штат использовал свой метод, вызывая различия в MMR по всей стране. Однако по мере того, как все больше и больше штатов устанавливали этот флажок, наблюдался значительный рост числа зарегистрированных случаев материнской смертности. Однако это не способствует снижению реального числа смертей. Также наблюдаются ошибки в отчетности о статусе беременности, что, скорее всего, приводит к завышению количества смертей, связанных с беременностью. [84] Опять же, это не помогает объяснить, почему уровень смертности увеличился, но показывает сложности между отчетностью и фактическим вкладом в общий уровень материнской смертности. [88]
Несмотря на то, что 99% родов в Соединенных Штатах принимаются квалифицированным медицинским работником, коэффициент материнской смертности в 2015 году составил 14 смертей на 100 000 живорождений [92] , и было показано, что уровень материнской смертности растет. Кроме того, Соединенные Штаты не так эффективны в предотвращении смертности, связанной с беременностью, по сравнению с большинством других развитых стран. [88]
Соединенные Штаты приняли участие в реализации Целей развития тысячелетия (ЦРТ), сформулированных Организацией Объединенных Наций. Срок действия ЦРТ завершился в 2015 году, но начиная с 2016 года за ним последовали Цели устойчивого развития. У ЦРТ было несколько задач, одна из которых заключалась в снижении уровня материнской смертности во всем мире. Однако, несмотря на участие в этой программе, а также расходы на больничную помощь матерям больше, чем в любой другой стране, в Соединенных Штатах по-прежнему наблюдается повышенный уровень материнской смертности. Этот повышенный уровень материнской смертности был особенно заметен по отношению к другим странам, участвовавшим в программе, где за тот же период мировой уровень материнской смертности снизился на 44%. [88] Кроме того, Соединенные Штаты в настоящее время не находятся на пути к достижению цели «Здоровые люди 2020» по снижению материнской смертности на 10% к 2020 году [ требуется обновленная информация ] и продолжают терпеть неудачу в достижении национальных целей по сокращению материнской смертности. [88] По состоянию на 2010 год только 23 штата имеют ту или иную политику, предусматривающую создание наблюдательных советов по вопросам материнской смертности. [88]
Стремясь отреагировать на уровень материнской смертности в Соединенных Штатах, CDC просит, чтобы 52 отчетных региона (все штаты, а также Нью-Йорк и Вашингтон, округ Колумбия) прислали свидетельства о смерти всех тех женщин, которые умерли и могут соответствовать их определению. о смерти, связанной с беременностью, а также копии соответствующих записей о рождении или смерти младенца. [84] Однако эта просьба является добровольной, и некоторые штаты могут оказаться не в состоянии выполнить это требование.
Закон о доступном медицинском обслуживании (ACA) предоставил дополнительный доступ к услугам по беременности и родам, расширив возможности получения медицинской страховки для незастрахованных и предписав, чтобы определенные медицинские льготы имели покрытие. Также было расширено покрытие для женщин, имеющих частную страховку. Это расширение позволило им улучшить доступ к услугам первичной и профилактической медицинской помощи, в том числе для скрининга и лечения хронических заболеваний. Дополнительным преимуществом услуг по планированию семьи было требование о том, чтобы большинство планов страхования покрывали средства контрацепции без разделения затрат. Однако при нынешней администрации все больше работодателей могут требовать освобождения по религиозным или моральным причинам. Также при нынешней администрации [ с? ] Министерство здравоохранения и социальных служб (HHS) сократило финансирование программ предотвращения беременности для девочек-подростков. [4]
Женщины, охваченные программой Medicaid, покрываются страховкой, когда они получают дородовую помощь, помощь во время родов и послеродовую помощь. Эти услуги предоставляются почти половине женщин, рожающих в Соединенных Штатах. В настоящее время [ по состоянию на? ] Medicaid обязана обеспечивать страховое покрытие для женщин, доходы которых находятся на уровне 133% от федерального уровня бедности в Соединенных Штатах. [4]
Смертность на 100 000 живорождений
Существует много возможных причин, по которым в Соединенных Штатах уровень MMR гораздо выше, чем в других развитых странах: многие больницы не готовы к чрезвычайным ситуациям в родах, 44% грантов для матери и плода не идут на здоровье матери, а уровень осложнений при беременности постоянно растет. увеличивается.
Недавний отчет Центров по контролю и профилактике заболеваний США (CDC) показал, что материнская смертность - случаи смерти, происходящие во время беременности или в течение 42 дней после родов, - увеличилась на 40% в 2021 году. Эта цифра подтвердила, что США являются самыми опасными богатыми странами. страна проживания во время беременности или родов. Согласно цифрам, уровень материнской смертности составляет 32,9 смертей на 100 000 живорождений – или примерно одна смерть на 3000 рождений. Всемирная организация здравоохранения объявила, что в 2017 году этот показатель составил 11 в странах с высоким уровнем дохода. [93]
На национальном уровне такие данные настолько ненадежны и неполны, что Соединенные Штаты не публиковали официальные ежегодные данные о смертности или официальный уровень материнской смертности в течение десятилетия.
Тяжелая материнская заболеваемость определяется как опасные для жизни осложнения родов; Материнская смертность определяется как смерть женщины во время беременности или в течение одного года после ее прерывания по любой причине, связанной с беременностью или усугубленной ею или ее ведением.