Плевральная полость , плевральное пространство или интраплевральнoe пространство — это потенциальное пространство между плеврами плеврального мешка, окружающего каждое легкое . Небольшое количество серозной плевральной жидкости сохраняется в плевральной полости для обеспечения смазки между мембранами , а также для создания градиента давления . [1]
Серозная оболочка, покрывающая поверхность легкого, называется висцеральной плеврой и отделена от наружной оболочки, париетальной плевры , только пленкой плевральной жидкости в плевральной полости. Висцеральная плевра следует за щелями легкого и корнем легочных структур. Париетальная плевра прикреплена к средостению , верхней поверхности диафрагмы и к внутренней части грудной клетки . [1]
У людей левое и правое легкие полностью разделены средостением, и между их плевральными полостями нет сообщения. Поэтому в случаях одностороннего пневмоторакса контралатеральное легкое будет продолжать нормально функционировать, если только не возникнет напряженный пневмоторакс , который может сместить средостение и трахею , перегнуть магистральные сосуды и в конечном итоге разрушить контралатеральное сердечно-легочное кровообращение.
Висцеральная плевра получает кровоснабжение из паренхиматозных капилляров нижележащего легкого, которые имеют вход как из легочного, так и из бронхиального кровообращения . Париетальная плевра получает кровоснабжение из любых структур, лежащих под ней, которые могут разветвляться от аорты ( межреберные , верхняя диафрагмальная и нижняя диафрагмальная артерии ), внутренней грудной артерии ( перикардиодиафрагмальная , передняя межреберная и мышечно-диафрагмальная ветви) или их анастомозов .
Висцеральные плевры иннервируются спланхническими нервами из легочного сплетения , которое также иннервирует легкие и бронхи. Однако париетальные плевры, как и их кровоснабжение, получают иннервацию из разных источников. Реберные плевры (включая часть, которая выпячивается над грудным входом ) и периферия диафрагмальных плевр иннервируются межреберными нервами из окружающей грудной клетки , которые ответвляются от грудного отдела спинного мозга T1-T12 . Медиастинальные плевры и центральные части диафрагмальных плевр иннервируются диафрагмальными нервами , которые ответвляются от шейного отдела спинного мозга C3-C5 . Только париетальные плевры содержат соматосенсорные нервы и способны воспринимать боль .
В течение третьей недели эмбриогенеза каждая латеральная мезодерма разделяется на два слоя. Дорсальный слой соединяется с вышележащими сомитами и эктодермой, образуя соматоплевру ; а вентральный слой соединяется с нижележащей энтодермой, образуя спланхноплевру . [2] Расхождение этих двух слоев создает заполненную жидкостью полость с каждой стороны, а с вентральной складкой и последующим слиянием по средней линии триламинарного диска образует пару внутриэмбриональных целомов переднебоково вокруг кишечной трубки в течение четвертой недели, со спланхноплеврой на внутренней стенке полости и соматоплеврой на внешней стенке полости.
Краниальный конец внутриэмбриональных целомов рано сливается, образуя единую полость, которая переворачивается и, по-видимому, опускается перед грудной клеткой, а позже вторгается растущим первичным сердцем в качестве перикардиальной полости . Каудальные части целомов позже сливаются ниже пупочной вены, становясь большей брюшинной полостью , отделенной от перикардиальной полости поперечной перегородкой . Две полости сообщаются через тонкую пару остаточных целомов, прилегающих к верхней передней кишке, называемых перикардиоперитонеальным каналом . В течение пятой недели развивающиеся зачатки легких начинают инвагинировать в эти каналы, создавая пару увеличивающихся полостей, которые вторгаются в окружающие сомиты и еще больше смещают поперечную перегородку каудально — а именно, плевральные полости. Мезотелий, выталкиваемый развивающимися легкими, возникает из спланхноплевры и становится висцеральной плеврой ; в то время как другие мезотелиальные поверхности плевральных полостей возникают из соматоплевры и становятся париетальной плеврой .
Ткань, разделяющая новообразованные плевральные полости от полости перикарда, известна как перикардиоплевральные мембраны , которые позже становятся боковыми стенками фиброзного перикарда . Поперечная перегородка и смещенные сомиты сливаются, образуя плевроперитонеальные мембраны , которые отделяют плевральные полости от полости брюшины и позже становятся диафрагмой .
Плевральная полость, с ее связанными плеврами, способствует оптимальному функционированию легких во время дыхания . Плевральная полость также содержит плевральную жидкость, которая действует как смазка и позволяет плеврам легко скользить друг по другу во время дыхательных движений . [3] Поверхностное натяжение плевральной жидкости также приводит к тесному прилеганию поверхностей легких к грудной стенке. Эта связь обеспечивает большее раздувание альвеол во время дыхания. Плевральная полость передает движения реберных мышц в легкие, особенно во время тяжелого дыхания. Во время вдоха внешние межреберные мышцы сокращаются, как и диафрагма . Это вызывает расширение грудной стенки, что увеличивает объем легких. Таким образом создается отрицательное давление и происходит вдох.
Плевральная жидкость — это серозная жидкость, вырабатываемая серозной оболочкой, покрывающей нормальную плевру. Большая часть жидкости вырабатывается экссудацией в париетальном кровообращении ( межреберные артерии ) посредством объемного потока и реабсорбируется лимфатической системой . [4] Таким образом, плевральная жидкость непрерывно вырабатывается и реабсорбируется. Состав и объем регулируются мезотелиальными клетками в плевре. [5] У нормального человека весом 70 кг несколько миллилитров плевральной жидкости всегда присутствуют в интраплевральном пространстве. [6] Большее количество жидкости может накапливаться в плевральной полости только тогда, когда скорость ее выработки превышает скорость реабсорбции. Обычно скорость реабсорбции увеличивается как физиологическая реакция на накопление жидкости, причем скорость реабсорбции увеличивается до 40 раз по сравнению с нормальной скоростью, прежде чем значительное количество жидкости накопится в плевральной полости. Таким образом, для накопления жидкости в плевральной полости необходимо значительное увеличение продукции плевральной жидкости или некоторая блокировка реабсорбирующей лимфатической системы.
Модель гидростатического равновесия, модель вязкого течения и модель капиллярного равновесия — это три предполагаемые модели циркуляции плевральной жидкости. [7]
Согласно модели вязкого потока, градиент внутриплеврального давления вызывает нисходящий вязкий поток плевральной жидкости вдоль плоских поверхностей ребер. Модель капиллярного равновесия утверждает, что высокое отрицательное апикальное плевральное давление приводит к базально-апикальному градиенту на медиастинальной плевральной поверхности, что приводит к потоку жидкости, направленному вверх к верхушке (при помощи бьющегося сердца и вентиляции легких). Таким образом, происходит рециркуляция жидкости. Наконец, поперечный поток от краев к плоской части ребер завершает циркуляцию жидкости. [8] [9]
Всасывание происходит в лимфатические сосуды на уровне диафрагмальной плевры. [10]
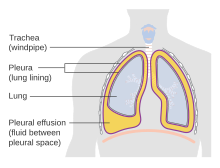
Патологическое скопление плевральной жидкости называется плевральным выпотом . Механизмы:
Плевральные выпоты классифицируются как экссудативные (с высоким содержанием белка) или транссудативные (с низким содержанием белка). Экссудативные плевральные выпоты обычно вызываются инфекциями, такими как пневмония (парапневмонический плевральный выпот), злокачественными новообразованиями, гранулематозными заболеваниями, такими как туберкулез или кокцидиоидомикоз, коллагеновыми сосудистыми заболеваниями и другими воспалительными состояниями. Транссудативные плевральные выпоты возникают при застойной сердечной недостаточности (ЗСН), циррозе или нефротическом синдроме.
Локализованный плевральный выпот, наблюдаемый при тромбоэмболии легочной артерии ( ТЭЛА ), вероятно, является результатом повышенной проницаемости капилляров из-за высвобождения цитокинов или воспалительных медиаторов из тромбов, богатых тромбоцитами. [11]
Когда отмечается накопление плевральной жидкости, цитопатологическая оценка жидкости, а также клиническая микроскопия, микробиология, химические исследования, опухолевые маркеры, определение pH и другие более эзотерические тесты требуются в качестве диагностических инструментов для определения причин этого аномального накопления. Даже внешний вид, цвет, прозрачность и запах могут быть полезными инструментами в диагностике. Наличие сердечной недостаточности, инфекции или злокачественного новообразования в плевральной полости являются наиболее распространенными причинами, которые можно определить с помощью этого подхода. [13]
Микроскопия может показать резидентные клетки (мезотелиальные клетки, воспалительные клетки) как доброкачественной, так и злокачественной этиологии. Затем проводится оценка цитопатологом и может быть поставлен морфологический диагноз. Нейтрофилы многочисленны при плевральной эмпиеме . Если преобладают лимфоциты и мезотелиальные клетки редки, это указывает на туберкулез. Мезотелиальные клетки также могут быть уменьшены в случаях ревматоидного плеврита или плеврита после плевродеза. Эозинофилы часто видны, если пациент недавно перенес предшествующую пункцию плевральной жидкости. Их значение ограничено. [14]
При наличии злокачественных клеток патолог может провести дополнительные исследования, включая иммуногистохимию, для определения этиологии злокачественного новообразования.
Могут быть выполнены химические исследования, включая pH, соотношение плевральной жидкости и сывороточного белка, соотношение ЛДГ, удельный вес, уровни холестерина и билирубина. Эти исследования могут помочь прояснить этиологию плеврального выпота (экссудативный или транссудативный). Амилаза может быть повышена при плевральных выпотах, связанных с перфорациями желудка/пищевода, панкреатитом или злокачественными новообразованиями. Плевральные выпоты классифицируются как экссудативные (с высоким содержанием белка) или транссудативные (с низким содержанием белка).
Несмотря на все доступные сегодня диагностические тесты, многие плевральные выпоты остаются идиопатическими по происхождению. Если сохраняются тяжелые симптомы, могут потребоваться более инвазивные методы. Несмотря на отсутствие знаний о причине выпота, может потребоваться лечение для облегчения наиболее распространенного симптома — одышки , поскольку она может быть весьма инвалидизирующей. Торакоскопия стала основой инвазивных процедур, поскольку закрытая плевральная биопсия вышла из употребления.
К заболеваниям плевральной полости относятся: