Лекарственные средства, используемые при диабете, лечат сахарный диабет путем снижения уровня глюкозы в крови . За исключением инсулина , большинства агонистов рецепторов GLP-1 ( лираглутид , экзенатид и другие) и прамлинтида , все лекарства от диабета вводятся перорально и поэтому называются пероральными гипогликемическими средствами или пероральными антигипергликемическими средствами. Существуют различные классы гипогликемических препаратов, и выбор подходящего средства зависит от характера диабета, возраста и состояния человека, а также других факторов пациента.
Сахарный диабет 1 типа — это заболевание, вызванное недостатком инсулина. Таким образом, инсулин является основным средством лечения 1 типа и обычно вводится посредством подкожной инъекции.
Сахарный диабет 2 типа — это заболевание, вызванное резистентностью клеток к инсулину. Сахарный диабет 2 типа — наиболее распространенный тип диабета. Лечение включает в себя препараты, которые (1) увеличивают количество инсулина, выделяемого поджелудочной железой, (2) увеличивают чувствительность органов-мишеней к инсулину, (3) уменьшают скорость всасывания глюкозы из желудочно-кишечного тракта и (4) увеличивают потерю глюкозы через мочеиспускание.
Несколько классов препаратов показаны для использования при диабете 2 типа и часто используются в комбинации. Терапевтические комбинации могут включать несколько изоформ инсулина или различные классы пероральных антигипергликемических средств. По состоянию на 2020 год FDA одобрило 23 уникальные комбинации антигипергликемических препаратов . [1] Первая тройная комбинация пероральных антидиабетических средств была одобрена в 2019 году и состояла из метформина , саксаглиптина и дапаглифлозина . Еще одно одобрение тройной комбинации для метформина , линаглиптина и эмпаглифлозина последовало в 2020 году. [1]
Лекарства от диабета имеют четыре основных механизма действия: [ необходима цитата ]
Инсулин обычно вводят подкожно , либо инъекциями, либо с помощью инсулиновой помпы . В условиях интенсивной терапии инсулин также может вводиться внутривенно. Инсулины обычно характеризуются скоростью, с которой они метаболизируются организмом, что приводит к различному времени пика и продолжительности действия. [3] Инсулины более быстрого действия достигают пика быстро и впоследствии метаболизируются, в то время как инсулины более длительного действия, как правило, имеют более продолжительное время пика и остаются активными в организме в течение более значительных периодов. [4]
Примерами быстродействующих инсулинов (пик действия примерно через 1 час) являются: [ необходима ссылка ]
Примерами инсулинов короткого действия (пик 2–4 часа) являются:
Примерами инсулинов средней продолжительности действия (пик 4–10 часов) являются:
Примерами инсулинов длительного действия (продолжительность действия 24 часа, часто без пика) являются:
Инсулин деглудек иногда классифицируют отдельно как инсулин «сверхдлительного» действия из-за продолжительности его действия около 42 часов по сравнению с 24 часами для большинства других препаратов инсулина длительного действия. [4]
Систематический обзор исследований, сравнивающих инсулин детемир, инсулин гларгин, инсулин деглудек и инсулин НПХ, не выявил каких-либо явных преимуществ или серьезных побочных эффектов какой-либо конкретной формы инсулина при ночной гипогликемии , тяжелой гипогликемии, гликированном гемоглобине A1c, нефатальном инфаркте миокарда / инсульте , связанном со здоровьем качестве жизни или смертности по любой причине . [5] В том же обзоре не было обнаружено никаких различий в эффектах использования этих аналогов инсулина у взрослых и детей. [5]
Большинство пероральных противодиабетических средств противопоказаны во время беременности, в этом случае предпочтение отдается инсулину. [6]
Инсулин не вводится другими путями, хотя это изучалось. Ингаляционная форма была на короткое время лицензирована, но впоследствии была отозвана. [7]
Инсулиносенсибилизаторы решают основную проблему диабета 2 типа — резистентность к инсулину .
Бигуаниды снижают выработку глюкозы печенью и увеличивают поглощение глюкозы периферией, включая скелетные мышцы. Хотя его следует использовать с осторожностью у пациентов с нарушением функции печени или почек , метформин , бигуанид, стал наиболее часто используемым средством для лечения диабета 2 типа у детей и подростков. Среди распространенных диабетических препаратов метформин является единственным широко используемым пероральным препаратом, который не вызывает увеличения веса. [8]
Типичное снижение показателей гликированного гемоглобина (A1C) при приеме метформина составляет 1,5–2,0%.
Метформин — препарат первой линии, используемый для лечения диабета 2 типа. Обычно его назначают при первичной диагностике в сочетании с физическими упражнениями и потерей веса, в отличие от прошлого, когда его назначали после того, как диета и физические упражнения не давали результата. Существует как формула с немедленным высвобождением, так и пролонгированного высвобождения, обычно предназначенная для пациентов с побочными эффектами со стороны желудочно-кишечного тракта . Он также доступен в сочетании с другими пероральными диабетическими препаратами.
Тиазолидиндионы ( TZD ), также известные как «глитазоны», связываются с PPARγ , рецептором, активируемым пролифераторами пероксисом γ , типом ядерного регуляторного белка, участвующего в транскрипции генов, которые регулируют метаболизм глюкозы и жиров. Эти PPAR действуют на элементы, реагирующие на пролифераторы пероксисом (PPRE). [12] PPRE влияют на гены, чувствительные к инсулину, которые усиливают выработку мРНК инсулинозависимых ферментов. Конечным результатом является лучшее использование глюкозы клетками. Эти препараты также усиливают активность PPAR-α и, следовательно, приводят к повышению уровня ЛПВП и некоторых более крупных компонентов ЛПНП. [13]
Типичное снижение значений гликированного гемоглобина (A1C) составляет 1,5–2,0%. Вот некоторые примеры:
Многочисленные ретроспективные исследования привели к беспокойству о безопасности росиглитазона, хотя установлено, что группа в целом оказывает благотворное влияние на диабет. Наибольшее беспокойство вызывает увеличение числа тяжелых сердечных событий у пациентов, принимающих его. Исследование ADOPT показало, что начальная терапия препаратами этого типа может предотвратить прогрессирование заболевания [17] , как и исследование DREAM. [18] Американская ассоциация клинических эндокринологов (AACE), которая предоставляет клинические практические рекомендации по лечению диабета, сохраняет тиазолидиндионы в качестве рекомендуемых препаратов первой, второй или третьей линии для сахарного диабета 2 типа, по состоянию на их резюме 2019 года, по сравнению с сульфонилмочевиной и ингибиторами α-глюкозидазы. Однако они менее предпочтительны, чем агонисты GLP-1 или ингибиторы SGLT2, особенно у пациентов с сердечно-сосудистыми заболеваниями ( для лечения которых FDA одобрило лираглутид , эмпаглифлозин и канаглифлозин ). [19]
Опасения по поводу безопасности росиглитазона возникли, когда ретроспективный метаанализ был опубликован в New England Journal of Medicine . [20] С тех пор было значительное количество публикаций, и группа Управления по контролю за продуктами и лекарствами [21] проголосовала, с некоторыми противоречиями, 20:3, что доступные исследования «поддерживают сигнал о вреде», но проголосовала 22:1 за то, чтобы оставить препарат на рынке. Метаанализ не был поддержан промежуточным анализом испытания, предназначенного для оценки проблемы, и несколько других отчетов не смогли завершить противоречие. Это слабое доказательство побочных эффектов сократило использование росиглитазона, несмотря на его важное и устойчивое влияние на гликемический контроль . [22] Исследования безопасности продолжаются.
Напротив, по крайней мере одно крупное перспективное исследование, PROactive 05, показало, что пиоглитазон может снизить общую частоту сердечных событий у людей с диабетом 2 типа, у которых уже был сердечный приступ. [23]
Сообщалось, что активатор киназы LYN Толимидон усиливает сигнализацию инсулина способом, отличным от глитазонов. [ 24] Соединение продемонстрировало положительные результаты в клиническом исследовании фазы 2a с участием 130 пациентов с диабетом. [25]
Стимуляторы секреции — это препараты, которые увеличивают выработку гормона железой, в случае инсулина — поджелудочной железой .
Сульфонилмочевины были первыми широко используемыми пероральными антигипергликемическими препаратами. Они являются стимуляторами секреции инсулина , вызывающими высвобождение инсулина путем ингибирования канала K АТФ бета-клеток поджелудочной железы . Восемь типов этих таблеток были проданы в Северной Америке, но не все остаются доступными. Сульфонилмочевины «второго поколения» сейчас используются чаще. Они более эффективны, чем препараты первого поколения, и имеют меньше побочных эффектов. Все они могут вызывать увеличение веса.
Текущие клинические рекомендации AACE оценивают сульфонилмочевины (а также глиниды) ниже всех других классов противодиабетических препаратов с точки зрения предлагаемого использования в качестве препаратов первой, второй или третьей линии - сюда входят бромокриптин , секвестрант желчных кислот колесевелам , ингибиторы α-глюкозидазы , тиазолидиндионы (глитазоны) и ингибиторы ДПП-4 (глиптины). [19] Однако низкая стоимость большинства сульфонилмочевин, особенно с учетом их значительной эффективности в снижении уровня глюкозы в крови, как правило, сохраняет их как более приемлемый вариант для многих пациентов - ни ингибиторы SGLT2, ни агонисты GLP-1, классы, наиболее предпочитаемые рекомендациями AACE после метформина, в настоящее время не доступны в виде дженериков.
Сульфонилмочевины прочно связываются с белками плазмы . Сульфонилмочевины полезны только при диабете 2 типа, поскольку они работают, стимулируя эндогенное высвобождение инсулина. Они лучше всего работают с пациентами старше 40 лет, которые страдают сахарным диабетом менее десяти лет. Их нельзя использовать при диабете 1 типа или диабете беременности. Их можно безопасно использовать с метформином или глитазонами. Основным побочным эффектом является гипогликемия , которая, по-видимому, случается чаще при приеме сульфонилмочевины, чем при других методах лечения. [26]
Систематический обзор Cochrane от 2011 года показал, что лечение сульфонилмочевиной не улучшило контроль уровня глюкозы больше, чем инсулин через 3 или 12 месяцев лечения. [27] В этом же обзоре фактически были обнаружены доказательства того, что лечение сульфонилмочевиной может привести к более ранней зависимости от инсулина, при этом 30% случаев требовали инсулина через 2 года. [27] Когда исследования измеряли С-пептид натощак , никакое вмешательство не влияло на его концентрацию, но инсулин поддерживал концентрацию лучше по сравнению с сульфонилмочевиной. [27] Тем не менее, важно подчеркнуть, что исследования, доступные для включения в этот обзор, имели значительные недостатки в качестве и дизайне. [27]
Типичное снижение показателей гликированного гемоглобина (A1C) для препаратов сульфонилмочевины второго поколения составляет 1,0–2,0%.
Меглитиниды помогают поджелудочной железе вырабатывать инсулин и часто называются «секретогогами короткого действия». Они действуют на те же калиевые каналы, что и сульфонилмочевины, но на другом участке связывания. [28] Закрывая калиевые каналы бета-клеток поджелудочной железы, они открывают кальциевые каналы, тем самым усиливая секрецию инсулина. [29]
Их принимают во время или незадолго до еды, чтобы усилить реакцию инсулина на каждый прием пищи. Если прием пищи пропускается, прием лекарства также пропускается.
Типичное снижение показателей гликированного гемоглобина (A1C) составляет 0,5–1,0%.
Побочные реакции включают увеличение веса и гипогликемию.
Ингибиторы альфа-глюкозидазы — это класс лекарств от диабета, однако технически они не являются гипогликемическими средствами, поскольку не оказывают прямого влияния на секрецию или чувствительность инсулина. Эти средства замедляют переваривание крахмала в тонком кишечнике, так что глюкоза из крахмала поступает в кровоток медленнее и может быть более эффективно сопоставлена с нарушенной реакцией на инсулин или чувствительностью. Эти средства эффективны сами по себе только на самых ранних стадиях нарушенной толерантности к глюкозе , но могут быть полезны в сочетании с другими средствами при диабете 2 типа .
Типичное снижение показателей гликированного гемоглобина (A1C) составляет 0,5–1,0%.
Эти лекарства редко используются в Соединенных Штатах из-за тяжести их побочных эффектов (метеоризм и вздутие живота). Их чаще назначают в Европе. Они действительно могут вызывать потерю веса за счет снижения количества метаболизируемого сахара.
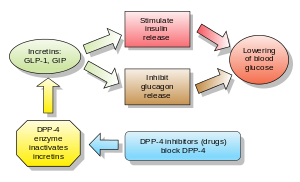
Инкретины также являются стимуляторами секреции инсулина . Две основные молекулы-кандидаты, которые соответствуют критериям инкретина, — это глюкагоноподобный пептид-1 (ГПП-1) и желудочный ингибирующий пептид (глюкозозависимый инсулинотропный пептид, ГИП). И ГПП-1, и ГИП быстро инактивируются ферментом дипептидилпептидазой-4 (ДПП-4).
Агонисты глюкагоноподобного пептида (ГПП) связываются с мембранным рецептором ГПП. [29] Как следствие, увеличивается высвобождение инсулина из бета-клеток поджелудочной железы. Эндогенный ГПП имеет период полураспада всего несколько минут, поэтому аналог ГПП не был бы практичным. По состоянию на 2019 год AACE перечисляет агонисты ГПП-1, наряду с ингибиторами SGLT2, как наиболее предпочтительные противодиабетические средства после метформина. Лираглутид, в частности, может считаться препаратом первой линии у пациентов с диабетом и сердечно-сосудистыми заболеваниями, поскольку он получил одобрение FDA для снижения риска серьезных неблагоприятных сердечно-сосудистых событий у пациентов с диабетом 2 типа. [19] [30] В обзоре Cochrane 2011 года агонисты ГПП-1 показали примерно 1%-ное снижение HbA1c по сравнению с плацебо. [26] Агонисты ГПП-1 также показывают улучшение функции бета-клеток , но этот эффект не сохраняется после прекращения лечения. [26] Из-за более короткой продолжительности исследований этот обзор не позволил оценить долгосрочные положительные или отрицательные эффекты. [26]
Эти агенты также могут вызывать снижение моторики желудка, что является причиной распространенного побочного эффекта в виде тошноты, которая со временем, как правило, проходит. [26]
Аналоги GLP-1 приводили к потере веса и имели больше желудочно-кишечных побочных эффектов, в то время как в целом ингибиторы дипептидилпептидазы-4 (DPP-4) были нейтральны по отношению к весу и связаны с повышенным риском инфекции и головной боли. Оба класса, по-видимому, представляют собой альтернативу другим противодиабетическим препаратам. Однако при использовании ингибиторов дипептидилпептидазы-4 с сульфонилмочевиной наблюдалось увеличение веса и/или гипогликемия ; влияние на долгосрочное здоровье и показатели заболеваемости до сих пор неизвестны. [41]
Ингибиторы ДПП-4 повышают концентрацию инкретина ГПП-1 в крови, ингибируя его деградацию под действием ДПП-4.
Вот примеры:
Ингибиторы ДПП-4 снижают показатели гемоглобина A1C на 0,74%, что сопоставимо с другими противодиабетическими препаратами. [42]
В результате одного РКИ, включавшего 206 пациентов в возрасте 65 лет и старше (средний исходный уровень HgbA1c 7,8%), получавших 50 или 100 мг/день ситаглиптина , было показано, что уровень HbA1c снизился на 0,7% (комбинированный результат обеих доз). [43] В результате комбинированного результата 5 РКИ, включавших в общей сложности 279 пациентов в возрасте 65 лет и старше (средний исходный уровень HbA1c 8%), получавших 5 мг/день саксаглиптина , было показано, что уровень HbA1c снизился на 0,73%. [44] В результате комбинированного результата 5 РКИ, включавших в общей сложности 238 пациентов в возрасте 65 лет и старше (средний исходный уровень HbA1c 8,6%), получавших 100 мг/день вилдаглиптина , было показано, что уровень HbA1c снизился на 1,2%. [45] Еще один набор из 6 комбинированных РКИ с участием алоглиптина (одобренного FDA в 2013 году) показал снижение HbA1c на 0,73% у 455 пациентов в возрасте 65 лет и старше, получавших 12,5 или 25 мг/день этого препарата. [46]
Аналоги агонистов амилина замедляют опорожнение желудка и подавляют глюкагон . Они обладают всеми инкретиновыми эффектами, за исключением стимуляции секреции инсулина. По состоянию на 2007 год [обновлять]прамлинтид является единственным клинически доступным аналогом амилина. Как и инсулин, он вводится путем подкожной инъекции . Наиболее частым и тяжелым побочным эффектом прамлинтида является тошнота , которая возникает в основном в начале лечения и постепенно уменьшается. Типичное снижение значений A1C составляет 0,5–1,0%. [47]
Ингибиторы SGLT2 блокируют натрий-глюкозо-связанные транспортные белки 2 в почечных канальцах нефронов в почках, реабсорбцию глюкозы в почечные канальцы, способствуя выведению глюкозы с мочой. Это вызывает как легкую потерю веса, так и легкое снижение уровня сахара в крови с небольшим риском гипогликемии. [ 48] Пероральные препараты могут быть доступны отдельно или в сочетании с другими средствами. [49] Наряду с агонистами GLP-1 они считаются предпочтительными вторыми или третьими средствами для диабетиков 2 типа, недостаточно контролируемыми одним метформином, согласно последним клиническим рекомендациям. [19] Поскольку они принимаются внутрь, а не вводятся инъекционно (как агонисты GLP-1), пациенты, которые не любят инъекции, могут предпочесть эти средства первым. Их можно считать препаратами первой линии у пациентов с диабетом и сердечно-сосудистыми заболеваниями, особенно сердечной недостаточностью , поскольку было показано, что эти препараты снижают риск госпитализации у пациентов с такими сопутствующими заболеваниями. [50] Однако, поскольку они не доступны в качестве дженериков, стоимость может ограничить их осуществимость для многих пациентов. Кроме того, появляется все больше доказательств того, что эффективность и безопасность этого класса лекарств может зависеть от генетической изменчивости пациентов. [51]
Вот несколько примеров:
Побочные эффекты ингибиторов SGLT2 напрямую связаны с механизмом их действия; они включают повышенный риск: кетоацидоза , инфекций мочевыводящих путей , кандидозного вульвовагинита и гипогликемии . [52]
В следующей таблице сравниваются некоторые распространенные противодиабетические средства, обобщающие классы, хотя могут быть существенные различия в отдельных препаратах каждого класса. Когда в таблице делается сравнение, например, «более низкий риск» или «более удобный», сравнение проводится с другими препаратами в таблице.
Многие противодиабетические препараты доступны в виде дженериков. К ним относятся: [55]
Для ингибиторов дипептидилпептидазы-4 (Онглиза), глифозинов, инкретинов и различных комбинаций дженериков нет . Патент на ситаглиптин истек в июле 2022 года, что привело к запуску дженериков ситаглиптина [56] . Это снизило стоимость терапии диабета 2 типа с использованием ситаглиптина.
Эффект аюрведических методов лечения был изучен, однако из-за методологических недостатков соответствующих исследований и разработок не удалось сделать выводы относительно эффективности этих методов лечения, и нет достаточных доказательств, чтобы рекомендовать их. [57]
{{cite journal}}: CS1 maint: overridden setting (link)