
Индустрия здравоохранения (также называемая медицинской промышленностью или экономикой здравоохранения ) представляет собой совокупность и интеграцию секторов в рамках экономической системы , которая предоставляет товары и услуги для лечения пациентов с лечебной , профилактической , реабилитационной и паллиативной помощью . Она охватывает создание и коммерциализацию продуктов и услуг, способствующих сохранению и восстановлению благополучия. Современный сектор здравоохранения включает в себя три основных аспекта, а именно услуги, продукты и финансы. Его можно далее подразделить на многочисленные секторы и категории, и он опирается на междисциплинарные команды высококвалифицированных специалистов и парапрофессионалов для удовлетворения потребностей в здравоохранении как отдельных лиц, так и сообществ. [1] [2]
Индустрия здравоохранения является одной из крупнейших и наиболее быстрорастущих отраслей в мире . [3] Потребляя более 10 процентов валового внутреннего продукта (ВВП) большинства развитых стран , здравоохранение может составлять огромную часть экономики страны. Расходы на здравоохранение в США выросли на 2,7 процента в 2021 году, достигнув 4,3 триллиона долларов или 12 914 долларов на человека. Как доля от валового внутреннего продукта страны расходы на здравоохранение составили 18,3 процента. [4] Расходы на душу населения на здравоохранение и фармацевтику в странах ОЭСР неуклонно росли с пары сотен в 1970-х годах до в среднем 4 000 долларов США в год по текущему паритету покупательной способности. [5]
Для финансов и управления отрасль здравоохранения обычно делится на несколько областей. В качестве базовой структуры для определения сектора Международная стандартная отраслевая классификация Организации Объединенных Наций (МСОК) классифицирует отрасль здравоохранения как в целом состоящую из:
Этот третий класс включает деятельность или под наблюдением медсестер, акушерок, физиотерапевтов, научных или диагностических лабораторий, патологических клиник, жилых медицинских учреждений или других смежных медицинских профессий , например, в области оптометрии, гидротерапии, лечебного массажа, йогатерапии, музыкальной терапии, трудотерапии, логопедии, педикюра, Для целей финансов и управления отрасль здравоохранения обычно делится на несколько областей. В качестве базовой структуры для определения сектора Международная стандартная отраслевая классификация Организации Объединенных Наций (МСОК) классифицирует отрасль здравоохранения как обычно состоящую из:
Этот третий класс включает деятельность, осуществляемую медсестрами, акушерками, физиотерапевтами, научными или диагностическими лабораториями, патологическими клиниками, медицинскими учреждениями с проживанием или другими смежными медицинскими профессиями , например, в области оптометрии, гидротерапии, лечебного массажа, йогатерапии, музыкальной терапии, трудотерапии, логопедии, педикюра, гомеопатии, мануальной терапии, акупунктуры и т. д.
Глобальный стандарт отраслевой классификации и Эталон отраслевой классификации дополнительно разделяют отрасли на две основные группы:
Группа оборудования и услуг здравоохранения состоит из компаний и организаций, которые предоставляют медицинское оборудование, медицинские принадлежности и услуги здравоохранения, такие как больницы, поставщики услуг по уходу на дому и дома престарелых . Последняя перечисленная отраслевая группа включает компании, которые производят биотехнологии, фармацевтические препараты и различные научные услуги.
Другие подходы к определению сферы деятельности отрасли здравоохранения, как правило, принимают более широкое определение, также включающее другие ключевые действия, связанные со здоровьем, такие как образование и обучение медицинских работников, регулирование и управление предоставлением медицинских услуг, предоставление традиционных и дополнительных лекарственных средств и администрирование медицинского страхования , хиропрактика, иглоукалывание и т. д. [6]
Поставщик медицинских услуг — это учреждение (например, больница или клиника) или лицо (например, врач, медсестра, профессиональный работник здравоохранения или общественный работник здравоохранения ), которые предоставляют профилактические, лечебные, оздоровительные , реабилитационные или паллиативные услуги на систематической основе отдельным лицам, семьям или сообществам.
По оценкам Всемирной организации здравоохранения, в мире насчитывается 9,2 миллиона врачей, 19,4 миллиона медсестер и акушерок, 1,9 миллиона стоматологов и другого стоматологического персонала, 2,6 миллиона фармацевтов и другого фармацевтического персонала, а также более 1,3 миллиона работников общественного здравоохранения [7] , что делает отрасль здравоохранения одним из крупнейших сегментов рабочей силы.
Медицинская отрасль также поддерживается многими профессиями, которые не предоставляют непосредственно здравоохранение, но являются частью управления и поддержки системы здравоохранения . Доходы менеджеров и администраторов , андеррайтеров и адвокатов по врачебной халатности , маркетологов, инвесторов и акционеров коммерческих служб, все относятся к расходам на здравоохранение . [8]
В 2017 году расходы на здравоохранение, выплачиваемые больницам, врачам, домам престарелых , диагностическим лабораториям, аптекам , производителям медицинского оборудования и другим компонентам системы здравоохранения, составили 17,9 процента валового внутреннего продукта (ВВП) Соединенных Штатов, самого большого среди всех стран мира. Ожидается, что доля здравоохранения в валовом внутреннем продукте (ВВП) продолжит расти и достигнет 19,9 процента ВВП к 2025 году. [9] В 2001 году для стран ОЭСР средний показатель составлял 8,4 процента [10] , причем Соединенные Штаты (13,9%), Швейцария (10,9%) и Германия (10,7%) были тремя лидерами. Расходы на здравоохранение в США составили 2,2 триллиона долларов США в 2006 году. [3] По данным Министерства здравоохранения, в 2007 году на каждую женщину, мужчину и ребенка в Соединенных Штатах было потрачено 7498 долларов США, что составляет 20 процентов всех расходов. Ожидается, что к 2016 году расходы возрастут до 12 782 долларов США. [11]
Правительство не гарантирует всеобъемлющее медицинское обслуживание каждому из своих жителей. Однако некоторые свободно поддерживаемые программы здравоохранения помогают разместить часть людей, которые являются пожилыми, инвалидами или бедными. Избранный закон гарантирует обществу пособия по кризису, не обращая особого внимания на платежеспособность. Те, у кого нет медицинской страховки, должны тайно платить за терапевтические услуги. Медицинская страховка стоит дорого, и расходы на больничные услуги являются, безусловно, самой известной причиной индивидуальной ликвидации в Соединенных Штатах.
Разверните диаграммы ОЭСР ниже, чтобы увидеть разбивку:

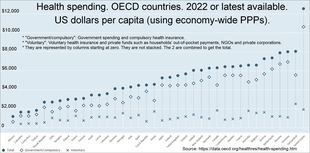

Предоставление медицинских услуг — от первичной медицинской помощи до вторичной и третичной помощи — является наиболее заметной частью любой системы здравоохранения как для пользователей, так и для широкой общественности. [14] В современном мире существует множество способов предоставления медицинских услуг. Местом оказания услуг может быть дом, сообщество, рабочее место или медицинские учреждения. Наиболее распространенным способом является личная встреча, когда поставщик услуг и пациент видят друг друга лично. Это то, что происходит в общей медицине в большинстве стран. Однако с современными телекоммуникационными технологиями все более распространенным становится заочное медицинское обслуживание или телемедицина. Это может быть, когда врач и пациент общаются по телефону , видеоконференции , Интернету, электронной почте, текстовым сообщениям или любой другой форме общения без личного контакта. Подобные практики особенно применимы к сельским регионам в развитых странах. Эти услуги обычно предоставляются на основе клиники за клиникой. [15]
Улучшение доступа, охвата и качества медицинских услуг зависит от способов организации и управления услугами, а также от стимулов, влияющих на поставщиков и пользователей. В рыночных системах здравоохранения , например в Соединенных Штатах, такие услуги обычно оплачиваются пациентом или через компанию медицинского страхования пациента . Другие механизмы включают финансируемые государством системы (например, Национальная служба здравоохранения в Соединенном Королевстве). Во многих бедных странах помощь в целях развития , а также финансирование через благотворительные организации или волонтеров помогают поддерживать предоставление и финансирование медицинских услуг среди больших слоев населения. [16]
Структура расходов на здравоохранение также может существенно различаться в разных странах. Например, расходы китайских больниц, как правило, составляют 50% за лекарства, еще один большой процент за оборудование и небольшой процент за гонорары медицинских работников. [17] Китай осуществил долгосрочную трансформацию своей отрасли здравоохранения, начиная с 1980-х годов. За первые двадцать пять лет этой трансформации государственные взносы в расходы на здравоохранение сократились с 36% до 15%, причем бремя управления этим снижением в основном легло на пациентов. Также за этот период была приватизирована небольшая часть государственных больниц. В качестве стимула к приватизации поощрялись иностранные инвестиции в больницы — до 70% собственности. [17]
Системы здравоохранения диктуют способы, с помощью которых люди и учреждения платят и получают медицинские услуги. Модели различаются в зависимости от страны, при этом ответственность за оплату варьируется от государственных ( социальное страхование ) и частных медицинских страховщиков до потребительских, управляемых самими пациентами. Эти системы финансируют и организуют услуги, предоставляемые поставщиками. Распространена двухуровневая система государственного и частного.
Американская академия семейных врачей определяет четыре наиболее часто используемые системы оплаты:
Названная в честь британского экономиста и социального реформатора Уильяма Бевериджа , модель Бевериджа рассматривает здравоохранение, финансируемое и предоставляемое центральным правительством. [18] Первоначально система была предложена в его докладе 1942 года « Социальное страхование и смежные службы» , известном как доклад Бевериджа . Система является руководящей основой современной британской модели здравоохранения, принятой после Второй мировой войны . Она использовалась во многих странах, включая Соединенное Королевство, Кубу и Новую Зеландию. [19]
Система рассматривает все медицинские услуги, которые предоставляются и финансируются исключительно правительством. Эта система единого плательщика финансируется за счет национального налогообложения. [20] Обычно правительство владеет и управляет клиниками и больницами, что означает, что врачи являются сотрудниками правительства. Однако, в зависимости от конкретной системы, государственные поставщики могут сопровождаться частными врачами, которые взимают плату с правительства. [19] Основной принцип этой системы заключается в том, что здравоохранение является основополагающим правом человека. Таким образом, правительство предоставляет всеобщее покрытие всем гражданам. [21] Как правило, модель Бевериджа дает низкую стоимость на душу населения по сравнению с другими системами. [22]
Система Бисмарка была впервые применена в 1883 году прусским канцлером Отто фон Бисмарком . [23] В этой системе страхование предписывается правительством и обычно продается на некоммерческой основе. Во многих случаях работодатели и работники финансируют страховщиков за счет вычетов из заработной платы. В чистой системе Бисмарка доступ к страхованию рассматривается как право, основанное исключительно на трудовом статусе. Система пытается охватить всех работающих граждан, то есть пациенты не могут быть исключены из страхования из-за уже существующих заболеваний. Хотя медицинская помощь приватизирована, она строго регулируется государством посредством фиксированной процедуры ценообразования. Это означает, что большинство страховых исков возмещаются без проблем, что создает низкую административную нагрузку. [23] Архетипическую реализацию системы Бисмарка можно увидеть в национализированном здравоохранении Германии. Похожие системы можно найти во Франции, Бельгии и Японии. [24]
Национальная модель страхования разделяет и смешивает элементы моделей Бисмарка и Бевериджа. Появление модели национального медицинского страхования упоминается как ответ на проблемы, представленные традиционными системами Бисмарка и Бевериджа. [25] Например, системам Бисмарка трудно бороться со стареющим населением, поскольку эти демографические группы менее экономически активны. [26] В конечном счете, эта модель более гибка, чем традиционная модель Бисмарка или Бевериджа, поскольку она может извлекать эффективные практики из обеих систем по мере необходимости.
Эта модель поддерживает частных поставщиков, но оплата поступает напрямую от правительства. [ требуется ссылка ] Страховые планы контролируют расходы, оплачивая ограниченные услуги. В некоторых случаях граждане могут отказаться от государственного страхования в пользу частных страховых планов. Однако крупные государственные программы страхования предоставляют правительству переговорную силу, позволяя ему снижать цены на определенные услуги и лекарства. Например, в Канаде цены на лекарства были значительно снижены Советом по рассмотрению цен на запатентованные лекарства . [27] Примеры этой модели можно найти в Канаде, Тайване и Южной Корее. [28]
В регионах с низким уровнем стабильности правительства или бедности часто нет механизма, гарантирующего, что расходы на здравоохранение покрываются другой стороной, а не отдельным лицом. В этом случае пациенты должны платить за услуги самостоятельно. [19] Способы оплаты могут быть разными — от физической валюты до обмена на товары и услуги. [19] Те, кто не может позволить себе лечение, обычно остаются больными или умирают. [19]
В странах, где страхование не является обязательным, могут быть пробелы в покрытии, особенно среди неблагополучных и бедных сообществ, которые не могут позволить себе частные планы. [29] Национальная система здравоохранения Великобритании обеспечивает отличные результаты для пациентов и требует всеобщего покрытия, но также имеет большие задержки в лечении. Критики утверждают, что реформы, проведенные в соответствии с Законом о здравоохранении и социальной помощи 2012 года, только фрагментировали систему, что привело к высокой нормативной нагрузке и длительным задержкам в лечении. [30] В своем обзоре руководства NHS в 2015 году сэр Стюарт Роуз пришел к выводу, что «NHS тонет в бюрократии». [31]
(подзаголовок) Риски и возможности в обществе, переживающем взрывные изменения
Британия.
{{cite journal}}: Цитировать журнал требует |journal=( помощь )Правда о здравоохранении, это олигополия, отрасль с очень высокими издержками и низким качеством обслуживания. Книга рассматривает последние 30 лет и объясняет, как эта отрасль украла 21 триллион долларов с помощью фальшивых счетов, бухгалтерского мошенничества, откатов и ограничения торговли с использованием экономического принуждения. По мере расширения этой отрасли она наносила ущерб другим отраслям, особенно обрабатывающей промышленности, которая закрыла 75 000 компаний и привела к потере 7 миллионов рабочих мест в обрабатывающей промышленности. Книга показывает, что правительство уже некоторое время знало об этом, скрывало незаконные действия, особенно IRS.