
Здравоохранение в Соединенных Штатах в основном предоставляется частными медицинскими учреждениями и оплачивается за счет сочетания государственных программ, частного страхования и выплат из кармана . США — единственная развитая страна без системы всеобщего здравоохранения , и значительная часть ее населения не имеет медицинской страховки . [2] [3] [4] [5] Соединенные Штаты тратят на здравоохранение больше, чем любая другая страна, как в абсолютном выражении, так и в процентах от ВВП; [2] однако эти расходы не обязательно приводят к лучшим общим результатам в области здравоохранения по сравнению с другими развитыми странами. [6] Охват населения сильно различается, при этом определенные группы, такие как пожилые люди и лица с низким доходом, получают более комплексную помощь через государственные программы, такие как Medicaid и Medicare .
Система здравоохранения США стала предметом значительных политических дебатов и реформаторских усилий, особенно в области расходов на здравоохранение, страхового покрытия и качества ухода. Законодательство, такое как Закон о доступном медицинском обслуживании 2010 года, пыталось решить некоторые из этих проблем, хотя проблемы остаются. Незастрахованные ставки колебались с течением времени, и существуют различия в доступе к медицинскому обслуживанию на основе таких факторов, как доход, раса и географическое положение. [7] [8] [9] [10] Преобладает частная модель страхования, и страхование, спонсируемое работодателем, является распространенным способом получения покрытия для отдельных лиц. [2] [11] [12]
Сложная природа системы, а также ее высокие затраты привели к постоянным дискуссиям о будущем здравоохранения в Соединенных Штатах. В то же время Соединенные Штаты являются мировым лидером в области медицинских инноваций, измеряемых либо с точки зрения доходов, либо количества введенных новых лекарств и медицинских приборов . [13] [14] Фонд исследований равных возможностей пришел к выводу, что Соединенные Штаты доминируют в науке и технологиях, что «было в полной мере продемонстрировано во время пандемии COVID-19 , поскольку правительство США [поставляло] вакцины от коронавируса гораздо быстрее, чем кто-либо когда-либо делал», но отстают в финансовой устойчивости, поскольку «[государственные] расходы... растут неустойчивыми темпами». [15]
В начале 20-го века достижения в области медицинских технологий и внимание к общественному здравоохранению способствовали сдвигу в здравоохранении. [16] Американская медицинская ассоциация (AMA) работала над стандартизацией медицинского образования, а введение спонсируемых работодателем страховых планов ознаменовало начало современной системы медицинского страхования. [17] Все больше людей начинали вовлекаться в здравоохранение, например, государственные деятели, другие специалисты/практики, пациенты и клиенты, судебная система, а также деловые интересы и работодатели. [18] Они были заинтересованы в медицинских правилах для специалистов, чтобы гарантировать, что услуги предоставляются обученными и образованными людьми, чтобы минимизировать вред. [19] Эпоха после Второй мировой войны ознаменовалась значительным расширением здравоохранения, где было предложено больше возможностей для повышения доступности услуг. Принятие Закона Хилла-Бертона в 1946 году обеспечило федеральное финансирование строительства больниц, а в 1965 году были созданы Medicare и Medicaid для предоставления медицинского страхования пожилым людям и малообеспеченному населению соответственно. [20] [21]
.jpg/440px-Pennsylvania_Hospital_(53590616710).jpg)
Система здравоохранения в Соединенных Штатах берет свое начало в колониальную эпоху . [22] Типичным был уход, ориентированный на сообщество, когда семьи и соседи оказывали помощь больным. [23] [24] В 19 веке медицинская практика начала становиться профессиональнее, следуя «англо-американской модели», где эти новые медицинские специалисты были уполномочены государством управлять своими собственными делами, что привело к различным видам сотрудничества для приобретения статуса и получения законодательства, предоставляющего им право на саморегулирование. [18] Создание медицинских школ и профессиональных организаций привело к стандартизированным процессам обучения и сертификации врачей. [25] Несмотря на этот прогресс, медицинские услуги оставались разрозненными, особенно между городскими и сельскими районами. Концепция больниц как учреждений для больных начала укореняться, что привело к основанию многих государственных и частных больниц. [26] [ нужна страница ]

Во второй половине 20-го века наблюдалась непрерывная эволюция политики, технологий и предоставления услуг здравоохранения. После принятия Закона о стабилизации 1942 года работодатели, неспособные обеспечить более высокую заработную плату для привлечения или удержания сотрудников, начали предлагать страховые планы, включая пакеты медицинских услуг , в качестве натуральной выгоды , тем самым положив начало практике спонсируемого работодателем медицинского страхования, которая прочно укоренилась в современной рабочей культуре. [27] Закон об организации медицинского обслуживания 1973 года стимулировал развитие управляемой медицинской помощи, в то время как достижения в области медицинских технологий произвели революцию в лечении. В 21-м веке в 2010 году был принят Закон о доступном медицинском обслуживании (ACA), который расширил медицинское страхование на миллионы незастрахованных американцев и внедрил реформы, направленные на повышение качества и снижение затрат. [28]

Согласно статистическому обзору Проекта по стоимости и использованию медицинских услуг (HCUP), в 2016 году было зарегистрировано 35,7 миллионов госпитализаций , [29] что является значительным снижением по сравнению с 38,6 миллионами в 2011 году. [30] На каждую 1000 человек населения приходилось в среднем 104,2 госпитализации, и каждая госпитализация в среднем обходилась в 11 700 долларов США (что эквивалентно 14 854 долларам США в 2023 году [31] ), [29] что является увеличением по сравнению с 10 400 долларами США (что эквивалентно 13 802 долларам США в 2023 году [31] ) за пребывание в 2012 году. [32] Примерно 7,6% населения ночевали в 2017 году, [33] каждая госпитализация длилась в среднем 4,6 дня. [29]
Исследование, проведенное Национальным институтом здравоохранения, показало, что расходы на душу населения при рождении в течение жизни, в долларах 2000 года, показали большую разницу между расходами на здравоохранение для женщин (361 192 долл. США, что эквивалентно 639 048 долл. США в 2023 году [31] ) и мужчин (268 679 долл. США, что эквивалентно 475 367 долл. США в 2023 году [31] ). Большая часть этой разницы в расходах заключается в более короткой продолжительности жизни мужчин, но даже после корректировки на возраст (предполагая, что мужчины живут так же долго, как и женщины), все еще существует 20%-ная разница в расходах на здравоохранение в течение жизни. [34]
.JPG/440px-U.S._Uninsured_and_Uninsured_Rate_(1987_to_2008).JPG)
В отличие от большинства развитых стран , система здравоохранения США не предоставляет медицинскую помощь всему населению страны. [35] В 1977 году Соединенные Штаты были названы единственной промышленно развитой страной, не имеющей какой-либо формы национального медицинского страхования или прямого предоставления медицинской помощи гражданам через национализированную систему здравоохранения. [36] Исследование 1978 года утверждало, что «Сегодня каждое правительство в мире, включая Красный Китай с его отрядами полуподготовленных «босоногих врачей», осознает, что оно несет ответственность за поддержание своих граждан в хорошем физическом и психическом здоровье. В отличие от США, такие страны, как Скандинавия, Великобритания, Ирландия, Япония и другие, выбрали универсальную систему здравоохранения, в которой государство оплачивает медицинские счета каждого». [37] Вместо этого большинство граждан охвачены комбинацией частного страхования и различных федеральных и государственных программ. [38] По состоянию на 2017 год [update]медицинское страхование чаще всего приобреталось через групповой план, привязанный к работодателю, охватывающий 150 миллионов человек. [39] Другие основные источники включают Medicaid, охватывающую 70 миллионов, Medicare, 50 миллионов, и рынки медицинского страхования , созданные ACA, охватывающие около 17 миллионов. [39] В 2017 году исследование показало, что 73% планов на рынках ACA имели узкие сети, ограничивающие доступ и выбор поставщиков. [39]
Медицинское страхование предоставляется посредством сочетания частного медицинского страхования и государственного медицинского страхования (например, Medicare, Medicaid). В 2013 году 64% расходов на здравоохранение было оплачено правительством, [40] [41] и финансировалось через такие программы, как Medicare , Medicaid , Программа медицинского страхования детей , Tricare и Администрация здравоохранения ветеранов . Люди в возрасте до 65 лет приобретают страховку через своего работодателя или работодателя члена семьи, приобретая медицинскую страховку самостоятельно, получая государственную и/или иную помощь на основе дохода или другого состояния, или не имеют страховки. Медицинское страхование для работников государственного сектора в первую очередь предоставляется государством в его роли работодателя. [42] Управляемое лечение , где плательщики используют различные методы, направленные на повышение качества и ограничение стоимости, стало повсеместным.

Меры доступности и финансовой доступности, отслеживаемые национальными обследованиями здоровья, включают: процент населения со страховкой, имеющий обычный источник медицинской помощи, ежегодно посещающий стоматолога, показатели предотвратимых госпитализаций, сообщенные трудности с посещением специалиста, отсрочка лечения из-за стоимости и показатели покрытия медицинской страховкой. [43] В 2004 году в отчете ОЭСР отмечалось, что «все страны ОЭСР [за исключением Мексики, Турции и США] достигли всеобщего или почти всеобщего (не менее 98,4% застрахованных) покрытия своего населения к 1990 году». [44] В отчете МОМ за 2004 год также отмечалось, что «отсутствие медицинской страховки ежегодно становится причиной примерно 18 000 ненужных смертей в США». [35] Исследование 2009 года, проведенное в Гарвардской медицинской школе совместно с Cambridge Health Alliance соучредителями Physicians for a National Health Program , лоббистской группы, выступающей за систему единого плательщика, показало, что около 45 000 ежегодных смертей связаны с отсутствием медицинской страховки у пациентов. Исследование также показало, что у незастрахованных работающих американцев риск смертности примерно на 40% выше, чем у работающих американцев с частной страховкой. [45]
Организация Gallup отслеживает процент взрослых американцев, не имеющих медицинской страховки, начиная с 2008 года. Уровень незастрахованных достиг пика в 18,0% в 2013 году до введения ACA, снизился до 10,9% в третьем квартале 2016 года и составил 13,7% в четвертом квартале 2018 года. [46] «Увеличение на 2,8 процентных пункта с этого минимума представляет собой чистый прирост примерно на семь миллионов взрослых без медицинской страховки». [46]
Бюро переписи населения США сообщило, что в 2017 году 28,5 миллионов человек (8,8%) не имели медицинской страховки, [47] что меньше, чем 49,9 миллионов (16,3%) в 2010 году. [48] [49] В период с 2004 по 2013 год тенденция высоких показателей недострахования и стагнации заработной платы способствовала снижению потребления медицинских услуг среди американцев с низким доходом. [50] Эта тенденция была обращена вспять после реализации основных положений ACA в 2014 году. [51]

По состоянию на 2017 год [update]вероятность того, что ACA может быть отменен или заменен, усилила интерес к вопросам о том, влияет ли медицинское страхование на здоровье и смертность и каким образом. [53] Несколько исследований показали, что существует связь между расширением ACA и факторами, связанными с лучшими результатами в отношении здоровья, такими как наличие постоянного источника медицинской помощи и возможность позволить себе медицинскую помощь. [53] Исследование 2016 года пришло к выводу, что примерно 60%-ное увеличение возможности позволить себе медицинскую помощь можно отнести к положениям о расширении Medicaid, принятым Законом о защите пациентов и доступном медицинском обслуживании. [54] Кроме того, анализ изменений в смертности после расширения Medicaid показывает, что Medicaid спасает жизни по относительно более экономически эффективной ставке, при социальных затратах от 327 000 до 867 000 долларов США (что эквивалентно 415 143–1,1 млн долларов США в 2023 году [31] ) за спасенную жизнь по сравнению с другими государственными программами, которые обходятся в среднем в 7,6 млн долларов США (что эквивалентно 9,65 млн долларов США в 2023 году [31] ) за жизнь. [55]
Исследование, проведенное в 2009 году в пяти штатах, показало, что медицинские долги стали причиной 46,2% всех личных банкротств , а 62,1% лиц, подавших заявление о банкротстве, заявили о высоких медицинских расходах в 2007 году. [56] С тех пор расходы на здравоохранение и количество незастрахованных и недостаточно застрахованных лиц возросли. [57] Исследование, проведенное в 2013 году, показало, что около 25% всех пожилых граждан объявляют себя банкротами из-за медицинских расходов. [58]
На практике незастрахованные лица часто лечатся, но расходы покрываются за счет налогов и других сборов, которые изменяют стоимость. [59] Отказ от медицинской помощи из-за обширного разделения затрат может в конечном итоге увеличить расходы из-за последующих медицинских проблем; эта динамика может сыграть свою роль в международном рейтинге США как страны с самыми высокими расходами на здравоохранение, несмотря на значительное разделение затрат с пациентами. [51]
Те, кто застрахован, могут быть застрахованы недостаточно, так что они не могут позволить себе адекватную медицинскую помощь. Исследование 2003 года показало, что 16 миллионов взрослых в США были застрахованы недостаточно, что непропорционально повлияло на людей с низким доходом — 73% недостаточно застрахованных в исследуемой популяции имели годовой доход ниже 200% от федерального уровня бедности. [60] Отсутствие страховки или более высокое распределение затрат (плата за пользование для пациента со страховкой) создают препятствия для доступа к здравоохранению: использование медицинской помощи снижается с ростом обязательств по распределению затрат пациента. [51] До принятия ACA в 2014 году 39% американцев с доходом ниже среднего сообщили об отказе от посещения врача по медицинским проблемам (тогда как 7% канадцев с низким доходом и 1% граждан Великобритании с низким доходом сообщили о том же). [61]

Ожидаемая продолжительность жизни в США в 2010 году составила 78,6 лет при рождении, что выше 75,2 лет в 1990 году; это 42-е место среди 224 стран и 22-е место из 35 стран ОЭСР , ниже 20-го места в 1990 году . [64] [65] В 2021 году ожидаемая продолжительность жизни в США упала до 76,4 лет, самого короткого показателя примерно за два десятилетия. Факторами этого падения продолжительности жизни являются несчастные случаи, передозировка наркотиков , заболевания сердца и печени, самоубийства и пандемия COVID-19 . [66]
В 2019 году уровень смертности детей в возрасте до пяти лет составил 6,5 смертей на 1000 живорождений, что поставило США на 33-е место из 37 стран ОЭСР. [67]
Хотя в 2015 году (14) [68] этот показатель был не таким высоким , как в 2013 году (18,5), материнская смертность, связанная с родами, в последнее время растет; в 1987 году коэффициент смертности составлял 7,2 на 100 000. [69] По состоянию на 2015 год [update]этот показатель в США вдвое превышает уровень материнской смертности в Бельгии или Канаде и более чем втрое превышает уровень в Финляндии, а также в нескольких других странах Западной Европы. [68] В 2019 году чернокожая защитница материнского здоровья и писательница журнала Parents Кристина Мишель Картер взяла интервью у вице-президента Камалы Харрис . Будучи сенатором, в 2019 году Харрис вновь представила Закон о доступе к услугам по уходу за матерями и сокращении чрезвычайных ситуаций (CARE), направленный на устранение неравенства в материнской смертности, с которым сталкиваются цветные женщины, путем обучения поставщиков услуг распознаванию неявной расовой предвзятости и ее влияния на уход. Харрис заявила:
Нам нужно говорить неприятную правду о том, что женщины — и особенно чернокожие женщины — слишком часто не слушаются или не воспринимаются всерьез системой здравоохранения, и поэтому им отказывают в достоинстве, которого они заслуживают. И нам нужно говорить эту правду, потому что сегодня Соединенные Штаты являются одной из всего лишь 13 стран в мире, где уровень материнской смертности хуже, чем 25 лет назад. Этот риск еще выше для чернокожих женщин, которые в три-четыре раза чаще, чем белые женщины, умирают от причин, связанных с беременностью. Эти цифры просто возмутительны.

Ожидаемая продолжительность жизни при рождении для ребенка, родившегося в США в 2015 году, составляет 81,2 (для женщин) или 76,3 (для мужчин) лет. [70] По данным ВОЗ, по состоянию на 2015 год ожидаемая продолжительность жизни в США занимает 31-е место в мире (из 183 стран) [update]. [71] Средняя продолжительность жизни в США (для обоих полов) составляет чуть более 79 лет . [71] Япония занимает первое место со средней продолжительностью жизни почти 84 года. США занимают более низкое место (36-е место) при рассмотрении ожидаемой продолжительности жизни с поправкой на здоровье (HALE) — чуть более 69 лет. [71] Другой источник, Центральное разведывательное управление, указывает, что ожидаемая продолжительность жизни при рождении в США составляет 79,8 лет, что ставит страну на 42-е место в мире. Монако занимает первое место в этом списке из 224 стран со средней продолжительностью жизни 89,5 лет. [64]
Исследование Национального исследовательского совета 2013 года показало, что, если рассматривать США как одну из 17 стран с высоким уровнем дохода , они находятся на первом месте или близки к нему по показателям детской смертности, заболеваний сердца и легких , инфекций, передающихся половым путем , подростковой беременности , травм, убийств и показателей инвалидности . В совокупности эти проблемы помещают США в конец списка по продолжительности жизни в странах с высоким уровнем дохода. [72] Женщины, родившиеся в США в 2015 году, имеют продолжительность жизни 81,6 года, а мужчины — 76,9 года; более чем на три года и более чем на пять лет меньше, чем люди, родившиеся в Швейцарии (85,3 Ж, 81,3 М) или Японии (86,8 Ж, 80,5 М) в 2015 году. [70]

Тремя основными причинами смерти среди обоих полов и всех возрастов в США неизменно остаются сердечно-сосудистые заболевания (1-е место), новообразования (2-е место) и неврологические расстройства (3-е место) с 1990-х годов. [73] В 2015 году общее число смертей от болезней сердца составило 633 842, от рака — 595 930, а от хронических заболеваний нижних дыхательных путей — 155 041. [74] В 2015 году 267,18 смертей на 100 000 человек были вызваны сердечно-сосудистыми заболеваниями, 204,63 — новообразованиями и 100,66 — неврологическими расстройствами. [73] Диарея, инфекции нижних дыхательных путей и другие распространенные инфекции заняли шестое место в общем зачете, но имели самый высокий уровень смертности от инфекционных заболеваний в США — 31,65 смертей на 100 000 человек. [73] Однако есть данные, что значительная часть последствий для здоровья и ранней смертности может быть отнесена к факторам, отличным от инфекционных или неинфекционных заболеваний. Как показало исследование Национального исследовательского совета 2013 года, более половины мужчин, умирающих в возрасте до 50 лет, умирают из-за убийств (19%), дорожно-транспортных происшествий (18%) и других несчастных случаев (16%). Для женщин процентные соотношения иные: 53% женщин, умирающих в возрасте до 50 лет, умирают из-за болезней, тогда как 38% умирают из-за несчастных случаев, убийств и самоубийств. [75] Болезни отчаяния (передозировка наркотиков, алкогольная болезнь печени и самоубийство), которые начали расти в начале 1990-х годов, убивают примерно 158 000 американцев в год по состоянию на 2018 год [update]. [76] В 2022 году в Соединенных Штатах число самоубийств достигло рекордного уровня, почти 49 500 смертей от самоубийств. С 2011 года около 540 000 человек в США покончили жизнь самоубийством. [77] [78] Совокупная бедность в течение десяти лет и более является четвертым по значимости фактором риска смертности в Соединенных Штатах ежегодно. [79] [80] [81] [82]

С 2020 года Центры по контролю и профилактике заболеваний (CDC) сообщают, что ожидаемая продолжительность жизни населения США составляет 77,0 лет, что на 1,8 года меньше, чем в 2019 году. [83] Ожидаемая продолжительность жизни снова снизилась в 2021 году до 76,4 лет, что объясняется COVID-19 и ростом смертности от самоубийств, передозировки наркотиков и заболеваний печени. [84] По состоянию на 2023 год ожидаемая продолжительность жизни в США немного увеличилась после пандемии COVID-19, но все еще отстает от стран-конкурентов, включая Канаду, Китай и Германию. [85] Данные свидетельств о смерти от CDC показывают, что уровень смертности среди детей и подростков увеличился на 11% в 2019 и 2020 годах и еще на 8% в 2020 и 2021 годах, причем травмы являются движущим фактором, наряду с убийствами, самоубийствами, передозировками наркотиков и дорожно-транспортными происшествиями, затрагивающими людей в возрасте от 10 до 19 лет. [86] [87] В 2024 году исследование показало, что в Соединенных Штатах за последние годы резко возросло количество смертей, связанных с ожирением, особенно среди мужчин, согласно новым данным, опубликованным в The American Journal of Cardiology. [88] В исследовании отмечается, что, хотя скорректированный по возрасту уровень смертности увеличился из-за ожирения, смертность, связанная с сердечно-сосудистыми заболеваниями, включая ишемическую болезнь сердца и сердечную недостаточность, на самом деле снизилась. [89]
Поставщики медицинских услуг в США включают в себя отдельных медицинских работников, медицинские учреждения и медицинскую продукцию.

В США система здравоохранения в настоящее время в основном находится в частных руках, хотя федеральные, региональные, окружные и городские органы власти также владеют некоторыми учреждениями.
По состоянию на 2018 год [update]в США было зарегистрировано 5534 больницы. Было 4840 общественных больниц, которые определяются как нефедеральные, краткосрочные общие или специализированные больницы. [91] Доля некоммерческих больниц в общей вместимости больниц оставалась относительно стабильной (около 70%) на протяжении десятилетий. [92] Существуют также частные коммерческие больницы , а также государственные больницы в некоторых местах, в основном принадлежащие правительствам округов и городов. Закон Хилла-Бертона был принят в 1946 году, который предусматривал федеральное финансирование больниц в обмен на лечение бедных пациентов. [93] Крупнейшей больничной системой в 2016 году по объему доходов была HCA Healthcare ; [94] в 2019 году Dignity Health и Catholic Health Initiatives объединились в CommonSpirit Health , чтобы создать крупнейшую по объему доходов организацию, охватывающую 21 штат. [95]
Интегрированные системы доставки , где поставщик и страховщик разделяют риск в попытке предоставить ценностно-ориентированное здравоохранение , стали более популярными. [96] Региональные области имеют отдельные рынки здравоохранения, и на некоторых рынках конкуренция ограничена, поскольку спрос со стороны местного населения не может поддерживать несколько больниц. [97] [98]
Около двух третей врачей работают в небольших офисах, в которых работает менее семи врачей, при этом более 80% офисов принадлежат врачам; иногда они объединяются в такие группы, как независимые ассоциации врачей , чтобы повысить свои переговорные позиции. [99]

Не существует общенациональной системы государственных медицинских учреждений, открытых для широкой публики, но есть местные государственные медицинские учреждения, открытые для широкой публики. Министерство обороны США управляет полевыми госпиталями, а также постоянными госпиталями через Военную систему здравоохранения для предоставления финансируемой военными помощи действующим военнослужащим. [100]
Федеральное управление здравоохранения ветеранов управляет госпиталями VA, открытыми только для ветеранов, хотя ветераны, которые обращаются за медицинской помощью по поводу заболеваний, которые они не получали во время службы в армии, взимают плату за услуги. Служба здравоохранения индейцев (IHS) управляет учреждениями, открытыми только для коренных американцев из признанных племен. Эти учреждения, а также племенные учреждения и частные подрядные услуги, финансируемые IHS для увеличения пропускной способности и возможностей системы, предоставляют медицинскую помощь представителям племен сверх того, что может быть оплачено любой частной страховкой или другими государственными программами.

Больницы предоставляют некоторую амбулаторную помощь в своих отделениях неотложной помощи и специализированных клиниках, но в первую очередь существуют для оказания стационарной помощи. Отделения неотложной помощи больниц и центры неотложной помощи являются источниками спорадической проблемно-ориентированной помощи. Хирургические центры являются примерами специализированных клиник. Услуги хосписа для неизлечимо больных, которые, как ожидается, проживут шесть месяцев или меньше, чаще всего субсидируются благотворительными организациями и правительством. Пренатальные, семейные и дисплазийные клиники являются финансируемыми государством акушерскими и гинекологическими специализированными клиниками соответственно и обычно укомплектованы практикующими медсестрами. Благодаря надежным навыкам, приписываемым практикующим медсестрам (NP), они способны устранять неравенство в системе здравоохранения США. Финансируемые государством медицинские учреждения особенно сильно зависят от этих NP из-за объема услуг, которые они должны предоставлять. [101] Услуги, особенно услуги неотложной помощи, также могут предоставляться удаленно с помощью телемедицины такими поставщиками, как Teladoc .
Помимо государственных и частных медицинских учреждений, в США также есть 355 зарегистрированных бесплатных клиник , которые предоставляют ограниченные медицинские услуги. Они считаются частью социальной сети безопасности для тех, у кого нет медицинской страховки. Их услуги могут варьироваться от более острой помощи (например, ИППП, травмы, респираторные заболевания) до долгосрочного ухода (например, стоматология, консультирование). [102] Другим компонентом сети безопасности здравоохранения будут финансируемые из федерального бюджета общественные медицинские центры .
Другие учреждения здравоохранения включают дома престарелых, которых по состоянию на 2019 год [update]насчитывалось 15 600 по всей территории США, причем большая часть из них являются коммерческими (69,3%) [103].
В 2022 году 19 больниц объявили о банкротстве, закрылись или объявили о планах закрытия. [104]
.jpg/440px-Anthony_Fauci_(1984).jpg)
Врачи в США включают тех, кто прошел обучение в системе медицинского образования США , и тех, кто является выпускниками международных медицинских вузов , которые прошли необходимые этапы для получения медицинской лицензии на практику в штате. [ требуется ссылка ] Это включает в себя прохождение трех этапов экзамена на получение медицинской лицензии США (USMLE). Первый этап USMLE проверяет, понимают ли студенты-медики и способны ли они применять основные научные основы в медицине после второго года обучения в медицинской школе. Темы включают: анатомию, биохимию, микробиологию , патологию, фармакологию, физиологию, поведенческие науки , питание, генетику и старение. Второй этап предназначен для проверки того, могут ли студенты-медики применять свои медицинские навыки и знания в реальной клинической практике во время четвертого года обучения студентов в медицинской школе. Третий этап проводится после первого года резидентуры. Он проверяет, могут ли студенты применять медицинские знания в неконтролируемой медицинской практике. [105] [ ненадежный источник? ]
Американский колледж врачей использует термин «врач» для описания всех врачей, имеющих профессиональную медицинскую степень . В США подавляющее большинство врачей имеют степень доктора медицины (MD). [106] Те, кто имеет степень доктора остеопатической медицины (DO), получают аналогичную подготовку и проходят те же этапы MLE, что и MD, и поэтому им также разрешено использовать звание «врач».
Как и в большинстве других стран, производство и выпуск фармацевтических препаратов и медицинских устройств осуществляется частными компаниями. Исследования и разработки медицинских устройств и фармацевтических препаратов поддерживаются как государственными, так и частными источниками финансирования. В 2003 году расходы на исследования и разработки составили приблизительно 95 миллиардов долларов (что эквивалентно 151 миллиарду долларов в 2023 году [107] ), из которых 40 миллиардов долларов (что эквивалентно 63,5 миллиардам долларов в 2023 году [107] ) поступили из государственных источников, а 55 миллиардов долларов (что эквивалентно 87,3 миллиардам долларов в 2023 году [107] ) — из частных источников. [108] [109] Эти инвестиции в медицинские исследования сделали США лидером в области медицинских инноваций, измеряемых либо с точки зрения доходов, либо с точки зрения количества введенных новых лекарств и устройств. [13] [14] В 2016 году расходы фармацевтических компаний США на исследования и разработки оценивались примерно в 59 миллиардов долларов (что эквивалентно 73,5 миллиардам долларов в 2023 году [107] ). [110] В 2006 году на США приходилось три четверти мировых доходов от биотехнологий и 82% мировых расходов на НИОКР в области биотехнологий. [13] [14] По данным многочисленных международных фармацевтических торговых групп, высокая стоимость запатентованных лекарств в США стимулировала существенные реинвестиции в такие исследования и разработки. [13] [14] [111] Однако ACA заставит промышленность продавать лекарства по более низкой цене. [112] В связи с этим, возможно, будут сделаны сокращения бюджета на исследования и разработки в области здоровья человека и медицины в США. [112] В 2022 году в Соединенных Штатах находилось в разработке 10 265 препаратов, что более чем в два раза больше, чем в Китае и Европейском союзе, и в четыре раза больше, чем в Великобритании. [113]

Надвигающийся крупный демографический сдвиг в США потребует от системы здравоохранения предоставления большего ухода, поскольку, как прогнозируется, расходы на медицинское обслуживание пожилых людей в Северной Америке возрастут на 5% или более [114] из-за «бэби-бумеров», достигших пенсионного возраста. [115] Общие расходы на здравоохранение увеличились с конца 1990-х годов, и не только из-за общего повышения цен, поскольку темпы расходов растут быстрее темпов инфляции. [116] Более того, расходы на медицинские услуги для людей старше 45 лет в 8,3 раза превышают максимальные расходы для людей моложе 45 лет. [117]
Другие методы лечения практикуются чаще, чем раньше. [ когда? ] Эта область называется Комплементарной и альтернативной медициной (CAM) и определяется как методы лечения, которые обычно не преподаются в медицинских школах и не доступны в больницах. Они включают травы , массаж, энергетическое исцеление, гомеопатию , исцеление верой и, в последнее время популяризированные, криотерапию , банки и транскраниальную магнитную стимуляцию или ТМС. [118] Поставщики этих методов лечения CAM иногда юридически считаются поставщиками медицинских услуг в США. [119] Распространенными причинами поиска этих альтернативных подходов были улучшение их благополучия, участие в трансформационном опыте, получение большего контроля над собственным здоровьем или поиск лучшего способа облегчения симптомов, вызванных хроническим заболеванием. Они направлены на лечение не только физических заболеваний, но и на устранение их основных пищевых, социальных, эмоциональных и духовных причин. В исследовании 2008 года было обнаружено, что 37% больниц в США предлагают по крайней мере одну форму лечения CAM, основной причиной чего является спрос со стороны пациентов (84% больниц). [120] Расходы на лечение CAM в среднем составляют 33,9 долл. США (что эквивалентно 49,81 долл. США в 2023 году [31] ), при этом две трети из них оплачиваются из собственного кармана, согласно статистическому анализу 2007 года. [121] Более того, лечение CAM покрывало 11,2% от общих расходов на здравоохранение из собственного кармана. [121] В период с 2002 по 2008 год расходы на CAM росли, но с тех пор использование остановилось на уровне около 40% взрослых в США [122]


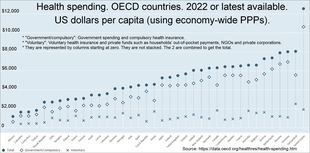
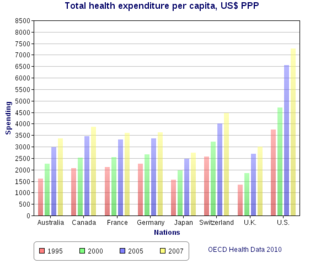
США тратят больше в процентах от ВВП, чем аналогичные страны, и это можно объяснить либо более высокими ценами на сами услуги, более высокими затратами на администрирование системы или более широким использованием этих услуг, либо комбинацией этих элементов. [125] Расходы на здравоохранение, растущие намного быстрее инфляции, стали основным драйвером реформы здравоохранения в США . По состоянию на 2016 год [update]США потратили 3,3 триллиона долларов (что эквивалентно 4,11 триллиона долларов в 2023 году; [107] 17,9% ВВП), или 10 438 долларов (что эквивалентно 13 252 долларам в 2023 году [31] ) на человека; основные категории включали 32% на больничное обслуживание, 20% на услуги врачей и клинические услуги и 10% на рецептурные препараты. [126] Для сравнения, Соединенное Королевство потратило 3 749 долларов (что эквивалентно 4 760 долларам в 2023 году [31] ) на человека. [127]
В 2018 году анализ пришел к выводу, что цены и административные издержки были в значительной степени причиной высоких затрат, включая цены на рабочую силу, фармацевтические препараты и диагностику. [128] [129] Сочетание высоких цен и большого объема может привести к особым расходам; в США высокоприбыльные процедуры большого объема включают ангиопластику , кесарево сечение , замену коленного сустава , а также КТ и МРТ; КТ и МРТ также показали более высокое использование в США. [130]
Совокупные расходы на больницы в США составили 387,3 млрд долларов в 2011 году — на 63% больше, чем в 1997 году (с поправкой на инфляцию). Расходы на пребывание увеличились на 47% с 1997 года, составив в среднем 10 000 долларов в 2011 году (что эквивалентно 13 544 долларам в 2023 году [31] ). [131] По состоянию на 2008 год [update]государственные расходы составляли от 45% до 56% расходов на здравоохранение в США. [132] Расходы на хирургические операции, травмы, а также на посещение больниц для матерей и новорожденных увеличивались более чем на 2% каждый год с 2003 по 2011 год. Кроме того, хотя средние показатели выписки из больницы оставались стабильными, расходы на больницу выросли с 9 100 долларов США в 2003 году (что эквивалентно 15 072 долларам США в 2023 году [31] ) до 10 600 долларов США в 2011 году (что эквивалентно 14 357 долларам США в 2023 году [31] ) и, по прогнозам, составят 11 000 долларов США к 2013 году (что эквивалентно 14 388 долларам США в 2023 году [31] ). [133]
По данным ВОЗ , общие расходы на здравоохранение в США составили 18% от ВВП в 2011 году, что является самым высоким показателем в мире. [134] Департамент здравоохранения и социальных служб ожидает, что доля здравоохранения в ВВП продолжит свою историческую тенденцию к росту и достигнет 19% от ВВП к 2017 году. [135] [136] Из каждого доллара, потраченного на здравоохранение в США, 31% идет на больничное обслуживание, 21% идет на услуги врачей/клиник, 10% на фармацевтические препараты, 4% на стоматологию, 6% на дома престарелых и 3% на домашнее здравоохранение, 3% на другие розничные продукты, 3% на государственную деятельность в области общественного здравоохранения, 7% на административные расходы, 7% на инвестиции и 6% на другие профессиональные услуги (физиотерапевты, окулисты и т. д.). [137]
В 2017 году исследование показало, что почти половина больничной помощи была получена в результате посещений отделений неотложной помощи . [138] По состоянию на 2017 год [update]данные за 2009–2011 годы показали, что уход за пациентами в конце жизни в последний год жизни составил около 8,5%, а в последние три года жизни — около 16,7%. [139]
По состоянию на 2013 год [update]расходы на администрирование здравоохранения составляли 30% расходов на здравоохранение в США. [140]
Сторонники свободного рынка утверждают, что система здравоохранения «нефункциональна», поскольку система сторонних платежей от страховщиков исключает пациента из числа основных участников финансовых и медицинских выборов, которые влияют на расходы. Институт Катона утверждает, что поскольку вмешательство правительства расширило доступность страхования через такие программы, как Medicare и Medicaid, это усугубило проблему. [141] Согласно исследованию, оплаченному America's Health Insurance Plans (вашингтонский лоббист индустрии медицинского страхования) и проведенному PriceWaterhouseCoopers, рост использования является основным фактором роста расходов на здравоохранение в США. [142] В исследовании приводятся многочисленные причины роста использования, включая рост потребительского спроса, новые методы лечения, более интенсивное диагностическое тестирование, факторы образа жизни, переход к планам с более широким доступом и более дорогие технологии. [142] В исследовании также упоминается смещение расходов с государственных программ на частных плательщиков. Низкие ставки возмещения расходов по программам Medicare и Medicaid увеличили давление на больницы и врачей, которые взимают более высокие ставки за те же услуги с частных плательщиков, что в конечном итоге влияет на ставки медицинского страхования. [143]
В марте 2010 года Массачусетс опубликовал отчет о факторах, определяющих стоимость, который он назвал «уникальным в стране». [144] В отчете отмечалось, что поставщики и страховщики ведут переговоры в частном порядке, и поэтому цены могут различаться у поставщиков и страховщиков за одни и те же услуги, и было обнаружено, что разница в ценах не зависела от качества обслуживания, а скорее от рыночного рычага; в отчете также было обнаружено, что рост цен, а не рост использования объяснял рост расходов за последние несколько лет. [144]
Экономисты Эрик Хелланд и Алекс Табаррок предполагают, что рост расходов на здравоохранение в США в значительной степени является результатом эффекта Баумоля . Поскольку здравоохранение является относительно трудоемким, а производительность в секторе услуг отстает от производительности в секторе производства товаров, расходы на эти услуги будут расти по отношению к товарам. [145]
Анализ, проведенный Бюджетным управлением Конгресса США (CBO), предполагает, что разрешение Medicare покрывать расходы на препараты для снижения веса увеличит федеральные расходы примерно на 35 миллиардов долларов в период с 2026 по 2034 год. [146] Федеральные расходы вырастут с 1,6 миллиарда долларов в 2026 году до 7,1 миллиарда долларов к 2034 году. Однако CBO прогнозирует, что экономия от улучшения результатов в области здравоохранения будет скромной по сравнению с прямыми расходами на лекарства, составив менее 50 миллионов долларов в 2026 году и увеличившись до 1 миллиарда долларов к 2034 году. Расширение покрытия расходов на препараты для снижения веса от Eli Lilly и Novo Nordisk позволит дополнительно 12,5 миллионам человек получить право на них к 2026 году. В настоящее время около 52 миллионов пожилых или инвалидов-американцев получают покрытие рецептурных препаратов через Medicare, которое не включает препараты, специально предназначенные для снижения веса.
Здравоохранение подлежит широкому регулированию как на федеральном , так и на государственном уровне , большая часть которого «возникла хаотично». [147] В рамках этой системы федеральное правительство уступает основную ответственность штатам в соответствии с Законом Маккаррана-Фергюсона . Основное регулирование включает лицензирование поставщиков медицинских услуг на государственном уровне, а также тестирование и одобрение фармацевтических препаратов и медицинских приборов Управлением по контролю за продуктами и лекарствами (FDA), а также лабораторные испытания. Эти правила призваны защитить потребителей от неэффективного или мошеннического здравоохранения. Кроме того, штаты регулируют рынок медицинского страхования, и у них часто есть законы, которые требуют, чтобы компании медицинского страхования покрывали определенные процедуры, [ 148] хотя государственные предписания, как правило, не применяются к самофинансируемым планам здравоохранения, предлагаемым крупными работодателями, которые освобождаются от государственных законов в соответствии с положением о преимущественном праве Закона о пенсионном обеспечении сотрудников .
В 2010 году ACA был подписан президентом Бараком Обамой и включает в себя различные новые правила, одним из самых примечательных из которых является требование о медицинском страховании , которое требует от всех граждан приобретать медицинскую страховку. Хотя это и не регулирование как таковое, федеральное правительство также оказывает большое влияние на рынок здравоохранения посредством своих платежей поставщикам в рамках Medicare и Medicaid, которые в некоторых случаях используются в качестве точки отсчета в переговорах между поставщиками медицинских услуг и страховыми компаниями. [147]
На федеральном уровне Министерство здравоохранения и социальных служб США (HHS) курирует различные федеральные агентства, занимающиеся здравоохранением, за исключением Управления по борьбе с наркотиками (DEA), которое имеет окончательные полномочия над FDA в вопросах, связанных с регулированием контролируемых веществ. Агентства здравоохранения под эгидой HHS являются частью Службы общественного здравоохранения США. К ним относятся FDA, отвечающее за сертификацию безопасности продуктов питания и эффективности лекарств и медицинских изделий; CDC, которому поручено предотвращение заболеваний, преждевременной смерти и инвалидности; Агентство по исследованиям и качеству в области здравоохранения, которое повышает качество, безопасность, эффективность и результативность здравоохранения; Агентство по регистрации токсичных веществ и заболеваний, которое управляет утечками опасных веществ; и Национальные институты здравоохранения, которые проводят новаторские медицинские исследования.
Правительства штатов содержат собственные департаменты здравоохранения, а местные органы власти (округа и муниципалитеты) часто имеют департаменты здравоохранения, которые являются филиалами департамента здравоохранения штата. Советы штатов могут иметь исполнительные и полицейские полномочия для обеспечения соблюдения законов штата о здравоохранении, при этом все члены должны быть специалистами в области здравоохранения в некоторых штатах. Эти члены совета могут назначаться губернатором или избираться комитетом штата, в то время как члены местных советов могут избираться советом мэра. Закон Маккаррана-Фергюсона, который делегирует регулирование штатам, напрямую не регулирует страхование и не обязывает штат регулировать страхование. Федеральные законы, которые явно не регулируют «страховой бизнес», не имеют преимущественной силы над законами или правилами о страховании штата. Закон также предусматривает, что федеральные антимонопольные законы не будут применяться к «страховому бизнесу», пока его регулирует штат, хотя они будут применяться в случаях бойкота, принуждения и запугивания. И наоборот, большинство других федеральных законов не будут применяться к страхованию независимо от государственного регулирования.
Самоконтроль со стороны поставщиков медицинских услуг играет важную роль в надзоре. Многие организации здравоохранения добровольно проходят инспекцию и сертификацию Объединенной комиссии по аккредитации организаций здравоохранения (JCAHO). Поставщики также проходят строгие проверки для получения сертификата совета, подтверждающего их компетентность. В отчете, опубликованном Public Citizen в апреле 2008 года, говорится, что третий год подряд количество серьезных дисциплинарных взысканий в отношении врачей со стороны государственных медицинских советов снизилось с 2006 по 2007 год, что вызвало призывы к усилению надзора за этими советами.
Кроме того, концепция страхования окончательных расходов имеет важное значение в контексте здравоохранения. Этот тип страхования помогает покрывать расходы, связанные с расходами на конец жизни, обеспечивая финансовое спокойствие людям и их семьям. Страхование окончательных расходов гарантирует, что расходы, связанные со здравоохранением, такие как медицинские счета и расходы на похороны, не станут обузой в и без того непростое время. [149]
Федеральные центры услуг Medicare и Medicaid (CMS) публикуют онлайн-базу данных с возможностью поиска по показателям эффективности домов престарелых . [150]
В 2004 году либертарианский аналитический центр Cato Institute опубликовал исследование, в котором сделан вывод о том, что регулирование приносит выгоду в размере 170 миллиардов долларов, но обходится обществу в 340 миллиардов долларов. [151] Исследование пришло к выводу, что большая часть разницы в стоимости возникает из-за врачебной халатности , правил FDA и правил обслуживания. [151]
В 1978 году федеральное правительство потребовало, чтобы все штаты внедрили программы Сертификата о необходимости (CON) для кардиологической помощи, что означало, что больницы должны были подать заявку и получить сертификаты до внедрения программы; намерение состояло в том, чтобы сократить расходы за счет сокращения дублирующих инвестиций в учреждения. [152] Было замечено, что эти сертификаты могли использоваться для увеличения расходов за счет ослабления конкуренции. [147] Многие штаты отменили программы CON после того, как федеральное требование истекло в 1986 году, но в некоторых штатах эти программы все еще действуют. [152] Эмпирические исследования, изучающие расходы в областях, где эти программы были прекращены, не обнаружили четкого влияния на расходы, а программы CON могли снизить расходы из-за сокращения строительства учреждений или увеличить расходы из-за снижения конкуренции. [152]
Американская медицинская ассоциация (AMA) лоббировала правительство с целью существенно ограничить образование врачей с 1910 года, в настоящее время оно составляет 100 000 врачей в год, [153] что привело к нехватке врачей. [154]
Еще большей проблемой может быть то, что врачам платят за процедуры, а не за результаты. [155] [156]
AMA также агрессивно лоббировала множество ограничений, которые требуют от врачей проводить операции, которые могли бы быть выполнены более дешевой рабочей силой. Например, в 1995 году 36 штатов запретили или ограничили акушерство, хотя оно предоставляет такую же безопасную помощь, как и врачи. [153] Постановление, лоббируемое AMA, снизило объем и качество здравоохранения, согласно консенсусу экономистов: ограничения не повышают качество, они уменьшают предложение помощи. [153] Более того, психологам, медсестрам и фармацевтам не разрешается выписывать лекарства. [ необходимо разъяснение ] Раньше медсестрам даже не разрешалось вакцинировать пациентов без прямого наблюдения врачей.
Тридцать шесть штатов требуют, чтобы работники здравоохранения проходили проверку на наличие судимостей . [157]
EMTALA, принятый федеральным правительством в 1986 году, требует, чтобы отделения неотложной помощи больниц лечили неотложные состояния всех пациентов независимо от их платежеспособности, и считается критически важным элементом в «сети безопасности» для незастрахованных, но не устанавливает прямого механизма оплаты за такую помощь. Косвенные выплаты и возмещения через федеральные и государственные правительственные программы никогда полностью не компенсировали государственным и частным больницам полную стоимость лечения, предписанного EMTALA. Более половины всей неотложной помощи в США в настоящее время остается некомпенсируемой. [158] Согласно некоторым анализам, EMTALA является нефинансируемым мандатом, который способствовал финансовому давлению на больницы за последние 20 лет, заставляя их объединяться и закрывать учреждения, а также способствуя переполненности отделений неотложной помощи. По данным Института медицины , в период с 1993 по 2003 год количество посещений отделений неотложной помощи в США выросло на 26%, в то время как за тот же период количество отделений неотложной помощи сократилось на 425. [159]
Психически больные пациенты представляют собой особую проблему для отделений неотложной помощи и больниц. В соответствии с EMTALA, психически больные пациенты, поступающие в отделения неотложной помощи, проходят оценку на предмет неотложных медицинских состояний. После того, как состояние психически больных пациентов становится стабильным, для их оценки связываются с региональными агентствами по охране психического здоровья. Пациентов оценивают на предмет того, представляют ли они опасность для себя или окружающих. Те, кто соответствует этому критерию, помещаются в психиатрическое учреждение для дальнейшего обследования психиатром. Обычно психически больные пациенты могут содержаться под стражей до 72 часов, после чего требуется постановление суда.
Обеспечение качества здравоохранения состоит из «мероприятий и программ, направленных на обеспечение или улучшение качества ухода либо в определенном медицинском учреждении, либо в программе. Концепция включает оценку или анализ качества ухода; выявление проблем или недостатков в предоставлении ухода; разработку мероприятий по преодолению этих недостатков; и последующий мониторинг для обеспечения эффективности корректирующих шагов». [160] Частные компании, такие как Grand Rounds, также публикуют информацию о качестве и предлагают услуги работодателям и планируют картографировать качество в своих сетях. [161]
Одним из нововведений в поощрении качества здравоохранения является публичная отчетность о работе больниц, медицинских работников или поставщиков, а также организаций здравоохранения. Однако «нет последовательных доказательств того, что публичная публикация данных о работе изменяет поведение потребителей или улучшает уход». [162]
Система предоставления медицинских услуг в США неравномерно предоставляет населению медицинскую помощь разного качества. [163] В высокоэффективной системе здравоохранения люди будут получать надежную помощь, которая соответствует их потребностям и основана на лучших доступных научных знаниях. Чтобы контролировать и оценивать эффективность системы, исследователи и политики отслеживают системные показатели и тенденции с течением времени. HHS заполняет общедоступную панель инструментов, называемую Проектом измерения системы здравоохранения, для обеспечения надежной системы мониторинга. Панель инструментов фиксирует доступ, качество и стоимость медицинской помощи; общее состояние здоровья населения; и динамику системы здравоохранения (например, рабочая сила, инновации, информационные технологии здравоохранения). Включенные меры согласуются с другими мероприятиями по измерению эффективности системы, включая Стратегический план HHS, [164] Закон о результатах и эффективности правительства , Здоровые люди 2020 и Национальные стратегии качества и профилактики. [165] [166]
Время ожидания в системе здравоохранения США обычно короткое, но обычно не равно 0, по крайней мере, для несрочной помощи. Кроме того, меньшинство пациентов в США ждут дольше, чем принято считать. В опросе Commonwealth Fund 2010 года большинство американцев сообщили, что ждали менее четырех недель для своего последнего приема у специалиста и менее одного месяца для плановой операции. Однако около 30% пациентов сообщили, что ждали более одного месяца для плановой операции , и около 20% дольше четырех недель для своего последнего приема у специалиста. [167] Эти проценты были меньше, чем во Франции, Великобритании, Новой Зеландии и Канаде, но не лучше, чем в Германии и Швейцарии (хотя ожидание менее четырех недель/одного месяца может быть не одинаково долгим в этих трех странах). Количество респондентов может быть недостаточным для полной репрезентативности. В исследовании, проведенном в 1994 году, сравнивавшем Онтарио с тремя регионами США, среднее время ожидания приема у ортопеда, по их собственным оценкам, составляло две недели в этих частях США и четыре недели в Канаде. По словам самих респондентов, среднее время ожидания операции на колене или бедре в этих частях США составило три недели, а в Онтарио — восемь недель. [168]
Однако текущие сроки ожидания в регионах обеих стран могли измениться с тех пор (конечно, в Канаде сроки ожидания позже увеличились). [169] Совсем недавно в одной больнице Мичигана время ожидания плановой хирургической операции по открытому освобождению запястного канала в среднем составляло 27 дней, в большинстве случаев от 17 до 37 дней (в среднем почти четыре недели, в диапазоне от 2,4 до 5,3 недель). Это кажется коротким по сравнению со сроками ожидания в Канаде, но может быть менее выгодным по сравнению со странами, такими как Германия, Нидерланды (где цель составляла пять недель) и Швейцария.
Неясно, сколько пациентов вынуждены ждать дольше. Некоторые могут делать это по собственному выбору, поскольку хотят пойти к известному специалисту или в клинику, которую хотят посетить многие люди, и готовы ждать, чтобы сделать это. Время ожидания также может различаться в зависимости от региона. В одном эксперименте сообщалось, что незастрахованные пациенты ждали дольше; [ требуется ссылка ] пациенты с плохим страховым покрытием, вероятно, сталкиваются с непропорционально большим количеством длительных ожиданий.
Вместо этого здравоохранение США склонно полагаться на нормирование путем исключения (незастрахованные и недостаточно застрахованные), оплату расходов застрахованными из собственного кармана, фиксированные выплаты больницам за каждый случай (что приводит к очень коротким срокам пребывания) и контракты, которые управляют спросом. [ необходима цитата ]
Здоровье населения также рассматривается как мера общей эффективности системы здравоохранения. Степень, в которой население живет дольше и здоровее, является признаком эффективности системы.
Наконец, США отслеживают инвестиции в систему здравоохранения с точки зрения квалифицированной рабочей силы здравоохранения, осмысленного использования ИТ в здравоохранении и результатов НИОКР. Этот аспект панели показателей эффективности системы здравоохранения важно учитывать при оценке стоимости лечения в США. Это связано с тем, что в большинстве политических дебатов вокруг высокой стоимости здравоохранения в США сторонники высокоспециализированных и передовых технологий указывают на инновации как на маркер эффективной системы здравоохранения. [176]

Исследование, проведенное в 2014 году частным американским фондом Commonwealth Fund, показало, что хотя система здравоохранения США является самой дорогой в мире, она занимает последнее место по большинству показателей эффективности по сравнению с Австралией , Канадой , Францией , Германией , Нидерландами , Новой Зеландией , Норвегией , Швецией , Швейцарией и Великобританией . Исследование показало, что США не смогли достичь лучших результатов, чем другие страны, и находятся на последнем или близком к последнему месте по уровню доступа, эффективности и справедливости. Данные исследования были получены из международных опросов пациентов и врачей первичной медико-санитарной помощи , а также из информации о результатах здравоохранения от Commonwealth Fund, ВОЗ и ОЭСР . [178] [179]
По состоянию на 2017 год [update]США занимают 43-е место в мире с ожидаемой продолжительностью жизни 80,00 лет [64] В 2007 году Всемирная книга фактов ЦРУ поставила США на 180-е место среди стран с худшим (из 221) — то есть на 42-е место среди стран с лучшим показателем — по уровню детской смертности (5,01/1000 живорождений). [180] Американцы также проходят скрининг на рак значительно чаще, чем жители других развитых стран, и имеют доступ к МРТ и КТ с самым высоким показателем среди всех стран ОЭСР. [181]
Исследование показало, что в период с 1997 по 2003 год количество предотвратимых смертей в США снижалось медленнее, чем в 18 других промышленно развитых странах. [182] Исследование 2008 года показало, что в США ежегодно умирает 101 000 человек, чего бы не произошло, если бы система здравоохранения была такой же эффективной, как во Франции, Японии или Австралии. [183] Исследование экономистов Энн Кейс и Ангуса Дитона, проведенное в 2020 году , утверждает, что США «тратят огромные суммы денег на некоторые из худших результатов в области здравоохранения в западном мире». [184]
ОЭСР обнаружила, что США заняли низкое место по показателю потерянных лет потенциальной жизни (YPLL), статистическому показателю потерянных лет жизни в возрасте до 70 лет, которые можно было бы спасти с помощью здравоохранения. Среди стран ОЭСР, по которым имеются данные, США заняли третье место с конца по уровню здравоохранения для женщин (после Мексики и Венгрии) и пятое место с конца по уровню здравоохранения для мужчин (Словакия и Польша также заняли худшее место).
Недавние исследования обнаружили растущий разрыв в продолжительности жизни в зависимости от дохода и географии. В 2008 году спонсируемое правительством исследование показало, что продолжительность жизни снизилась с 1983 по 1999 год для женщин в 180 округах, а для мужчин в 11 округах, при этом наибольшее снижение продолжительности жизни произошло на Глубоком Юге, в Аппалачах, вдоль реки Миссисипи, на Южных равнинах и в Техасе. Разница составляет три года для мужчин и шесть лет для женщин. Разрыв растет между богатыми и бедными и по уровню образования, но сокращается между мужчинами и женщинами и по расе. [185] Другое исследование показало, что разрыв в смертности между хорошо образованными и плохо образованными значительно увеличился в период с 1993 по 2001 год для взрослых в возрасте от 25 до 64 лет; авторы предположили, что за этими различиями могут стоять такие факторы риска, как курение, ожирение и высокое кровяное давление. [186] В 2011 году Национальный исследовательский совет США спрогнозировал, что смертность, приписываемая курению, при снижении в США, резко снизится, что увеличит продолжительность жизни; он также предположил, что от одной пятой до одной трети разницы в продолжительности жизни можно отнести к ожирению, которое является худшим в мире и увеличивается. [187] В анализе рака груди , колоректального рака и рака простаты , диагностированных в 1990–1994 годах в 31 стране, в США был самый высокий пятилетний относительный уровень выживаемости для рака груди и рака простаты, хотя выживаемость была систематически и существенно ниже у чернокожих мужчин и женщин США. [188]
Дебаты о здравоохранении в США касаются вопросов доступа, эффективности и качества, приобретаемых за счет больших сумм, потраченных на него. В 2000 году ВОЗ поставила систему здравоохранения США на первое место по отзывчивости, но на 37-е место по общей производительности и на 72-е место по общему уровню здоровья (среди 191 страны-участницы, включенных в исследование). [189] [190] Исследование ВОЗ подверглось критике со стороны сторонника свободного рынка Дэвида Гратцера , поскольку в качестве фактора оценки использовалась «справедливость в финансовом вкладе», что принижало страны с высоким уровнем частного или платного медицинского обслуживания на душу населения. [191] Исследование ВОЗ подверглось критике в статье, опубликованной в Health Affairs , за то, что оно не включило рейтинги удовлетворенности населения в целом. [192] Исследование показало, что между рейтингами ВОЗ для систем здравоохранения и заявленной удовлетворенностью граждан, использующих эти системы, существует слабая корреляция. [192] Такие страны, как Италия и Испания, получившие самые высокие оценки от ВОЗ, были оценены своими гражданами низко, в то время как другие страны, такие как Дания и Финляндия, получили низкие оценки от ВОЗ, но имели самые высокие проценты граждан, сообщающих об удовлетворенности своими системами здравоохранения. [192] Однако сотрудники ВОЗ говорят, что анализ ВОЗ отражает «отзывчивость» системы, и утверждают, что это более высокая мера, чем удовлетворенность потребителей, на которую влияют ожидания. [193] Кроме того, связь между удовлетворенностью пациентов и использованием здравоохранения, расходами, клинически значимыми мерами и оценкой результатов является сложной, недостаточно четко определенной и только начинает изучаться. [194] [195]
В отчете, опубликованном в апреле 2008 года Фондом развития ребенка , который изучал период с 1994 по 2006 год, были обнаружены неоднозначные результаты для здоровья детей в США. Уровень смертности среди детей в возрасте от 1 до 4 лет снизился на треть, а процент детей с повышенным уровнем свинца в крови снизился на 84%. Процент матерей, которые курили во время беременности, также снизился. С другой стороны, увеличились как ожирение, так и процент детей с низким весом при рождении. Авторы отмечают, что увеличение числа детей, рожденных с низким весом при рождении, можно объяснить тем, что женщины откладывают деторождение и увеличивают использование препаратов для лечения бесплодия. [196] [197]
В выборке из 13 развитых стран США были третьими по взвешенному по населению использованию лекарств в 14 классах как в 2009, так и в 2013 году. Изучаемые препараты были выбраны на основе того, что лечащиеся состояния имели высокую заболеваемость, распространенность и/или смертность, вызывали значительную долгосрочную заболеваемость и влекли за собой высокие уровни расходов, а также были достигнуты значительные успехи в профилактике или лечении за последние 10 лет. Исследование отметило значительные трудности в трансграничном сравнении использования лекарств. [198]
Критик системы здравоохранения США, британский филантроп Стэн Брок , чья благотворительная организация Remote Area Medical оказала помощь более чем полумиллиону незастрахованных американцев, заявил: «Вам можно завязать глаза и воткнуть булавку на карту Америки, и вы найдете нуждающихся людей». [199] Благотворительная организация имеет более 700 клиник и 80 000 врачей и медсестер-волонтеров по всей территории США. Саймон Асборн из The Independent пишет, что в Великобритании «врачи общей практики поражены, узнав, что бедным американцам приходится полагаться на благотворительность, которая изначально была задумана для лечения людей в развивающихся странах». [199]

Различия в эффективности предоставления медицинских услуг могут вызывать различия в результатах. Например, проект Dartmouth Atlas сообщил, что на протяжении более 20 лет заметные различия в том, как распределяются и используются медицинские ресурсы в США, сопровождались заметными различиями в результатах. [202] Желание врачей работать в регионе зависит от дохода региона и предлагаемых им удобств, ситуация усугубляется общей нехваткой врачей в США, особенно тех, кто предлагает первичную медицинскую помощь. Ожидается, что ACA создаст дополнительный спрос на услуги, которые существующий штат врачей первичной медицинской помощи не сможет удовлетворить, особенно в экономически депрессивных регионах. Обучение дополнительных врачей займет несколько лет. [203]
Методы бережливого производства, такие как картирование потока создания ценности, могут помочь выявить и впоследствии сократить потери, связанные с расходами на здравоохранение. [ необходима ссылка ] Другие инструменты разработки продукта, такие как FMEA и диаграммы «рыбьей кости», использовались для повышения эффективности оказания медицинских услуг. [204]
С 2004 года Фонд Содружества выпускает отчеты, сравнивающие системы здравоохранения в странах с высоким уровнем дохода, используя данные опросов и административные данные ОЭСР и ВОЗ , которые анализируются по пяти темам: доступ к медицинской помощи, процесс оказания медицинской помощи, административная эффективность, справедливость и результаты здравоохранения. В каждом отчете США оценивались как наихудшая система здравоохранения среди 11 стран с высоким уровнем дохода, хотя они тратят на здравоохранение самую высокую долю своего валового внутреннего продукта. В 2021 году Норвегия, Нидерланды и Австралия были странами с самыми высокими показателями. США потратили 16,8% ВВП на здравоохранение в 2019 году; следующей по величине страной в списке была Швейцария с 11,3% ВВП. Самой низкой была Новая Зеландия, которая потратила примерно 9% своего ВВП на здравоохранение в 2019 году. Она «постоянно демонстрировала самые большие различия между группами доходов» по всем показателям, за исключением тех, которые связаны с профилактическими услугами и безопасностью медицинской помощи. [205]
В 2010 году ишемическая болезнь сердца , рак легких , инсульт , хронические обструктивные заболевания легких и дорожно-транспортные происшествия стали причиной наибольшего количества потерянных лет жизни в США. Боль в пояснице, депрессия , заболевания опорно-двигательного аппарата , боль в шее и беспокойство стали причиной наибольшего количества потерянных лет из-за инвалидности. Наиболее пагубными факторами риска были плохое питание, курение табака, ожирение, высокое кровяное давление , высокий уровень сахара в крови , физическая неактивность и употребление алкоголя. Болезнь Альцгеймера , злоупотребление наркотиками, заболевания почек и рак, а также падения стали причиной наибольшего количества дополнительных потерянных лет жизни по сравнению с их скорректированными по возрасту показателями на душу населения в 1990 году. [65]
В период с 1990 по 2010 год среди 34 стран ОЭСР США опустились с 18-го на 27-е место по стандартизированному по возрасту уровню смертности. США опустились с 23-го на 28-е место по стандартизированным по возрасту потерянным годам жизни. Они опустились с 20-го на 27-е место по ожидаемой продолжительности жизни при рождении. Они опустились с 14-го на 26-е место по ожидаемой продолжительности здоровой жизни. [65]
Согласно исследованию 2009 года, проведенному в Гарвардской медицинской школе соучредителями Physicians for a National Health Program , лоббистской группы, выступающей за систему единого плательщика, и опубликованному в American Journal of Public Health , отсутствие медицинского страхования связано с почти 45 000 избыточных предотвратимых смертей ежегодно. [206] [207] С тех пор, поскольку число незастрахованных возросло с примерно 46 миллионов в 2009 году до 49 миллионов в 2012 году, число предотвратимых смертей из-за отсутствия страховки выросло примерно до 48 000 в год. [208] Методология группы подверглась критике со стороны экономиста Джона С. Гудмена за то, что она не учитывала причину смерти или не отслеживала изменения статуса страхования с течением времени, включая время смерти. [209]
Исследование, проведенное в 2009 году бывшим политическим советником Клинтона Ричардом Кроником и опубликованное в журнале Health Services Research, не выявило увеличения смертности из-за отсутствия страховки после того, как были учтены определенные факторы риска. [210]
Исследование международных уровней расходов на здравоохранение, опубликованное в журнале политики здравоохранения Health Affairs в 2000 году, показало, что США тратят на здравоохранение значительно больше, чем любая другая страна в ОЭСР (ОЭСР), и что использование медицинских услуг в США ниже медианного показателя ОЭСР по большинству показателей. Авторы исследования приходят к выводу, что цены, уплачиваемые за медицинские услуги, в США намного выше, чем в других местах. [211] В то время как 19 следующих самых богатых стран по ВВП все платят меньше половины того, что США платят за здравоохранение, все они увеличили продолжительность жизни примерно на шесть лет больше, чем США с 1970 года. [63]
Незастрахованные американцы с меньшей вероятностью будут регулярно получать медицинскую помощь и пользоваться профилактическими услугами. Они с большей вероятностью будут откладывать обращение за медицинской помощью, что приведет к большему количеству медицинских кризисов, которые обходятся дороже, чем постоянное лечение таких состояний, как диабет и высокое кровяное давление. Исследование 2007 года, опубликованное в JAMA, пришло к выводу, что незастрахованные люди с меньшей вероятностью, чем застрахованные, получат какую-либо медицинскую помощь после случайной травмы или начала нового хронического заболевания. Незастрахованные с травмой также в два раза чаще, чем имеющие страховку, не получали никакой из рекомендуемых последующих услуг, и аналогичная картина наблюдалась для лиц с новым хроническим заболеванием. [212] Незастрахованные пациенты в два раза чаще посещают отделения неотложной помощи в больницах, чем имеющие страховку, обременяя систему, предназначенную для настоящих чрезвычайных ситуаций, менее срочными потребностями в уходе. [213]
В 2008 году исследователи Американского онкологического общества обнаружили, что у людей, не имеющих частной страховки (включая тех, кто застрахован по программе Medicaid), вероятность диагностировать рак на поздней стадии выше, чем у тех, у кого такая страховка есть. [214]
Лечение, предоставляемое пациенту, может значительно различаться в зависимости от того, к каким поставщикам медицинских услуг он обращается. Исследования показывают, что некоторые экономически эффективные методы лечения не используются так часто, как следовало бы, в то время как другие медицинские услуги используются чрезмерно . Ненужные методы лечения увеличивают расходы и могут вызывать у пациентов ненужное беспокойство. [215] Использование рецептурных препаратов значительно различается в зависимости от географического региона. [216] Чрезмерное использование медицинских льгот известно как моральный риск — застрахованные лица в таком случае более склонны потреблять медицинскую помощь. Система здравоохранения пытается устранить эту проблему с помощью тактик распределения затрат, таких как доплаты и вычеты. Если пациенты сталкиваются с большей экономической нагрузкой, они будут потреблять медицинскую помощь только тогда, когда считают это необходимым. Согласно эксперименту RAND по медицинскому страхованию, люди с более высокими ставками сострахования потребляли меньше медицинской помощи, чем те, у кого ставки были ниже. Эксперимент пришел к выводу, что при меньшем потреблении медицинской помощи, как правило, не было потерь в общественном благосостоянии, но для более бедных и больных групп людей были определенно негативные последствия. Эти пациенты были вынуждены отказаться от необходимых профилактических мер, чтобы сэкономить деньги, что привело к поздней диагностике легко излечимых заболеваний и более дорогим процедурам в дальнейшем. При меньшем профилактическом уходе пациент страдает в финансовом отношении из-за увеличения дорогостоящих визитов в отделение неотложной помощи. Расходы на здравоохранение в США также возрастут из-за этих процедур. Более дорогие процедуры ведут к большим затратам. [217] [218]
Одно исследование обнаружило значительные географические различия в расходах Medicare для пациентов в последние два года жизни. Эти уровни расходов связаны с количеством больничных мощностей, доступных в каждом регионе. Более высокие расходы не привели к увеличению продолжительности жизни пациентов. [219] [220]
Врачи первичной медико-санитарной помощи часто являются точкой входа для большинства пациентов, нуждающихся в помощи, но в раздробленной системе здравоохранения США многие пациенты и их поставщики услуг испытывают проблемы с координацией помощи. Например, опрос врачей Калифорнии, проведенный Harris Interactive, показал, что:
Согласно статье в The New York Times , отношения между врачами и пациентами ухудшаются. [222] Исследование, проведенное в Университете Джонса Хопкинса, показало, что примерно один из четырех пациентов считает, что их врачи подвергали их ненужным рискам, а отдельные свидетельства, такие как книги по самопомощи и веб-публикации, свидетельствуют об увеличении разочарования пациентов. Возможные факторы, лежащие в основе ухудшения отношений между врачом и пациентом, включают текущую систему обучения врачей и различия в том, как врачи и пациенты видят практику медицины. Врачи могут сосредоточиться на диагностике и лечении, в то время как пациенты могут быть больше заинтересованы в хорошем самочувствии и в том, чтобы их выслушали их врачи. [222]
Многие врачи первичной медико-санитарной помощи больше не видят своих пациентов, пока они находятся в больнице; вместо этого используются госпиталисты . [223] Использование госпиталистов иногда является обязательным требованием медицинских страховых компаний в качестве меры экономии средств, что вызывает возмущение у некоторых врачей первичной медико-санитарной помощи. [224]
По состоянию на 2017 год [update]в США насчитывалось 907 компаний медицинского страхования, [225] хотя на 10 крупнейших приходится около 53% доходов, а на 100 крупнейших — 95% доходов. [226] : 70 Количество страховщиков вносит вклад в административные накладные расходы, превышающие расходы в национализированных системах с одним плательщиком, таких как в Канаде, где административные накладные расходы оцениваются примерно в половину от расходов США. [227]
По оценкам страховой группы America's Health Insurance Plans , за последние 40 лет административные расходы в среднем составили около 12% от страховых взносов, при этом расходы сместились с рассмотрения претензий на медицинское управление, телефонные линии помощи медсестер и переговоры о снижении тарифов с поставщиками медицинских услуг. [228]
Исследование 2003 года, опубликованное Ассоциацией Blue Cross и Blue Shield (BCBSA), также показало, что административные расходы медицинских страховщиков составляли приблизительно от 11% до 12% от страховых взносов, при этом планы Blue Cross и Blue Shield сообщали о немного более низких административных расходах, в среднем, чем коммерческие страховщики. [229] За период с 1998 по 2003 год средние административные расходы страховщиков снизились с 13% до 12% от страховых взносов. Наибольший рост административных расходов произошел в сфере обслуживания клиентов и информационных технологий, а наибольшее снижение — в сфере услуг поставщиков и заключения контрактов, а также в сфере общего администрирования. [230] Глобальный институт McKinsey подсчитал, что избыточные расходы на «администрирование здравоохранения и страхование» составили до 21% от предполагаемых общих избыточных расходов (477 миллиардов долларов в 2003 году). [231]
Согласно отчету, опубликованному CBO в 2008 году, административные расходы на частное страхование составляют приблизительно 12% от страховых взносов. Различия в административных расходах между частными планами в значительной степени объясняются экономией масштаба. Покрытие для крупных работодателей имеет самые низкие административные расходы. Процент страховых взносов, относимых на администрирование, увеличивается для небольших фирм и является самым высоким для индивидуально приобретаемого покрытия. [232] Исследование 2009 года, опубликованное BCBSA, показало, что средняя стоимость административных расходов для всех коммерческих продуктов медицинского страхования составляла 9,2% от страховых взносов в 2008 году. [233] Административные расходы составляли 11,1% от страховых взносов для небольших групповых продуктов и 16,4% на индивидуальном рынке. [233]
В одном исследовании расходов на выставление счетов и страхование (BIR), которые несут не только страховщики, но и врачи и больницы, было обнаружено, что BIR среди страховщиков, врачей и больниц в Калифорнии составили 20–22% расходов на частное страхование в отделениях неотложной помощи в Калифорнии. [234]
По данным опубликованного в 2014 году отчета [235] , чем выше квалификация медсестры, тем ниже стоимость финансовой нагрузки на учреждения. С ростом численности пожилого населения количество пациентов в этих долгосрочных учреждениях, которым требуется больше ухода, создает скачок финансовых расходов. Согласно исследованию, проведенному в 2010 году, [236] ежегодные расходы из собственного кармана выросли на 7,5%, в то время как расходы на Medicare выросли на 6,7% в год из-за повышений. В то время как Medicare оплачивает часть ухода, который получают пожилые люди, 40% пациентов, находящихся в этих учреждениях, платят из собственного кармана. [237]
Большинство американцев платят за медицинские услуги в основном через страховку, и это может исказить стимулы потребителей, поскольку потребитель оплачивает только часть конечной стоимости напрямую. [147] Отсутствие информации о ценах на медицинские услуги также может исказить стимулы. [147] Страховая компания, которая платит от имени застрахованных, ведет переговоры с поставщиками медицинских услуг, иногда используя установленные правительством цены, такие как ставки выставления счетов Medicaid, в качестве ориентира. [147] Эта аргументация привела к призывам реформировать систему страхования для создания системы здравоохранения, ориентированной на потребителя , в которой потребители платят больше из своего кармана. [238] В 2003 году был принят Закон о рецептурных препаратах Medicare, улучшении и модернизации , который поощряет потребителей иметь медицинский план с высокой франшизой и счет сбережений на здравоохранение . В октябре 2019 года штат Колорадо предложил запустить вариант государственного здравоохранения через частных страховщиков, которые должны нести основную тяжесть расходов. Предполагается, что страховые премии по публичному опциону к 2022 году снизятся на 9–18%. [239] [ требуется обновление ]

В 2020 году 52,9 миллиона взрослых страдали психическими заболеваниями, почти каждый пятый взрослый в стране. В 2016 году страдало 44,7 миллиона взрослых. [241] В 2006 году психические расстройства были признаны одним из пяти самых дорогостоящих медицинских состояний, расходы на которые составили 57,5 миллиардов долларов (что эквивалентно 83,6 миллиардам долларов в 2023 году [107] ). [242] Отсутствие страхового покрытия психического здоровья для американцев имеет значительные последствия для экономики и социальной системы США. В отчете Генерального хирурга США установлено, что психические заболевания являются второй по значимости причиной инвалидности в стране и затрагивают 20% всех американцев. [243] По оценкам, менее половины всех людей с психическими заболеваниями получают лечение (или, в частности, постоянный, крайне необходимый и управляемый уход; когда одни только лекарства не могут легко устранить психические состояния) из-за таких факторов, как стигматизация и отсутствие доступа к лечению, [244] включая нехватку специалистов по психическому здоровью. [245] Предполагается, что показатели лечения различаются в зависимости от различных состояний; например, только 16% взрослых с шизофренией и 25% с биполярным расстройством, по оценкам, не получали надлежащего лечения с помощью лекарств в 2007 году. [246] Некоторые организации пытаются расширить доступ к услугам в области психического здоровья, предоставляя доступ по скользящей шкале или со сниженной платой. Такие сети, как Open Path Collective, состоят из специалистов, которые предлагают свои услуги людям, которые не могут найти доступное лечение по страховке. [247]
Закон Пола Уэллстоуна о равенстве в области психического здоровья и наркомании 2008 года обязывает групповые планы медицинского страхования предоставлять пособия по психическому здоровью и расстройствам, связанным с употреблением наркотиков , которые по крайней мере эквивалентны пособиям, предлагаемым для медицинских и хирургических процедур. Законодательство возобновляет и расширяет положения Закона о равенстве в области психического здоровья 1996 года. Закон требует финансового равенства для ежегодных и пожизненных пособий по психическому здоровью, а также обязывает к равенству в ограничениях на лечение и распространяет все положения о равенстве на службы по лечению наркомании. Страховые компании и сторонние администраторы по инвалидности (в частности, Sedgwick CMS) использовали лазейки и, хотя и предоставляли финансовое равенство, они часто обходили закон, применяя неравные доплаты или устанавливая ограничения на количество дней, проведенных в стационарных или амбулаторных лечебных учреждениях. [248] [249]
В США стоматологическая помощь в значительной степени не признается здравоохранением, хотя люди посещают стоматолога чаще, чем врача общей практики, [250] и, таким образом, эта область и ее практика развивались независимо. Таким образом, в современной политике и практике здоровье полости рта считается отличным от первичной медико-санитарной помощи, а стоматологическое страхование отделено от медицинского страхования. Различия в доступности стоматологического обслуживания означают, что многие группы населения, включая тех, у кого нет страховки, малообеспеченных, незастрахованных, расовые меньшинства, иммигрантов и сельское население, имеют более высокую вероятность плохого здоровья полости рта в каждом возрасте. Хотя были внесены изменения для устранения этих различий для детей, неравенство в состоянии здоровья полости рта у взрослых всех ранее перечисленных групп населения осталось неизменным или ухудшилось. [251]
Масштабы этой проблемы со здоровьем удивляют даже в штате Нью-Йорк, где программа Medicaid включает стоматологическое покрытие и является одной из самых впечатляющих программ страхования в стране. Семь из десяти пожилых людей (в возрасте ≥ 65 лет) страдают пародонтозом, а у одного из четырех взрослых (в возрасте > 65 лет) нет зубов. [252] Это вызывает обеспокоенность по поводу правила Департамента здравоохранения штата Нью-Йорк, которое запрещает Medicaid покрывать замену зубных протезов в течение восьми лет с момента первоначальной установки и запрещает покрытие зубных имплантатов. [253] Кроме того, пожилые люди чаще, чем люди в более молодых возрастных группах, имеют такие заболевания, как диабет и сердечно-сосудистые заболевания, которые ухудшают здоровье полости рта.
До принятия ACA медицинское страхование было обычным явлением, но после вступления закона в силу в 2014 году оно фактически было запрещено. [254]

Различия в состоянии здоровья хорошо документированы в Соединенных Штатах среди этнических меньшинств, таких как афроамериканцы , коренные американцы и латиноамериканцы . [255] По сравнению с белыми людьми , эти группы меньшинств имеют более высокую заболеваемость хроническими заболеваниями, более высокую смертность, худшие результаты в отношении здоровья и более низкие показатели диагностики и лечения. [256] [257] Среди примеров расовых и этнических различий в США, связанных с конкретными заболеваниями, является уровень заболеваемости раком среди афроамериканцев, который на 25% выше, чем среди белых людей. [258] Кроме того, у взрослых афроамериканцев и латиноамериканцев риск развития диабета примерно в два раза выше, чем у белых людей, и у них более высокие общие показатели ожирения. [259] У меньшинств также более высокие показатели сердечно-сосудистых заболеваний и ВИЧ/СПИДа, чем у белых людей. [258] В США расовая демография выглядит следующим образом: азиаты-американцы (87,1 лет), за ними следуют латиноамериканцы (83,3 года), белые (78,9 лет), коренные американцы (76,9 лет) и афроамериканцы (75,4 лет). [260] Исследование 2001 года показало, что существуют выраженные расовые различия в ожидаемой продолжительности здоровой жизни на более низких уровнях образования. [261]
Государственные расходы положительно коррелируют с возрастом; средние государственные расходы на душу населения для пожилых людей были более чем в пять раз выше, чем для детей ($6921 против $1225, что эквивалентно $11724 против $2075 в 2023 году [31] ). Средние государственные расходы для неиспаноязычных чернокожих ($2973, что эквивалентно $5036 в 2023 году [31] ) были немного выше, чем для белых людей ($2675, что эквивалентно $4531 в 2023 году [31] ), в то время как расходы для испаноязычных ($1967, что эквивалентно $3332 в 2023 году [31] ) были значительно ниже, чем в среднем по населению ($2612, что эквивалентно $4425 в 2023 году [31] )). Общие государственные расходы также тесно связаны с самооценкой состояния здоровья (13 770 долларов США [что эквивалентно 23 326 долларам США в 2023 году [31] ] для тех, кто сообщает о «плохом» здоровье, по сравнению с 1 279 долларами США [что эквивалентно 2 167 долларам США в 2023 году [31] ] для тех, кто сообщает о «отличном» здоровье). [132] Пожилые люди составляют 13% населения, но принимают треть всех рецептурных препаратов. В среднем пожилой человек заполняет 38 рецептов в год. [262] Новое исследование также показало, что пожилым мужчинам и женщинам на Юге чаще назначают антибиотики, чем пожилым американцам в других местах, хотя нет никаких доказательств того, что на Юге более высокие показатели заболеваний, требующих приема антибиотиков. [263]
Существует значительное исследование неравенства в здравоохранении, где в некоторых случаях это неравенство вызвано неравенством доходов, которое приводит к отсутствию медицинской страховки и другим барьерам, таким как медицинское оборудование, для получения необходимых услуг. В некоторых случаях это неравенство вызвано неравенством доходов, которое приводит к отсутствию медицинской страховки и другим барьерам, таким как медицинское оборудование, для получения услуг. [264] Согласно Национальному отчету о различиях в здравоохранении за 2009 год, незастрахованные американцы с меньшей вероятностью получают профилактические услуги в здравоохранении. [265] Например, меньшинства не проходят регулярный скрининг на рак толстой кишки , а уровень смертности от рака толстой кишки увеличился среди афроамериканцев и латиноамериканцев. В других случаях неравенство в здравоохранении отражает системную предвзятость в том, как медицинские процедуры и методы лечения назначаются различным расовым и этническим группам. Радж Бхопал, почетный профессор Эдинбургского университета, пишет, что история расизма в науке и медицине показывает, что люди и учреждения ведут себя в соответствии с духом своего времени. [266] Нэнси Кригер, профессор социальной эпидемиологии в Гарварде, написала, что расизм лежит в основе необъяснимого неравенства в здравоохранении, включая лечение заболеваний сердца, [267] почечной недостаточности, [268] рака мочевого пузыря, [269] и пневмонии. [270] Результаты обзорного обзора литературы 2023 года показали, что в исследованиях, проведенных среди многорасовых или многоэтнических групп населения, переменные расы или этнической принадлежности редко включались в концептуально продуманные и аналитически информативные способы, касающиеся расы или этнической принадлежности как маркеров подверженности расовому социальному неблагополучию. [271] [272] Бхопал пишет, что это неравенство было задокументировано в многочисленных исследованиях, последовательные и повторяющиеся выводы которых заключались в том, что чернокожие американцы получали меньше медицинской помощи, чем белые американцы, особенно когда помощь включала дорогие новые технологии. Последовательные и повторяющиеся выводы заключались в том, что чернокожие американцы получали меньше медицинской помощи, чем белые американцы, особенно когда помощь включала дорогие новые технологии. [273] Одно из недавних исследований показало, что когда пациенты из числа меньшинств и белые пациенты обращаются в одну и ту же больницу, им предоставляется одинаковый стандарт медицинской помощи. [274] [275] Отсутствие равного доступа к различным ресурсам неразрывно связано со сферой общественного здравоохранения, которая работает над тем, чтобы дополнить традиционную медицинскую систему другими услугами и возможностями.
Медицинские устройства дороги, потому что процесс их проектирования и одобрения является обширным и дорогостоящим, требуя, чтобы они продавались по цене выше рыночной. Расходы включают исследования, проектирование и разработку, соответствие нормативным требованиям Управления по контролю за продуктами и лекарствами США, производство, маркетинг, распространение и бизнес-план. [276] Стоимость, наряду с влиянием систематического угнетения и неравенства цветных сообществ в здравоохранении, вместе делают медицинское оборудование недоступным. Большинство исследований, сосредоточенных на доступе к медицинским устройствам и улучшении доступного местного производства, пришли к выводу, что расширение доступа к медицинским устройствам в попытке удовлетворить потребности здравоохранения имеет крайне важное значение. [277]
Рост искусственного интеллекта (ИИ) в здравоохранении поднимает вопросы справедливости и предвзятости, связанные с тем, как разрабатываются и используются приложения для здравоохранения. Расширение ИИ в настоящее время представляет серьезный глобальный интерес для государственных и частных инвестиций. Совет Харроу запустил систему IBM Watson Care Manager для сопоставления отдельных лиц с учетом бюджета с поставщиком услуг и разработки индивидуальных планов ухода. [278] В США FDA в 2017 году одобрило платформу медицинской визуализации ИИ для клинического использования, а также для будущих устройств. [279] Недавний обзор сферы охвата выявил 18 проблем справедливости с 15 стратегиями для их решения, чтобы попытаться гарантировать, что приложения ИИ справедливо удовлетворят потребности населения, которое должно получить от них пользу. [280]

FDA [281] является основным учреждением, ответственным за безопасность и эффективность лекарственных средств для людей и животных. Оно также отвечает за то, чтобы информация о лекарственных средствах была представлена общественности точно и информативно. FDA рассматривает и одобряет продукты и устанавливает маркировку лекарственных средств , стандарты лекарственных средств и стандарты производства медицинских устройств. Оно устанавливает стандарты производительности для радиационного и ультразвукового оборудования.
Одним из наиболее спорных вопросов, связанных с безопасностью лекарств, является иммунитет от судебного преследования. В 2004 году FDA отменило федеральную политику, утверждая, что предпродажное одобрение FDA перевешивает большинство исков о возмещении ущерба в соответствии с законодательством штата для медицинских устройств. В 2008 году это было подтверждено Верховным судом в деле Riegel v. Medtronic, Inc. [282]
30 июня 2006 года вступило в силу постановление FDA, расширяющее защиту от судебных исков на производителей фармацевтической продукции, даже если было обнаружено, что они представили FDA мошеннические данные клинических испытаний в своем стремлении получить одобрение. Это оставило потребителей, которые испытывают серьезные последствия для здоровья от употребления наркотиков, с небольшими возможностями. В 2007 году Палата представителей выразила несогласие с постановлением FDA, но Сенат не предпринял никаких действий. 4 марта 2009 года было вынесено важное решение Верховного суда США. В деле Уайет против Левина суд заявил, что права на иск на уровне штата не могут быть ущемлены федеральным иммунитетом и могут обеспечить «надлежащее возмещение для пострадавших потребителей». [283] В июне 2009 года в соответствии с Законом о готовности общественности и чрезвычайных ситуациях министр здравоохранения и социальных служб Кэтлин Сибелиус подписала приказ, расширяющий защиту производителей вакцин и федеральных должностных лиц от судебного преследования во время объявленной чрезвычайной ситуации в области здравоохранения, связанной с введением вакцины против свиного гриппа . [284] [285]
В 1990-х годах цена на рецептурные препараты стала серьезной проблемой в политике США, поскольку цены на многие новые препараты росли экспоненциально, и многие граждане обнаружили, что ни правительство, ни их страховщик не покрывают стоимость таких лекарств. На душу населения США тратят на фармацевтические препараты больше, чем любая другая страна, хотя расходы на фармацевтические препараты составляют меньшую долю (13%) от общих расходов на здравоохранение по сравнению со средним показателем по ОЭСР в 18% (данные 2003 года). [286] Около 25% расходов из собственного кармана людей приходится на рецептурные препараты. [287] Другое исследование показывает, что в период с 1990 по 2016 год цены на рецептурные препараты в США выросли на 277%, в то время как в Великобритании цены на рецептурные препараты выросли всего на 57%, в Канаде — на 13%, а во Франции и Японии снизились. [288] Исследование, проведенное в ноябре 2020 года West Health Policy Center, показало, что более 1,1 миллиона пожилых граждан, участвующих в программе Medicare в США , как ожидается, преждевременно умрут в течение следующего десятилетия, поскольку они не смогут позволить себе рецептурные препараты, что потребует дополнительных 17,7 миллиардов долларов, которые будут ежегодно тратиться на предотвратимые медицинские расходы из-за осложнений со здоровьем. [289]
Правительство США заняло позицию (через Управление торгового представителя США ), что цены на лекарства в США растут, потому что потребители в США фактически субсидируют расходы, которые фармацевтические компании не могут возместить за счет потребителей в других странах (потому что многие другие страны используют свою силу оптовых закупок для агрессивного ведения переговоров о ценах на лекарства). [290] Позиция США (соответствующая основной лоббистской позиции Pharmaceutical Research and Manufacturers of America) заключается в том, что правительства таких стран бесплатно ездят на спинах потребителей в США. Такие правительства должны либо дерегулировать свои рынки, либо повысить внутренние налоги, чтобы справедливо компенсировать убытки потребителей в США, напрямую перечислив разницу (между тем, что компании заработали бы на открытом рынке, и тем, что они зарабатывают сейчас) фармацевтическим компаниям или правительству США. В свою очередь, фармацевтические компании смогут продолжать производить инновационные фармацевтические препараты, одновременно снижая цены для потребителей в США. В настоящее время США, как покупатель фармацевтических препаратов, ведут переговоры о ценах на некоторые лекарства, но им запрещено законом вести переговоры о ценах на лекарства для программы Medicare из-за Закона о рецептурных препаратах, улучшении и модернизации Medicare, принятого в 2003 году. Демократы утверждают, что цель этого положения — просто позволить фармацевтической промышленности наживаться на программе Medicare. [291]
США, наряду с Новой Зеландией, являются единственными странами в мире, которые разрешают прямую рекламу рецептурных препаратов потребителям. Управление по контролю за продуктами питания и лекарственными средствами в Соединенных Штатах, в основном в рамках Федерального управления по контролю за продуктами питания, лекарственными средствами и косметикой, контролирует рекламу рецептурных препаратов для обеспечения точной и правдивой коммуникации. В 2015 году Американская медицинская ассоциация призвала запретить прямую рекламу потребителям, поскольку она связана с ростом цен на лекарства. [292] Врачи, посредством различных опросов FDA, выразили разные мысли относительно рекламы, поскольку, по их мнению, в то время как пациенты стали больше участвовать в собственном здравоохранении, они чувствовали давление, чтобы назначать определенные препараты, или испытывали беспокойство по поводу методов коммуникации о рисках и преимуществах препарата. [293] Тем не менее, другие доказательства указывают на то, что есть некоторые преимущества прямой рекламы потребителям, такие как поощрение пациентов посещать врача, диагностика редких заболеваний и устранение стигмы, связанной с заболеванием. [294]
Когда в 2009 году писалось законодательство о здравоохранении, фармацевтическим компаниям было предложено поддержать законодательство в обмен на запрет импорта лекарств из-за рубежа. [295] Было и есть много осложнений в отношении законодательства о лекарствах из-за отношений между фармацевтическими компаниями и федеральным правительством. В частности, законодательство, касающееся цен на лекарства, как правило, вызывает несколько проблем. [296] Закон о снижении инфляции 2022 года , хотя переговоры по нему еще будут идти примерно два года, пытается пересмотреть цены на лекарства, внося поправки в положение о невмешательстве в программу Medicare Part D. [297] В положении о невмешательстве говорится, что правительству запрещено вмешиваться в переговоры с производителями лекарств, страховщиками и аптеками. [298]
В 2008 году, до крупной реформы здравоохранения в 2010 году, американцы разделились во мнениях относительно системы здравоохранения США: 45% заявили, что система США лучшая, а 39% заявили, что системы других стран лучше. [299] [300]
Большая часть исторических дебатов вокруг реформы здравоохранения была сосредоточена вокруг системы единого плательщика медицинских услуг и, в частности, указывала на скрытые расходы на лечение незастрахованных лиц [301], в то время как сторонники свободного рынка указывают на свободу выбора при покупке медицинской страховки [302] [303] [304] и непреднамеренные последствия вмешательства правительства, ссылаясь на Закон об организации медицинского обслуживания 1973 года. [305]
Согласно исследованию 2020 года, опубликованному в The Lancet , система всеобщего здравоохранения с одним плательщиком могла бы спасти 68 000 жизней и сэкономить 450 миллиардов долларов расходов на здравоохранение в стране ежегодно [306] , в то время как другое исследование 2022 года, опубликованное в PNAS , подсчитало, что система всеобщего здравоохранения могла бы спасти более 338 000 жизней во время пандемии COVID-19 в США с ее начала до марта 2022 года. [307]
В конечном итоге, система здравоохранения с одним плательщиком, иногда называемая « социализированной медициной », [308] [309] не была принята в окончательном ACA.
ACA (публичный закон 111–148) — это законопроект о реформе здравоохранения, подписанный президентом США Бараком Обамой 23 марта 2010 года. Закон включает в себя большое количество положений , связанных со здравоохранением , большинство из которых вступили в силу в 2014 году, включая расширение права на Medicaid для людей, зарабатывающих до 133% от FPL , [310] субсидирование страховых взносов для лиц и семей, зарабатывающих до 400% от FPL , и ограничение расходов с 2% до 9,8% годового дохода. [311] [312] Впервые все полисы здравоохранения, продаваемые в США, должны ежегодно ограничивать медицинские расходы человека (или семьи) из своего кармана. [313] Другие положения включают предоставление стимулов для предприятий для предоставления медицинских услуг, запрет на отказ в покрытии и отказ в исках на основании уже существующих заболеваний, создание бирж медицинского страхования , запрет страховщикам устанавливать годовые лимиты расходов и поддержку медицинских исследований. Расходы на эти положения компенсируются различными налогами, сборами и мерами экономии средств, такими как новые налоги на Medicare для групп с высоким доходом , налоги на солярий , сокращения программы Medicare Advantage в пользу традиционной Medicare и сборы на медицинские приборы и фармацевтические компании; [314] также существует налоговый штраф для граждан, которые не получают медицинскую страховку (если они не освобождены из-за низкого дохода или по другим причинам). [315] Бюджетное управление Конгресса оценивает, что чистый эффект (включая закон о примирении) будет заключаться в сокращении федерального дефицита на 143 миллиарда долларов за первое десятилетие. [316] Однако два месяца спустя управление впоследствии признало, что необходимы дополнительные 115 миллиардов долларов средств, которые изначально не были включены в смету. Кроме того, CBO подсчитало, что, хотя прогнозируемые премии в 2016 году будут на 100 долларов на человека ниже для планов медицинского страхования малого и крупного бизнеса с ACA, чем без него, индивидуальные планы будут выше на 1900 долларов с учетом законопроекта. [317]
Первый открытый период регистрации ACA начался в октябре 2013 года. До этого периода доступ к здравоохранению и тенденции страхового покрытия ухудшались на национальном уровне. Крупный национальный опрос взрослых в США показал, что после первых двух периодов регистрации акта самооценка покрытия, здоровья и доступа к уходу значительно улучшились. Кроме того, страховое покрытие для взрослых с низким доходом было значительно выше в штатах, которые расширили Medicaid, по сравнению со штатами, которые не расширили Medicaid. [318] Однако существуют расхождения между теми, кто охвачен Medicaid, и теми, кто охвачен частной страховкой. Те, кто застрахован Medicaid, как правило, сообщают о удовлетворительном или плохом здоровье, в отличие от отличного или очень хорошего здоровья. [319]
22 декабря 2017 года Закон о сокращении налогов и рабочих местах 2017 года был подписан президентом Дональдом Трампом . В окончательной версии законопроекта была отмена индивидуального мандата в ACA, который требовал от отдельных лиц и компаний получать медицинскую помощь для себя и своих сотрудников. Именно этот мандат удерживал расходы на здравоохранение на низком уровне в рамках PPACA, способствуя разделению затрат в более крупном пуле. Экономисты считают, что отмена индивидуального мандата приведет к более высоким страховым взносам и снижению числа зачисленных на текущий рынок, хотя они не согласны с тем, насколько. [320] В 2017 году новый республиканский законопроект о здравоохранении, известный как Закон об американском здравоохранении, был принят Палатой представителей при президенте Дональде Трампе. Хотя и ACA, и Закон об американском здравоохранении предлагают снижение налогов, чтобы сделать страхование более доступным для американцев, каждый из этих законопроектов по-разному повлиял на американцев. Больше всего от плана президента Трампа пострадали молодые люди, люди с более высоким социально-экономическим статусом и люди, живущие в городских районах. Молодые люди, потому что люди в возрасте от 20 до 30 лет увидят снижение страховых взносов, которые они платят в рамках своих планов. Лица с более высоким социально-экономическим статусом, потому что в то время как при Obamacare люди могли зарабатывать только до 50 000 долларов в год и все равно получать налоговые льготы, теперь по плану Трампа это число было увеличено, так что люди, которые зарабатывают до 115 000 долларов в год, могут получать налоговые льготы. Кроме того, жители городских районов также могут воспользоваться планом, потому что при Obamacare налоговые льготы также определялись стоимостью местного здравоохранения, но Американский закон о здравоохранении не принимает это во внимание, хотя сельское здравоохранение, как правило, дороже из-за отсутствия больниц и доступных услуг. [321]
В мае 2023 года международная ежедневная газета в своей статье о системе здравоохранения США заявила о необходимости для Соединенных Штатов гарантировать здравоохранение всем своим гражданам как основное право человека. [322]
Из 26,2 миллионов иностранных иммигрантов, проживающих в США в 1998 году, 62,9% не были гражданами США. В 1997 году 34,3% неграждан США, проживающих в США, не имели медицинской страховки, в отличие от 14,2% коренных американцев, которые не имеют медицинской страховки. Среди тех иммигрантов, которые стали гражданами, 18,5% не были застрахованы, в отличие от неграждан, которые не имеют страховки 43,6%. В каждой возрастной группе и группе доходов иммигранты с меньшей вероятностью имеют медицинскую страховку. [323] Благодаря недавним изменениям в здравоохранении многие легальные иммигранты с различными иммиграционными статусами теперь могут претендовать на доступную медицинскую страховку. [324]
Нелегальные иммигранты в США не имеют доступа к финансируемой государством медицинской страховке. Хотя ACA позволяет иммигрантам получать страховку по сниженной ставке, то же самое не касается лиц без гражданства США. [325] Хотя такие политики, как Закон о защите пациентов и Закон о доступном медицинском обслуживании, направлены на расширение медицинского страхования, чтобы также улучшить здоровье беженцев в США , разные штаты реализовали свои программы медицинского страхования по-разному, что привело к неравенству в доступе к здравоохранению между штатами. [326] Нелегальные иммигранты в США могут обращаться за медицинской помощью в общественные центры или так называемые поставщики услуг Safety Net, и участвовать в платной медицинской помощи, но могут покупать медицинскую страховку только у частных медицинских страховщиков. [327]
правительства в общих расходах на здравоохранение составила 64% от национальных расходов на здравоохранение в 2013 г.
Новые цифры также говорят об остром кризисе психического здоровья, который идет параллельно с пандемией: количество смертей от передозировки наркотиков превысило 106 000 в прошлом году — еще один важный фактор, снижающий продолжительность жизни, согласно второму анализу CDC, опубликованному в четверг. Количество смертей в результате самоубийства и от заболеваний печени, или цирроза, вызванных алкоголем, также возросло, что сократило среднюю продолжительность жизни американцев.
Хотя последние федеральные данные свидетельствуют о том, что продолжительность жизни в 2022 году выросла, что является частичным восстановлением после разрушительного воздействия пандемии коронавируса, не существует национальной стратегии, которая могла бы обратить вспять многолетний спад, из-за которого Соединенные Штаты отстают от таких стран, как Канада и Германия, и от таких конкурентов, как Китай.