Хирургия катаракты , также называемая операцией по замене хрусталика , представляет собой удаление естественного хрусталика глаза , в котором развилась катаракта , непрозрачная или мутная область. [1] Естественный хрусталик глаза обычно заменяется имплантированной искусственной интраокулярной линзой (ИОЛ). [2 ]
Со временем метаболические изменения волокон хрусталика приводят к развитию катаракты, вызывая ухудшение или потерю зрения. Некоторые младенцы рождаются с врожденной катарактой , а факторы окружающей среды могут привести к образованию катаракты. Ранние симптомы могут включать в себя сильный блик от света и небольших источников света ночью и снижение остроты зрения при низком уровне освещенности. [3] [4]
Во время операции по удалению катаракты мутный естественный хрусталик удаляется из задней камеры либо путем эмульгирования на месте, либо путем его вырезания. [2] ИОЛ обычно имплантируется на ее место (PCIOL) или, реже, перед камерой, чтобы восстановить полезный фокус. Операция по удалению катаракты обычно проводится офтальмологом в амбулаторных условиях в хирургическом центре или больнице. Обычно используется местная анестезия ; процедура обычно быстрая и вызывает небольшую или нулевую боль и незначительный дискомфорт. Восстановление, достаточное для большинства повседневных действий, обычно происходит в течение нескольких дней, а полное восстановление занимает около месяца. [5]
Более 90% операций успешно восстанавливают полезное зрение, и наблюдается низкий уровень осложнений. Дневной уход, большой объем, минимально инвазивная факоэмульсификация с малым разрезом и быстрым послеоперационным восстановлением стали стандартом лечения при хирургии катаракты в развитых странах . [2] Ручная хирургия катаракты с малым разрезом (MSICS), которая значительно более экономична по времени, капитальному оборудованию и расходным материалам и обеспечивает сопоставимые результаты, популярна в развивающихся странах . [6] Обе процедуры имеют низкий риск серьезных осложнений, [7] [8] и являются окончательным лечением нарушения зрения из-за помутнения хрусталика. [9]
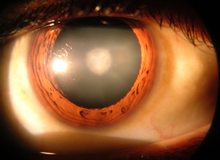
Хирургия катаракты является наиболее распространенным применением хирургии удаления хрусталика и обычно связана с заменой хрусталика. Она используется для удаления естественного хрусталика глаза, когда он развил катаракту, мутную область в хрусталике, которая вызывает нарушение зрения . [4] [10] Катаракта обычно развивается медленно и может поражать один или оба глаза. [4] Ранние симптомы могут включать блеклые цвета, размытое или двоение в глазах , ореолы вокруг источников света, чувствительность к бликам от яркого света и ночную слепоту . Конечным результатом является слепота. [4] Процедура обычно является плановой, но удаление хрусталика может быть частью травматологической хирургии в случаях, когда глаз серьезно поврежден. Хрусталик обычно заменяют интраокулярным имплантатом, когда это разумно осуществимо, так как удаление хрусталика также лишает глаз возможности фокусироваться на любом расстоянии. [2]
Катаракта чаще всего возникает из-за старения, но также может быть вызвана травмой или воздействием радиации , присутствовать с рождения или может развиться как осложнение операции на глазах, направленной на решение других проблем со здоровьем. [4] [11] Катаракта образуется, когда в хрусталике скапливаются скопления белков или желто-коричневого пигмента, что снижает передачу света к сетчатке в задней части глаза. [4] Катаракту можно диагностировать с помощью осмотра глаз . [4]
Ранние симптомы катаракты можно облегчить, надев соответствующие очки ; если это не помогает, единственным эффективным методом лечения является операция по удалению катаракты. [4] Операция с имплантатами обычно приводит к улучшению зрения и повышению качества жизни : однако эта процедура не является общедоступной во многих странах. [4] [11] [12] [13]



В настоящее время во всем мире широко используются два основных класса хирургических процедур по удалению катаракты: факоэмульсификация и экстракапсулярная экстракция катаракты. Интракапсулярная экстракция катаракты была заменена там, где есть возможности для хирургии под микроскопом, за исключением случаев, когда невозможно сохранить капсулу хрусталика, а коучинг больше не используется в традиционной медицине.
При факоэмульсификации (фако) естественный хрусталик фрагментируется ультразвуковым зондом и удаляется путем отсасывания. Более поздняя и менее распространенная вариация этой операции, операция факоэмульсификации с использованием фемтосекундного лазера, использует лазер для выполнения надреза роговицы, выполнения капсулотомии , которая обеспечивает доступ к хрусталику, и инициирования фрагментации хрусталика, что снижает энергетические потребности факоэмульсификации. [7] Небольшой размер разреза, используемый при факоэмульсификации, обычно позволяет производить бесшовное закрытие разреза. [7]
ВЭкстракапсулярная экстракция катаракты (ECCE) и ее разновидность ручная хирургия катаракты с малым разрезом (MSICS) — хрусталик удаляется из капсулы и вручную извлекается из глаза целиком или после разделения на небольшое количество существенных частей. [9] Базовая версия ECCE использует больший разрез в 10–12 мм (0,39–0,47 дюйма) и обычно требует наложения швов. Это требование привело к появлению вариации, известной как MSICS, которая обычно не требует наложения швов, поскольку разрез должен быть самогерметизирующимся под внутренним давлением из-за своей геометрии. [2]
Сравнительные испытания MSICS против факоэмульсификации при плотных катарактах не обнаружили существенной разницы в результатах, хотя MSICS имел более короткое время операции и значительно более низкие затраты. [6] MSICS был приоритетным методом выбора в развивающихся странах, поскольку он обеспечивает высококачественные результаты с меньшим хирургически вызванным астигматизмом , чем стандартная ECCE, без проблем, связанных с наложением швов, быстрой реабилитацией и меньшим количеством послеоперационных визитов. MSICS, как правило, легко и быстро освоить для хирурга, экономически эффективен и применим практически ко всем типам катаракты. [8] ECCE с использованием большого разреза в значительной степени стал процедурой непредвиденных обстоятельств для борьбы с осложнениями во время операции и для лечения катаракты, которую, как ожидается, будет трудно удалить. [14]
В большинстве операций вставляется ИОЛ. Складные линзы обычно используются для факоинцизии размером 2–3 мм (0,08–0,12 дюйма), в то время как нескладные линзы можно вводить через более крупный экстракапсулярный разрез.
Интракапсулярная экстракция катаракты (ИКЭК) — это удаление хрусталика и окружающей его капсулы одним куском. Процедура имеет относительно высокий уровень осложнений по сравнению с методами, при которых капсула сохраняется на месте, из-за большого необходимого разреза, давления, оказываемого на стекловидное тело при удалении инкапсулированной линзы, и удаления барьера между камерами глаза, что позволяет стекловидному телу легче перемещаться в переднюю камеру. Поэтому она была в значительной степени вытеснена и редко выполняется в странах, где легко доступны операционные микроскопы и высокотехнологичное оборудование. [2] После удаления хрусталика методом ИКЭК имплант интраокулярной линзы может быть помещен либо в переднюю камеру, либо вшит в цилиарную борозду . [Примечание 1] [7] Криоэкстракция — это метод, используемый в ИКЭ для извлечения хрусталика с помощью криозонда , охлажденный кончик которого прилипает к ткани хрусталика в точке контакта путем замораживания криогенным веществом, таким как жидкий азот , что облегчает его удаление. [15] Криоэкстракция все еще может использоваться для удаления подвывихнутых (частично смещенных) хрусталиков. [16]
Couching — самая ранняя задокументированная форма хирургии катаракты. Она включает в себя смещение хрусталика глаза, удаление катаракты с оптической оси, но оставление ее внутри глаза. Хрусталик не заменяется, и глаз не может фокусироваться на каком-либо расстоянии. [17]
Факоэмульсификация является наиболее часто выполняемой процедурой удаления катаракты в развитых странах [18], но высокие капитальные и эксплуатационные расходы на аппарат для факоэмульсификации и сопутствующее одноразовое оборудование сделали ECCE и MSICS наиболее часто выполняемыми процедурами в развивающихся странах. [2] Операция по удалению катаракты обычно проводится амбулаторно или в условиях дневного стационара, что обходится дешевле, чем госпитализация и пребывание в дневном стационаре, а дневная хирургия имеет схожие медицинские результаты. [19]
Офтальмологическое обследование или предоперационная оценка проводятся для подтверждения наличия катаракты и определения возможности проведения операции у пациента: [2]
Противопоказания к операции по удалению катаракты включают катаракту, не вызывающую нарушения зрения, и медицинские состояния, которые прогнозируют высокий риск неудовлетворительных результатов хирургического вмешательства. [2] Например:
.jpg/440px-Hinterkammerlinse_01_(fcm).jpg)




После удаления катаракты обычно имплантируют интраокулярную линзу для замены поврежденного естественного хрусталика. Складная ИОЛ может быть имплантирована через разрез от 1,8 до 2,8 мм (от 0,071 до 0,110 дюйма), тогда как жесткая линза из полиметилметакрилата (ПММА) требует большего разреза. Складные ИОЛ изготавливаются из силикона , гидрофобного или гидрофильного акрилового материала с соответствующей преломляющей способностью и вставляются с помощью специального инструмента. [32] ИОЛ вставляется через разрез, обычно в капсульный мешок , из которого была удалена катаракта (имплантация в мешке). Иногда может потребоваться имплантация в борозду — перед капсульным мешком, но за радужкой — из-за задних капсульных разрывов или зонулярного диализа (недостаточная поддержка капсульного мешка). Для этого требуется ИОЛ с другой преломляющей способностью из-за размещения дальше вперед по оптической оси . [33]
Соответствующая рефракционная сила ИОЛ выбирается, как и рецепт на очки или контактные линзы, чтобы обеспечить желаемый рефракционный результат. Предоперационные измерения, включая кривизну роговицы, осевую длину и измерения белого к белому [Примечание 3], используются для оценки требуемой мощности ИОЛ. Эти методы включают несколько формул и бесплатных онлайн-калькуляторов, которые используют похожие входные данные. [34] История хирургии LASIK , которая изменяет кривизну роговицы, требует различных расчетов, чтобы принять это во внимание. [34]
Монофокальные ИОЛ обеспечивают точно сфокусированное зрение только на одном расстоянии: далеко, средне или близко. Людям, которым установлены такие линзы, может потребоваться надевать очки или контактные линзы при чтении или работе за компьютером. Эти линзы обычно имеют равномерную сферическую кривизну. [35]
Также доступны другие конструкции мультифокальных интраокулярных линз , которые фокусируют свет от далеких и близких объектов, работая с эффектом, аналогичным бифокальным или трифокальным очкам. Предоперационный отбор пациентов и хорошее консультирование необходимы для того, чтобы избежать нереалистичных ожиданий и послеоперационной неудовлетворенности пациентов, а также возможной необходимости замены линзы. [36] Приемлемость этих линз улучшилась, и исследования показали хорошие результаты у пациентов, отобранных по ожидаемой совместимости. [37]
Операция по удалению катаракты может быть выполнена для исправления проблем со зрением на обоих глазах. Если оба глаза подходят, людям обычно советуют рассмотреть монозрение . Эта процедура включает в себя установку ИОЛ, обеспечивающей ближнее зрение, в один глаз, при этом для другого глаза используется ИОЛ, обеспечивающая дальнее зрение. Хотя большинство людей могут приспособиться к монофокальным ИОЛ с различным фокусным расстоянием , некоторые не могут компенсировать это и могут испытывать нечеткое зрение как на близких, так и на дальних расстояниях. ИОЛ, оптимизированная для дальнего зрения, может быть объединена с ИОЛ, которая оптимизирует промежуточное зрение вместо ближнего, как вариант монозрения. [32]
Одна из моделей линз, разработанная для изменения фокуса с использованием естественных рефлексов глаза, имеет две шарнирные стойки на противоположных краях, которые смещают линзу вдоль оптической оси, когда к гаптическим петлям на внешних концах стоек — компонентам, передающим движение точек контакта устройству — прикладывается внутренняя поперечная сила, в то время как линза отскакивает, когда та же сила уменьшается. Линза имплантируется в капсулу хрусталика глаза , где сокращения цилиарного тела , которые фокусировали бы глаз с естественным хрусталиком, используются для фокусировки имплантата. [2] [38]
ИОЛ, используемые для коррекции астигматизма, имеют различную кривизну на двух ортогональных осях, как на поверхности тора : по этой причине их называют торическими линзами. Интраоперационная аберрометрия [Примечание 4] может использоваться для помощи хирургу в размещении торической линзы и минимизации астигматических ошибок. [39] [40]
Первые асферические ИОЛ были разработаны в 2004 году; они имеют более плоскую периферию, чем середина линзы, что улучшает контрастную чувствительность. Эффективность асферических ИОЛ зависит от ряда условий, и они не всегда могут обеспечить значительную выгоду. [41]
Некоторые ИОЛ способны поглощать ультрафиолетовый и высокоэнергетический синий свет , таким образом имитируя функции естественного хрусталика глаза, который обычно фильтрует потенциально опасные частоты. Обзор Cochrane 2018 года показал, что вряд ли будет значительная разница в дальнем зрении между линзами с синим фильтром и обычными линзами, и не смог выявить разницу в контрастной чувствительности или цветовой различимости. [42] [43]
Регулируемая по свету ИОЛ была одобрена Управлением по контролю за продуктами и лекарствами США (FDA) в 2017 году. [44] Этот тип ИОЛ имплантируется в глаз, а затем обрабатывается ультрафиолетовым светом для изменения кривизны хрусталика перед его окончательной фиксацией. [45]
В некоторых случаях может быть необходимо или желательно вставить дополнительную линзу поверх уже имплантированной, также в заднюю капсулу. Этот тип размещения ИОЛ называется «piggyback» ИОЛ и обычно рассматривается, когда визуальный результат первой имплантации не является оптимальным. [46] В таких случаях имплантация другой ИОЛ поверх существующей считается более безопасной, чем замена первоначальной линзы. Этот подход также может использоваться у людей, которым требуется высокая степень коррекции зрения. [47]
Стоимость является важным аспектом этих линз. Хотя Medicare покрывает стоимость монофокальных ИОЛ в Соединенных Штатах, людям придется платить разницу в цене, если они выберут более дорогие линзы. [48]
Подготовка может начинаться за три-семь дней до операции с предоперационного применения НПВП и антибактериальных глазных капель. [8] Если ИОЛ должна быть помещена за радужку, зрачок расширяется с помощью капель, чтобы лучше визуализировать катаракту. Капли, суживающие зрачок, зарезервированы для вторичной имплантации ИОЛ перед радужкой, когда катаракта уже удалена без первичной имплантации ИОЛ. [49]
Операция может проводиться на носилках или откидывающемся смотровом кресле. Веки и окружающую кожу протирают дезинфицирующим средством, например, 10% повидон-йодом , а на глаз наносят местный повидон-йод. Лицо покрывают тканью или простыней с отверстием для оперируемого глаза. Веко удерживают открытым с помощью зеркала, чтобы минимизировать моргание во время операции. [50] Боль обычно минимальна в правильно анестезированных глазах, хотя ощущение давления и дискомфорт от яркого света операционного микроскопа являются обычным явлением. [7]
Большинство операций по удалению катаракты проводятся под местной анестезией , что позволяет пациенту вернуться домой в тот же день. Операции по удалению хрусталика и катаракты обычно проводятся в амбулаторных условиях; в Соединенных Штатах к 2012 году 99,9% операций по удалению хрусталика и катаракты проводились в амбулаторных условиях. [51]
Обычно используется местная , субтеноновая , перибульбарная или ретробульбарная местная анестезия, которая обычно вызывает небольшой дискомфорт или не вызывает его вообще. [52] [49] Инъекции могут использоваться для блокирования региональных нервов и предотвращения движения глаз. [7] Чаще всего используются местные анестетики, которые закапываются в глазное яблоко в виде глазных капель (перед операцией) или в глазное яблоко (во время операции). [49] Пероральная или внутривенная седация для уменьшения беспокойства может сочетаться с местной анестезией. Общая анестезия и ретробульбарная блокада исторически использовались для интракапсулярной хирургии катаракты и могут использоваться для детей и взрослых, чьи медицинские или психиатрические проблемы значительно влияют на их способность оставаться неподвижными во время процедуры. [7] [49]
Факоэмульсификация использует аппарат с ультразвуковым наконечником с титановым или хирургическим наконечником из нержавеющей стали , который вибрирует с ультразвуковой частотой — обычно 40 кГц — для эмульгирования ткани хрусталика, которая аспирируется коаксиальной кольцевой аспирационной трубкой. Второй инструмент, который иногда называют «крекером» или «измельчителем», может использоваться через небольшой боковой разрез для разбивания твердого ядра катаракты на более мелкие части, что облегчает эмульгирование и удаление мягкой части хрусталика вокруг ядра. После завершения факоэмульсификации ядра хрусталика и кортикального материала используется система ирригации-аспирации (IA) для удаления оставшегося периферического материала хрусталика. Процедура проводится под хирургическим микроскопом. [7]
Операция факоэмульсификации с использованием фемтосекундного лазера является более поздней разработкой, которая может иметь меньше неблагоприятных последствий для роговицы и макулы , чем ручная факоэмульсификация. Лазер используется для выполнения надреза роговицы и капсулотомии , что обеспечивает доступ к хрусталику и инициирует фрагментацию хрусталика, что снижает потребность в энергии для факоэмульсификации. Он обеспечивает высокоточную, эффективную фрагментацию хрусталика при более низких уровнях мощности и, как следствие, хорошее оптическое качество. Однако по состоянию на 2022 год не было показано, что этот метод имеет значительные визуальные, рефракционные или безопасные преимущества по сравнению с ручной факоэмульсификацией, и он имеет более высокую стоимость. [2] [53] [54]
Вход в глаз осуществляется через минимальный туннельный разрез вблизи края роговицы. [7] Разрез для хирургии катаракты развивался вместе с методами удаления катаракты и установки ИОЛ. При факоэмульсификации ширина зависит от требований к установке ИОЛ. При использовании складных ИОЛ часто можно использовать разрезы размером менее 3,5 мм (0,14 дюйма). Форма, положение и размер разреза влияют на способность к самогерметизации, тенденцию вызывать астигматизм и способность хирурга маневрировать инструментами через отверстие. [55] Более задний разрез упрощает закрытие раны и уменьшает вызванный астигматизм, но он с большей вероятностью повредит кровеносные сосуды поблизости. [7] Для доступа к передней камере с помощью дополнительных инструментов могут потребоваться один или два небольших боковых разреза под углом 60–90 градусов от основного разреза. [50]
Офтальмологические вискохирургические устройства (OVD), класс прозрачных гелеобразных материалов, вводятся в переднюю камеру в начале процедуры для поддержки, стабилизации и защиты глазного яблока, для поддержания формы и объема глаза, а также для растяжения капсулы хрусталика во время имплантации ИОЛ. [56] Их консистенция позволяет хирургическим инструментам перемещаться через них, хотя они не текут и сохраняют свою форму при низком напряжении сдвига . OVD также будет ограничивать дрейф фрагментов линзы в камере. OVD доступны в нескольких формулах, которые можно комбинировать или использовать по отдельности, в зависимости от того, что лучше всего подходит для процедуры. [7]
Хрусталик находится внутри капсулы, поддерживаемой цилиарным телом, между водянистой влагой и стекловидным телом, за отверстием в радужке. Капсулорексис — это процесс разрыва круглого отверстия в передней мембране капсулы хрусталика для доступа к хрусталику внутри. При факоэмульсификации обычно используется передний непрерывный криволинейный капсулорексис для создания круглого отверстия с гладкими краями, через которое хирург может эмульсифицировать ядро хрусталика, а затем имплантировать интраокулярную линзу. [57]
Затем наружный (кортикальный) слой катаракты отделяется от капсулы мягким, непрерывным потоком или импульсной дозой жидкости из канюли , которая вводится под передний капсульный лоскут вдоль края отверстия капсулорексиса на этапе, называемом гидродиссекцией . [58] [59] [60] При гидроделинеации жидкость вводится в тело хрусталика через кору против ядра катаракты, что отделяет затвердевшее ядро от более мягкой корковой оболочки, протекая вдоль интерфейса между ними. В результате меньшее твердое ядро может быть легче эмульгировано. Задняя кора служит буфером на этом этапе, защищая заднюю капсульную мембрану. Меньший размер отделенного ядра позволяет разбить его с помощью более мелкой и менее периферической бороздки факонаконечником и производит более мелкие фрагменты после раскалывания или измельчения. Задняя кора также поддерживает форму капсулы на этом этапе, что снижает риск разрыва задней капсулы. [61]
После ядерного растрескивания или измельчения (при необходимости) катаракта уменьшается до мелких фрагментов с помощью ультразвука , которые одновременно аспирируются. Оставшийся материал коркового слоя хрусталика (внешний слой хрусталика) из капсульного мешка осторожно аспирируется, и при необходимости оставшиеся эпителиальные клетки из капсулы удаляются путем капсульной полировки . [62] [63] Сложенная интраокулярная замещающая линза имплантируется, как правило, в оставшуюся заднюю капсулу, и проверяется, чтобы увидеть, что она развернулась и правильно села. Торическая ИОЛ также должна быть выровнена по правильной оси, чтобы противодействовать астигматизму. [2]
Многие этапы, выполняемые во время MSICS, аналогичны, если не идентичны, этапам факоэмульсификации; основные отличия связаны с альтернативным методом разреза и извлечения катаракты из капсулы и глаза.
Ручная хирургия катаракты с малым разрезом (MSICS) является развитием экстракапсулярной экстракции катаракты (ECCE); хрусталик удаляется из глаза через самогерметизирующийся туннельный разрез через склеру. Хорошо сконструированный склеральный туннель удерживается закрытым за счет внутреннего давления, является водонепроницаемым и не требует наложения швов. Рана относительно меньше, чем при ECCE, но все еще заметно больше, чем рана после факоэмульсификации.
Небольшой разрез в передней камере глаза делается на лимбе роговицы или около него , где встречаются роговица и склера , либо сверху , либо с височной стороны . [8] Преимущества меньшего разреза включают использование небольшого количества швов или их отсутствие и сокращенное время восстановления. [2] Разрез MSICS небольшой по сравнению с более ранним разрезом ECCE, но значительно больше, чем тот, который используется при факоэмульсификации. Точная геометрия разреза важна, так как она влияет на самозакрытие раны и величину астигматизма, вызванного деформацией роговицы во время заживления. Обычно используется склерокорнеальный или склеральный туннельный разрез, так как он снижает риск индуцированного астигматизма, если он правильно сформирован. [6] [50] Склерокорнеальный туннель, трехфазный разрез, начинается с неглубокого разреза перпендикулярно склере, за которым следует разрез через склеру и роговицу приблизительно параллельно внешней поверхности, а затем скошенный разрез в переднюю камеру. Эта структура обеспечивает самогерметизирующую характеристику, поскольку внутреннее давление прижимает вместе поверхности разреза. [8] Уздечные швы [Примечание 5] могут использоваться для стабилизации глазного яблока во время разреза склерокорнеального туннеля, а также во время извлечения ядра и эпинуклеуса через туннель. [8] Глубина передней камеры и положение задней капсулы могут поддерживаться во время операции с помощью OVD или поддерживающего устройства передней камеры, которое представляет собой вспомогательную канюлю, обеспечивающую достаточный поток буферного физиологического раствора (BSS) для поддержания стабильности формы камеры и внутреннего давления. [64] [65] Затем выполняется передняя капсулотомия , чтобы открыть переднюю поверхность капсулы хрусталика для доступа к хрусталику. [66] Часто используется метод непрерывного криволинейного капсулорексиса, или капсулотомия с помощью консервного ножа , или конвертная капсулотомия . [64] Хрусталик можно разделить на две или более частей одинакового размера с помощью сужающейся петли, лезвий или других устройств. Затем катарактальный хрусталик или его фрагменты удаляются из капсулы и передней камеры с помощью гидроэкспрессии, [Примечание 6] вискоэкспрессии, [Примечание 7] или более прямых механических методов. [64] [67] После удаления катаракты ИОЛ обычно вставляется в заднюю капсулу. [7] При повреждении задней мембраны капсулы ИОЛ может быть вставлена в цилиарную борозду, [33]или может быть применена техника приклеивания интраокулярной линзы . [68]
Экстракапсулярная экстракция катаракты (ECCE), также известная как ручная экстракапсулярная экстракция катаракты, представляет собой удаление почти всего естественного хрусталика целиком, в то время как большая часть эластичной капсулы хрусталика (задней капсулы) остается нетронутой, чтобы обеспечить имплантацию интраокулярной линзы. [2] Хрусталик вручную удаляется через разрез размером 10–12 мм (0,39–0,47 дюйма) в роговице или склере . Хотя для этого требуется больший разрез и наложение швов, этот метод может быть предпочтительнее для очень твердых катаракт, для которых потребуется относительно большой ввод ультразвуковой энергии, что приводит к большему нагреву, а также в других ситуациях, в которых факоэмульсификация проблематична. [14]
Наиболее часто используемые процедуры — это факоэмульсификация и ручная хирургия катаракты с малым разрезом (MSICS). В любой из этих процедур иногда может потребоваться переход на ECCE, чтобы справиться с проблемой, которую лучше решить с помощью большего разреза. [14] Это может произойти в случае разрыва задней капсулы, зонулярной дегисценции, [Примечание 8] выпавшего ядра [Примечание 9] с фрагментом ядра, превышающим половину размера катаракты, [14] проблемного капсулорексиса с твердой катарактой, [14] или очень плотной катаракты, когда тепло, выделяемое при факоэмульсификации, может вызвать необратимое повреждение роговицы. [14] Аналогичным образом, переход от MSICS к ECCE целесообразен, когда ядро слишком велико для разреза MSICS, [14] а также в случаях, когда обнаруживается, что ядро деформировано во время MSICS на нанофтальмическом глазу. [Примечание 10] [14]
После установки ИОЛ OVD, которые были введены для стабилизации передней камеры, защиты роговицы от повреждения и растяжения капсулы катаракты во время имплантации ИОЛ, удаляются из глаза, чтобы предотвратить послеоперационную вязкоупругую глаукому, серьезное повышение внутриглазного давления. Это делается путем отсасывания из ирригационно-аспирационного инструмента и замены буферным физиологическим раствором (BSS). Когезивные OVD имеют тенденцию прилипать друг к другу, что облегчает их удаление. [56] Удаление OVD из-за имплантата снижает риск и величину послеоперационных скачков давления или капсулярного растяжения. [7] На последнем этапе рана герметизируется путем увеличения давления внутри глазного яблока с помощью BSS, который прижимает внутреннюю ткань к внешней ткани разреза, удерживая его закрытым. Хирург проверит, протекает ли разрез, поскольку утечка из раны увеличивает риск проникновения в глаз микроорганизмов, тем самым предрасполагая его к эндофтальмиту . Если это не обеспечивает удовлетворительного уплотнения, можно наложить шов. Затем рану увлажняют, закапывают глазные капли с антибиотиком/стероидом и накладывают глазной щиток, иногда дополненный глазной повязкой. [7]
Может быть показано использование глазной повязки, обычно в течение нескольких часов после операции и в течение нескольких дней во время сна. Для контроля воспаления используется местный кортикостероид или нестероидный противовоспалительный препарат (НПВП) в сочетании с местными антибиотиками для предотвращения инфекции в послеоперационный период. Обычно их вводят самостоятельно в виде глазных капель в течение нескольких недель. [7]
Разрыв задней капсулы , разрыв задней мембраны естественной капсулы хрусталика , является наиболее распространенным осложнением во время операции по удалению катаракты, его частота составляет от 0,5% до 5,2%. [2] В большинстве случаев ситуацию можно спасти, хотя может потребоваться изменить первоначальные планы размещения, преломляющей силы и типа ИОЛ. [69] Фрагменты ядра могут попасть через разрыв в стекловидную камеру, а извлечение фрагментов не всегда желательно и редко бывает успешным. Остальные фрагменты, как правило, следует сначала стабилизировать, а стекловидное тело следует предотвратить от попадания в переднюю камеру и удалить, если это произошло. Удаление фрагментов лучше всего направить к витреоретинальному специалисту. [7] Хирургическое лечение разрыва может включать процедуру имплантации интраокулярной линзы , [70] переднюю витрэктомию и иногда альтернативное планирование имплантации ИОЛ либо в цилиарную борозду (пространство между радужкой и цилиарным телом), либо в переднюю камеру перед радужкой, либо, реже, с подшиванием к склере. [69] Разрыв задней капсулы может вызвать отек роговицы, кистозный макулярный отек и задержку фрагментов хрусталика; он также связан с шестикратным увеличением риска эндофтальмита и до девятнадцатикратным увеличением риска отслоения сетчатки. [2] [71] Факторы риска разрыва задней капсулы включают пожилой возраст, женский пол, небольшой капсулорексис, небольшое раскрытие зрачка во время операции, высокую миопию, псевдоэксфолиацию , плотное ядро катаракты, заднюю полярную катаракту , историю предоперационной травмы, предыдущее лечение заболеваний сетчатки, плохое сотрудничество с пациентом и неопытность хирурга. [72] [69]
Супрахориоидальное кровоизлияние является редким осложнением интраокулярной хирургии, которое происходит, когда поврежденные цилиарные артерии кровоточат в пространство между сосудистой оболочкой и склерой . [73] Это потенциально опасная для зрения патология, и ее необходимо лечить немедленно, чтобы сохранить зрительные функции. Факторы риска супрахориоидального кровоизлияния включают интраокулярную линзу передней камеры (ACIOL), осевую миопию , пожилой возраст, атеросклероз , глаукому, систолическую гипертензию , тахикардию , увеит и предыдущую глазную операцию. [7]
Частота возникновения синдрома интраоперационной дряблой радужки составляет от 0,5% до 2,0%. [2] Частота возникновения травмы радужки или цилиарного тела составляет около 0,6–1,2%. [2] Другие осложнения включают невозможность аспирации всех фрагментов хрусталика, в результате чего некоторые из них остаются в передней камере [71], а также ожоги в области разреза, вызванные перегревом наконечника для факоэмульсификации, когда ультразвуковая мощность продолжается, а ирригационные или аспирационные линии заблокированы — поток через эти линии используется для поддержания наконечника в прохладном состоянии. Ожоги в области разреза могут затруднить закрытие и вызвать астигматизм роговицы. [7]

Осложнения после операции по удалению катаракты встречаются относительно редко. Задняя отслойка стекловидного тела (ЗСТ) напрямую не угрожает зрению, но может увеличить риск будущих витреоретинальных заболеваний. Она может быть более проблематичной для молодых глаз, поскольку многие люди старше 60 лет уже перенесли ЗСТ. ЗСТ может сопровождаться вспышками периферического света и увеличением числа плавающих помутнений . [74]
У некоторых людей развивается заднее капсульное помутнение (PCO), также называемое «после катаракты». После операции по удалению катаракты задние капсульные клетки обычно подвергаются гиперплазии и клеточной миграции как часть физиологических изменений, проявляющихся в утолщении, помутнении и замутнении задней капсулы хрусталика, которая остается после удаления катаракты для размещения ИОЛ. Это может поставить под угрозу остроту зрения и обычно может быть безопасно и безболезненно исправлено с помощью лазера Nd:YAG для очистки центральной части помутневшего заднего полюса капсулы ( задняя капсулотомия ). [75] Это создает четкую центральную зрительную ось, что улучшает остроту зрения. [76] При очень толстых помутневших задних капсулах может потребоваться ручная хирургическая капсулэктомия. В случае замены ИОЛ задняя капсулотомия может привести к миграции стекловидного тела в переднюю камеру через отверстие, ранее закрытое ИОЛ, и его придется удалить. Помутнение задней капсулы достигает частоты около 28,4% к пяти годам и зависит от многих факторов, включая возраст, материал линзы ИОЛ, дизайн линзы, количество остаточного коркового вещества хрусталика, анамнез глазного воспаления и размер капсулорексиса. [2] [77]
Отслоение сетчатки обычно происходит с частотой 1 из 1000 (0,1%); однако люди, перенесшие операцию по удалению катаракты, подвергаются повышенному риску (0,5–0,6%) развития регматогенной отслойки сетчатки (RRD) — наиболее распространенной формы этого состояния. [78] Операция по удалению катаракты увеличивает скорость разжижения стекловидного тела , что приводит к увеличению частоты RRD. [79] Когда происходит разрыв сетчатки, стекловидная жидкость попадает в пространство между сетчаткой и пигментным эпителием сетчатки (RPE) и проявляется вспышками света ( фотопсией ), темными плавающими пятнами и потерей периферического зрения. [78] Токсический синдром переднего сегмента глаза (TASS), неинфекционное воспалительное состояние, также может возникнуть после операции по удалению катаракты: его обычно лечат местными кортикостероидами в высокой дозировке и с высокой частотой. [80]
Эндофтальмит — это серьезная инфекция внутриглазных тканей, обычно возникающая после осложнений внутриглазной хирургии или проникающей травмы, и одна из самых тяжелых. Она редко возникает как осложнение операции по удалению катаракты из-за использования профилактических антибиотиков, но есть некоторые опасения, что прозрачный разрез роговицы может предрасполагать к увеличению эндофтальмита, хотя ни одно окончательное исследование не подтвердило это подозрение. [81] Внутрикамерная инъекция антибиотиков может использоваться в качестве профилактической меры. Метаанализ показал, что частота эндофтальмита после факоэмульсификации составляет 0,092%. Риск повышается в связи с такими факторами, как диабет, пожилой возраст, более крупные процедуры разреза [32] и сообщение стекловидного тела с передней камерой, вызванное разрывом задней капсулы. Риск инфекции стекловидного тела по крайней мере в шесть раз выше, чем для водянистой . [82] Эндофтальмит обычно проявляется в течение двух недель после процедуры, с такими проявлениями, как снижение остроты зрения, покраснение глаз и боль. Гипопион возникает примерно в 80% случаев. Около 80% инфекций вызваны коагулазоотрицательными стафилококками и Staphylococcus aureus . Лечение включает в себя пункцию стекловидного тела и инъекцию антибиотиков широкого спектра действия. Результаты могут быть серьезными даже при лечении и могут варьироваться от постоянного снижения остроты зрения до полной потери восприятия света, в зависимости от микробиологической этиологии . [2]
Может возникнуть глаукома , которую очень трудно контролировать. Обычно она связана с воспалением, особенно когда фрагменты ядра попадают в полость стекловидного тела. Некоторые эксперты рекомендуют раннее вмешательство путем витрэктомии задней части роговицы , когда возникает это состояние. В большинстве случаев повышенное послеоперационное внутриглазное давление является временным и доброкачественным, обычно возвращаясь к исходному уровню в течение 24 часов без вмешательства. Пациенты с глаукомой могут испытывать дальнейшую потерю поля зрения или потерю фиксации , и с большей вероятностью испытывают скачки внутриглазного давления. [83] С другой стороны, вторичная глаукома является важным осложнением операции по поводу врожденной катаракты: у пациентов может развиться это состояние даже через несколько лет после операции по удалению катаракты, поэтому им необходимо пожизненное наблюдение . [84]
Механический зрачковый блок проявляется, когда передняя камера становится мельче в результате обструкции потока водянистой влаги через зрачок стекловидным телом или ИОЛ. [85] Это вызвано контактом между краем зрачка и прилегающей структурой, которая блокирует поток водянистой влаги через сам зрачок. Затем радужка выпячивается вперед и закрывает угол между радужкой и роговицей, блокируя дренаж через трабекулярную сеть и вызывая повышение внутриглазного давления. Механический зрачковый блок в основном был идентифицирован как осложнение имплантации интраокулярной линзы в переднюю камеру, но, как известно, иногда возникает после имплантации задней ИОЛ. [86]
Иногда может быть сделана периферическая иридэктомия , чтобы минимизировать риск зрачковой глаукомы . [7] Хирургическая иридэктомия может быть сделана вручную или с помощью лазера Nd:YAG . Лазерная периферическая иридотомия может быть сделана либо до, либо после операции по удалению катаракты. [87]
Отек макулы , центральной части сетчатки, приводит к отеку макулы и может возникнуть через несколько дней или недель после операции. Большинство таких случаев можно успешно лечить. Сообщалось, что профилактическое использование нестероидных противовоспалительных препаратов в некоторой степени снижает риск отека макулы. [88]
Синдром увеита–глаукомы–гифемы – это осложнение, вызванное механическим раздражением неправильно расположенной ИОЛ над радужной оболочкой, цилиарным телом или радужно-роговичным углом. [89]
Другие возможные осложнения включают повышенное внутриглазное давление ; [85] отек или отек роговицы, который иногда связан с временным или постоянным помутнением зрения ( псевдофакическая буллезная кератопатия ); смещение или дислокация имплантата ИОЛ; незапланированная высокая рефракционная ошибка — либо миопическая, либо гиперметропическая — из-за ошибок в ультразвуковой биометрии (измерение длины глаза и расчет требуемой силы интраокулярной линзы ); цианопсия , которая часто возникает в течение нескольких дней, недель или месяцев после удаления катаракты; и плавающие помутнения , которые обычно появляются после операции. [43]
Может возникнуть необходимость заменить, [Примечание 11] удалить [Примечание 12] или переместить [Примечание 13] ИОЛ после операции по любой из следующих причин: [85]
Хирургия катаракты и имплантация ИОЛ имеют самые безопасные и высокие показатели успеха среди всех процедур, связанных с уходом за глазами. Однако, как и при любом типе хирургии, некоторый уровень риска сохраняется. [7]
Большинство осложнений операции по удалению катаракты не приводят к долгосрочному ухудшению зрения, но некоторые серьезные осложнения могут привести к необратимой слепоте. [90] Исследование неблагоприятных результатов, затрагивающих пациентов Medicare, зарегистрированное в период с 2004 по 2006 год, показало средний показатель 0,5% для одного или нескольких серьезных послеоперационных осложнений, при этом показатель снизился примерно на 20% за период исследования. Наиболее важными выявленными факторами риска были диабетическая ретинопатия и сочетание операции по удалению катаракты с другой внутриглазной процедурой в тот же день. В исследовании 97% операций не были объединены с другими внутриглазными процедурами; оставшиеся 3% были объединены с операцией на сетчатке , роговице или глаукоме в тот же день. [90]

После операции по удалению катаракты могут возникнуть побочные эффекты, такие как ощущение песка в глазах, слезотечение, нечеткость зрения, двоение в глазах и покраснение или налитие крови глаз, хотя они обычно проходят через несколько дней. Полное восстановление после операции может занять от четырех до шести недель. [91] Пациентам обычно рекомендуется избегать попадания воды в глаза в течение первой недели после операции и избегать плавания в течение двух-трех недель в качестве консервативного подхода, чтобы свести к минимуму риск бактериальной инфекции . [7] Большинство людей могут вернуться к обычной деятельности на следующий день после операции факоэмульсификации. [92] В зависимости от процедуры, им следует избегать вождения в течение как минимум 24 часов после операции, в основном из-за эффектов анестезии, возможного отека, влияющего на фокусировку, и расширения зрачка, вызывающего чрезмерные блики. На первом послеоперационном осмотре хирург обычно оценивает, подходит ли зрение пациента для вождения. [92]
При использовании самогерметизирующихся ран с небольшим разрезом при факоэмульсификации некоторые послеоперационные ограничения, общие для интракапсулярных и экстракапсулярных процедур, не имеют значения. Ограничения на подъем и сгибание были направлены на снижение риска открытия раны, поскольку напряжение увеличивает внутриглазное давление. Однако при самогерметизирующемся туннельном разрезе более высокое давление закрывает рану более плотно. Обычное использование щитка не требуется, поскольку непреднамеренное нажатие пальцем на глаз не должно открывать правильно структурированный разрез, который должен открываться только для точечного давления. [7] После операции пациентам необходимо предотвращать загрязнение, избегая трения глаз, а также не используя косметику для глаз, крем для лица или лосьоны. Также следует избегать любого контакта с чрезмерной пылью, ветром, пыльцой или грязью. Кроме того, людям рекомендуется носить солнцезащитные очки в светлые дни, поскольку глаза становятся более чувствительными к яркому свету в течение длительного периода после операции. [93]
Местные противовоспалительные препараты и антибиотики обычно используются в форме глазных капель для снижения риска воспаления и инфекции. Для защиты глаза во время сна может быть назначен щиток или повязка на глаз. Глаз будет проверен, чтобы убедиться, что ИОЛ остается на месте, и после того, как он полностью стабилизируется (примерно через шесть недель), будут использованы тесты на зрение, чтобы проверить, нужны ли рецептурные линзы. [2] [91] В случаях, когда фокусное расстояние ИОЛ оптимизировано для дальнего зрения, очки для чтения, как правило, необходимы для фокусировки вблизи. [94]
В некоторых случаях люди недовольны оптической коррекцией, обеспечиваемой первоначальными имплантатами, что делает необходимым их удаление и замену; это может произойти с более сложными конструкциями ИОЛ, поскольку ожидания пациента могут не совпадать с компромиссами, присущими этим конструкциям, или они могут быть не в состоянии приспособиться к разнице в расстоянии и близи фокусировки линз монозрения. [36] Пациент не должен участвовать в контактных или экстремальных видах спорта или подобных мероприятиях, пока на это не даст разрешение хирург-офтальмолог. [95]
После полного восстановления острота зрения зависит от основного состояния глаза, выбора ИОЛ и любых долгосрочных осложнений, связанных с операцией. Более 90% операций успешно восстанавливают полезное зрение с низким уровнем осложнений. [96] Всемирная организация здравоохранения (ВОЗ) рекомендует, чтобы по крайней мере 80% глаз имели остроту зрения от 6/6 до 6/18 (от 20/20 до 20/60) после операции, что считается достаточно хорошим визуальным результатом; ожидается, что процент достигнет по крайней мере 90% при наилучшей коррекции. Острота от 6/18 до 6/60 (от 20/60 до 20/200) считается пограничной, тогда как значение хуже 6/60 (20/200) считается плохим. Пограничные или плохие результаты зрения обычно зависят от предоперационных состояний, таких как глаукома, заболевание желтого пятна и диабетическая ретинопатия . [97]
Результаты рефракции с использованием формул расчета мощности на основе предоперационной биометрии оставляют людей в пределах 0,5 диоптрий от цели (соответствует остроте зрения 6/7,5 (20/25) при нацеливании на расстояние) в 55% случаев и в пределах одной диоптрии (соответствует 6/12 (20/40) при нацеливании на расстояние) в 85% случаев. Разработки в области интраоперационной технологии волнового фронта продемонстрировали расчеты мощности, которые обеспечивают улучшенные результаты, давая 80% пациентов в пределах 0,5 диоптрий (6/7,5 (20/25) или лучше). [40]
Десятилетнее перспективное исследование результатов рефракции, проведенное службой хирургии катаракты Национальной службы здравоохранения Великобритании (NHS) с 2006 по 2016 год, показало среднюю абсолютную ошибку между целевой и конечной рефракцией в 0,50 диоптрий со стандартным отклонением в 0,67 диоптрий. 88,76% находились в пределах одной диоптрии целевой рефракции, а 62,36% — в пределах 0,50 диоптрий. [98]
Согласно исследованию 2009 года, проведенному в Швеции, факторы, которые влияли на прогнозируемую ошибку рефракции, включали пол, предоперационную остроту зрения и глаукому, а также другие заболевания глаз. Операция на втором глазу, дегенерация желтого пятна, возраст и диабет не влияли на прогнозируемый результат. Ошибка прогнозирования уменьшалась со временем, что, вероятно, связано с использованием улучшенного оборудования и методов, включая более точную биометрию . [99] Американский опрос 2013 года, в котором участвовало около двух миллионов пациентов, перенесших двустороннюю операцию по удалению катаракты, показал, что немедленная последовательная двусторонняя операция по удалению катаракты статистически связана с худшими результатами по зрению, чем отсроченная последовательная двусторонняя операция по удалению катаракты; однако разница была небольшой и могла не иметь клинического значения. [100]
Существует тенденция к небольшому изменению послеоперационной рефракции в течение нескольких лет. Небольшой общий миопический сдвиг был зарегистрирован у 33,6% и небольшой гиперметропический сдвиг у 45,2% глаз, а у оставшихся 21,2% в исследовании не было зарегистрировано никаких изменений. Большая часть изменений произошла в течение первого года после операции. [101]
Факоэмульсификация через коаксиальный разрез [Примечание 14] может быть связана с меньшим астигматизмом, чем в среднем при бимануальных разрезах [Примечание 15] , но было обнаружено, что разница невелика, а доказательства статистически неопределенны. [102] [103]

Хирургия катаракты имеет долгую историю в Европе, Азии и Африке, причем Хрисипп из Сол , стоический греческий философ, предоставил самое раннее описание. [104] Коучинг был первоначальной формой хирургии катаракты и использовался с древности. Он до сих пор иногда встречается в традиционной медицине в некоторых частях Африки и Азии. В 1753 году Сэмюэл Шарп выполнил первое зарегистрированное хирургическое удаление всего хрусталика и капсулы хрусталика, что эквивалентно внутрикапсулярной экстракции катаракты. Хрусталик был удален из глаза через лимбальный разрез. [105]
В 1884 году Карл Коллер стал первым хирургом, который применил раствор кокаина к роговице в качестве местного анестетика. [106] [107] К началу 20 века стандартной хирургической процедурой стала интракапсулярная экстракция катаракты (ИКЭК). [7] В 1949 году Гарольд Ридли представил концепцию имплантации интраокулярной линзы (ИОЛ), которая сделала зрительную реабилитацию после операции по удалению катаракты более эффективным, действенным и комфортным процессом. [105]
Внутрикапсулярная криоэкстракция была предпочтительной формой удаления катаракты с конца 1960-х до начала 1980-х годов с использованием охлаждаемого жидким азотом наконечника зонда для замораживания инкапсулированной линзы к зонду. [17] [15] [108] В 1967 году Чарльз Кельман представил факоэмульсификацию , которая использует ультразвуковую энергию для эмульгирования ядра хрусталика и удаления катаракты путем аспирации без большого разреза. Этот метод хирургии уменьшил необходимость в длительном пребывании в больнице и сделал амбулаторную операцию стандартом. [109] Офтальмологические вискохирургические устройства (OVD), которые были введены в 1972 году, облегчают процедуру и повышают общую безопасность, особенно факоэмульсификации, путем поддержания формы глаза при пониженном давлении и защиты внутренних тканей глаза, не мешая операции. [105]
В начале 1980-х годов Даниэль Арон-Роза и коллеги представили лазер на иттрий-алюминиевом гранате, легированном неодимом (лазер Nd:YAG) для задней капсулотомии. [7] В 1985 году Томас Маццокко разработал и имплантировал первую складную ИОЛ, а Грэхем Барретт и его коллеги стали пионерами в использовании складных линз из силикона, акрила и гидрогеля. [7] В 1987 году М. Блюменталь и Дж. Моисеев описали использование уменьшенного размера разреза для ECCE. Они использовали прямой склеральный туннельный разрез размером 6,5–7 мм (0,26–0,28 дюйма) на расстоянии 2 мм (0,079 дюйма) позади лимба с двумя боковыми портами и поддерживающим устройством передней камеры . [64] В 1989 году М. Макфарланд представил архитектуру самогерметизирующегося разреза, а в 1990 году С. Л. Паллин описал разрез в форме шеврона, который минимизировал риск индуцированного астигматизма. [64]
В 1983 году GT Keener Jr. представил сжимающую проволочную петлю, LL Fry сообщил о технике факосэндвича, а Peter Kansas предложил метод факосекции для уменьшения необходимого разреза. Разрез склерокорнеального кармана туннеля, предложенный Kratz, позволил проводить ручную операцию по удалению катаракты через небольшой разрез без факоэмульсификации. Введение поддерживающего устройства передней камеры (ACM) Blumenthal в 1987 году способствовало созданию системы высокого давления и потока для стабильной внутриглазной среды во время операции. [110]
Vision 2020: Право на зрение , глобальная инициатива Международного агентства по предупреждению слепоты (IAPB), была направлена на сокращение или устранение основных причин предотвратимой слепоты во всем мире к 2020 году. Программы, учрежденные в рамках Vision 2020, способствовали планированию, разработке и внедрению устойчивых национальных программ по уходу за глазами, включая техническую поддержку и пропаганду. [111] IAPB и ВОЗ запустили программу 18 февраля 1999 года. [112] [113]
Инициатива Vision 2020 преуспела в том, чтобы включить предотвращаемую слепоту в глобальную повестку дня здравоохранения. Причины не были устранены, но произошли значительные изменения в их распространении, которые были отнесены к глобальным демографическим сдвигам. Остающиеся проблемы в управлении предотвращаемой слепотой включают численность населения, гендерное неравенство в доступе к офтальмологической помощи и наличие профессиональной рабочей силы. [113]
Последние разработки по состоянию на 2022 год включают продолжающиеся исследования возможности регенерации хрусталика и фармакологических подходов к замедлению развития катаракты. Разработаны имплантаты хрусталика, которые помогают компенсировать возрастную макулярную дегенерацию путем увеличения, но требуют относительно больших разрезов. Улучшенное управление воспалительной реакцией, использование моделей трассировки лучей, искусственного интеллекта и ряда новых формул для прогнозирования рефракции. [114]
Доступ к хирургии катаракты сильно различается в зависимости от страны и региона. Даже в развитых странах доступность может значительно различаться между сельскими и более густонаселенными районами.
Глобальная ситуация со здоровьем в области катаракты улучшается, но этот прогресс не уменьшил потребность в хирургии катаракты, которая все еще недостаточна во многих частях мира. Пожилые люди, женщины и более низкий социально-экономический статус связаны с более высоким числом нелеченных катаракт. [115]
Катаракта имеет самое неравномерное глобальное распределение неинфекционных заболеваний глаз, при этом бремя катаракты больше сосредоточено в странах с более низким социально-экономическим статусом. Слепота также коррелирует с нехваткой офтальмологов, а плотность офтальмологов коррелирует с более высоким национальным доходом. В странах с высоким уровнем дохода в среднем было 76,2 офтальмолога, а в странах с низким уровнем дохода в среднем 3,7 офтальмолога на миллион жителей. Страны с самым высоким социально-экономическим уровнем, как правило, имеют лучшие результаты хирургии катаракты. Страны с низким уровнем дохода также, как правило, не имеют адекватных учебных заведений для хирургов. [115]
Около 4,5 миллионов операций по удалению катаракты было сделано в государствах-членах ЕС в 2016 году. Уровень операций в целом варьировался от 12 000 до 4 000 на миллион жителей. Самый высокий показатель был в Португалии — 14 000 на миллион, а самый низкий — в Ирландии и Словакии — 2 000 на миллион. Цифры не совсем сопоставимы, так как в некоторых странах в подсчеты включаются только операции в больницах. Доля амбулаторных операций увеличилась почти во всех государствах ЕС в период с 2011 по 2016 год. [116]
По оценкам, распределение офтальмологов в Азии колеблется от более чем 114 на миллион населения в Японии до ни одного в Микронезии . Южная Азия имеет самую высокую в мире стандартизированную по возрасту распространенность умеренного и тяжелого нарушения зрения (17,5%) и легкого нарушения зрения (12,2%). Катаракта традиционно является основной причиной слепоты в менее развитых странах региона, и, несмотря на улучшение объема и качества операций по удалению катаракты, уровень хирургии остается низким в некоторых из этих стран. [117]
Катаракта распространена в Китае ; по состоянию на 2022 год ее предполагаемая общая распространенность среди китайцев старше 50 лет составила 27,45%. Общий уровень охвата хирургией катаракты составил 9,19%. Распространенность катаракты и охват хирургией катаракты также значительно различаются по регионам. [118]
В Индии уровень хирургического лечения катаракты вырос с чуть более 700 операций на миллион человек в год в 1981 году до 6000 на миллион в год в 2011 году, таким образом приблизившись к предполагаемой потребности в 8000–8700 операций на миллион в год, необходимой для устранения слепоты из-за катаракты в стране. Рост уровня был частично связан с такими факторами, как повышение эффективности за счет улучшения хирургических методов, применения амбулаторной хирургии, улучшения в дизайне операционных и эффективная командная работа с достаточным количеством персонала. [119]

Катаракта является основной причиной слепоты в Африке и поражает примерно половину из предполагаемых семи миллионов слепых людей на континенте, число, которое, как ожидается, увеличится с ростом населения примерно на 600 000 человек в год. По состоянию на 2005 год предполагаемый уровень хирургии катаракты составлял около 500 операций на миллион человек в год. Был достигнут прогресс в сборе информации об эпидемиологии , распространении и влиянии катаракты на африканском континенте, но сохраняются значительные проблемы и барьеры, ограничивающие дальнейший доступ к надежным данным. [120]
Эти барьеры связаны с осведомленностью, принятием и стоимостью; некоторые исследования также сообщали о динамике сообщества и семьи как о факторах, препятствующих развитию. Большинство исследований, проведенных на местном уровне, сообщили, что уровень хирургического лечения катаракты был ниже у женщин. Более высокий охват хирургическим лечением катаракты, обнаруженный в некоторых местах в Южной Африке , Ливии и Кении, предполагает, что многие барьеры к хирургическому лечению можно преодолеть. [121]
По данным Международного агентства по профилактике слепоты , в некоторых странах Африки к югу от Сахары на миллион человек приходится около одного офтальмолога, в то время как Национальный центр биотехнологической информации заявил, что процент взрослых старше 50 лет в странах Западной Африки к югу от Сахары, у которых развилась слепота, вызванная катарактой, составляет около 6% — самый высокий показатель в мире. [122]
Математическая модель, использующая данные опроса из стран Африки к югу от Сахары, показала, что заболеваемость катарактой значительно различается по всему континенту, при этом требуемая частота хирургических операций для поддержания остроты зрения на уровне 6/18 (20/60) варьируется от примерно 1200 до примерно 4500 операций в год на миллион человек в зависимости от региона. Такие различия могут быть связаны с генетическими или культурными различиями, а также с продолжительностью жизни . [123]
.jpg/440px-SP_faz_multirão_de_catarata_para_operar_6_mil._(25839494537).jpg)
Четырехлетнее продольное исследование 19 стран Латинской Америки, опубликованное в 2010 году, показало, что большинство стран увеличили свои показатели хирургии за этот период, с ростом до 186%, но все еще не смогли обеспечить адекватное хирургическое покрытие. Исследование также показало значительную корреляцию между валовым национальным доходом на душу населения и показателем хирургии катаракты в участвующих странах. [124]
В исследовании, опубликованном в 2014 году, было обнаружено, что средневзвешенный региональный показатель хирургии увеличился на 70% с 2005 по 2012 год, увеличившись с 1562 до 2672 операций по удалению катаракты на миллион жителей. Средневзвешенное число офтальмологов на миллион жителей в регионе составило приблизительно 62. Охват хирургией катаракты широко варьировался в Латинской Америке, от 15% в Сальвадоре до 77% в Уругвае . Упомянутые препятствия включали стоимость операции и неосведомленность о доступном хирургическом лечении. Количество доступных офтальмологов оказалось достаточным, но количество тех, кто практиковал хирургию глаза, было неизвестно. [125]
Исследование 2009 года показало, что распространенность слепоты из-за катаракты у людей в возрасте 50 лет и старше варьировалась от 0,5% в Буэнос-Айресе до 2,3% в некоторых частях Гватемалы . Плохое зрение из-за катаракты варьировалось от 0,9% в Буэнос-Айресе до 10,7% в некоторых частях Перу . Охват хирургией катаракты варьировался от хорошего в некоторых частях Бразилии до плохого в Парагвае , Перу и Гватемале. Визуальный результат после операции по удалению катаракты был близок к соответствию рекомендациям ВОЗ в Буэнос-Айресе, где более 80% глаз после операции имели остроту зрения 6/18 (20/60) или лучше, но варьировался от 60% до 79% в большинстве других регионов и был менее 60% в Гватемале и Перу. [126]
По оценкам, в 2020 году было 43,3 миллиона слепых людей и 295 миллионов с умеренным и тяжелым нарушением зрения (MSVI), 55% из которых были женщинами. Стандартизированная по возрасту глобальная распространенность слепоты снизилась на 28,5% в период с 1990 по 2020 год, но стандартизированная по возрасту распространенность MSVI увеличилась на 2,5%. Катаракта оставалась ведущей причиной слепоты в мире в 2020 году. [113]
Катаракта ухудшает зрение и снижает качество жизни. Улучшение зрения помогает в повседневной деятельности, включая производительность труда и образование. Операция по удалению катаракты снижает риск падения и слабоумия. Она может предотвратить инвалидность и очень эффективна с точки зрения затрат, поэтому имеет большие социально-экономические преимущества, но спрос на нее велик, а стоимость остается большим финансовым бременем для систем общественного здравоохранения. [115]
Стоимость операции по удалению катаракты зависит от типа процедуры, от того, проводится ли она в частной или государственной больнице, от того, проводится ли она амбулаторно (дневной уход) или в стационаре, а также от экономического положения людей в регионе. Из-за высокой стоимости оборудования факоэмульсификация, как правило, дороже, чем ECCE и MSICS. [6]
Исследование 2021 года показало, что периоперационные процедуры до и после операции значительно различаются у разных хирургов и учреждений, что предполагает возможность больших ненужных расходов по всему миру. Стандартизированные передовые периоперационные процедуры могут повысить безопасность пациентов и потенциально сократить ненужные расходы и ненужные диагностические процедуры. [127]
Восстановление функционального зрения или улучшение зрения, возможное в большинстве случаев, имеет большое социальное и экономическое влияние; пациенты могут вернуться к оплачиваемой работе или продолжить свою прежнюю работу и не могут стать зависимыми от поддержки своей семьи или общества в целом. Исследования показывают устойчивое улучшение качества жизни, финансового положения, физического благополучия и психического здоровья. Операция по удалению катаракты является одним из наиболее экономически эффективных вмешательств в здравоохранение, поскольку ее экономические выгоды значительно превышают стоимость лечения. [128] [129]
В докладе о состоянии здравоохранения в мире за 1998 год подсчитано, что 19,34 миллиона человек были слепы на обе стороны из-за возрастной катаракты, и что катаракта была причиной 43% всех случаев слепоты. Ожидалось, что это число и доля возрастут из-за роста населения и увеличения продолжительности жизни, что примерно удвоит число людей старше 60 лет. Глобальный рост слепоты от катаракты оценивается как минимум в пять миллионов в год; для целей планирования используется цифра в 1000 новых случаев на миллион населения в год. Средние результаты хирургии катаракты улучшаются, и, следовательно, хирургия назначается на более ранней стадии прогрессирования катаракты, что увеличивает количество операбельных случаев. Чтобы сократить число пациентов, ожидающих операции, необходимо оперировать больше людей в год, чем только новых случаев. [130]
По состоянию на 1998 год частота операций в экономически развитых странах составляла около 4000–6000 на миллион населения в год, что было достаточно для удовлетворения спроса. Индия подняла частоту операций по удалению катаракты (CSR) до более чем 3000, но этого не считалось достаточным для сокращения отставания. В странах Латинской Америки и Азии со средним уровнем дохода CSR составляет от 500 до 2000 на миллион в год, тогда как в Китае, большинстве стран Африки и бедных странах Азии этот показатель составляет менее 500. В Индии и Юго-Восточной Азии частота, необходимая для того, чтобы не отставать от роста, составляет не менее 3000 на миллион населения в год; в Африке и других частях мира с меньшим процентом пожилых людей частота в 2000 может быть достаточной в краткосрочной перспективе. [130]
В дополнение к прямым расходам сопутствующие хирургические осложнения могут потребовать дальнейшего вмешательства. В странах с высоким уровнем дохода экологические расходы также, как правило, выше. Операция по факоэмульсификации в больнице Великобритании, по оценкам, обошлась в 20 раз дороже выбросов парниковых газов эквивалентной операции в индийской больнице. Некоторые из ненужных расходов могут быть связаны с нормативными требованиями, которые основаны на предполагаемой безопасности, а не на фактической безопасности. [115] [131]
_PHIL_4284_lores.jpg/440px-Cataracts_due_to_Congenital_Rubella_Syndrome_(CRS)_PHIL_4284_lores.jpg)
В целом, существует большая срочность в удалении плотных катаракт у очень маленьких детей из-за риска амблиопии . Для оптимального развития зрения у новорожденных и младенцев визуально значимая односторонняя врожденная катаракта должна быть обнаружена и удалена до того, как ребенку исполнится шесть недель, в то время как визуально значимые двусторонние врожденные катаракты должны быть удалены до 10 недель. [3] Врожденные катаракты, которые слишком малы, чтобы повлиять на зрение, не будут удаляться или лечиться, но могут наблюдаться офтальмологом на протяжении всей жизни пациента. Обычно пациент с небольшой врожденной катарактой, которая не портит зрение, будет поражен в более позднем возрасте, хотя это займет десятилетия. [132]
По состоянию на 2015 год [обновлять]стандартом лечения детской катаракты для детей старше двух лет является первичная имплантация задней интраокулярной линзы (ИОЛ). Первичная имплантация ИОЛ до возраста семи месяцев считается не имеющей преимуществ перед афакией. [133] Согласно исследованию 2015 года, первичная имплантация ИОЛ в возрастных группах от семи месяцев до двух лет должна рассматриваться для детей, которым требуется операция по удалению катаракты. [133] Исследования возможности регенерации детских хрусталиков из эпителиальных клеток хрусталика показали интересные результаты в небольшом исследовании, опубликованном в 2016 году. [134] [135]
У большинства пациентов двусторонняя катаракта; хотя операция на одном глазу может восстановить функциональное зрение, операция на втором глазу имеет много преимуществ, поэтому большинство пациентов переносят операцию на каждом глазу в разные дни. Операция на обоих глазах в один и тот же день в виде отдельных процедур известна как немедленная последовательная двусторонняя операция по удалению катаракты; это может уменьшить количество посещений больницы, тем самым снижая риск заражения при эпидемии . Немедленная последовательная двусторонняя операция по удалению катаракты также имеет значительную экономию средств и более быструю зрительную реабилитацию и нейроадаптацию. [Примечание 16] Другим показанием является значительная катаракта на обоих глазах у пациентов, для которых два раунда анестезии и операции были бы неподходящими. Риск одновременных двусторонних осложнений низок. [136] [137]
Хирургия катаракты у мелких животных, таких как собаки и кошки, является обычной офтальмологической процедурой с показателем успешности около 90% и обычно лучше подходит для глаз с относительно недавним развитием катаракты. Наличие других глазных проблем может снизить показатель успешности. Процедуры аналогичны тем, что применяются у людей. Вероятно, будет использоваться общая анестезия, [138] но для хирургии катаракты у собак также использовались инъекция в субтеноновое пространство и протокол нейромышечной блокады низкой дозы . [139]