Рак поджелудочной железы возникает, когда клетки поджелудочной железы , железистого органа позади желудка , начинают бесконтрольно размножаться и образовывать массу . Эти раковые клетки обладают способностью проникать в другие части тела. [9] Известно несколько типов рака поджелудочной железы. [10]
Наиболее распространенная — аденокарцинома поджелудочной железы , на нее приходится около 90% случаев [11] , и термин «рак поджелудочной железы» иногда используется для обозначения только этого типа. [10] Эти аденокарциномы начинаются в той части поджелудочной железы, которая вырабатывает пищеварительные ферменты . [10] Несколько других типов рака, которые в совокупности представляют большинство неаденокарцином, также могут возникать из этих клеток. [10]
Около 1–2% случаев рака поджелудочной железы являются нейроэндокринными опухолями , которые возникают из гормон-продуцирующих клеток поджелудочной железы. [10] Они, как правило, менее агрессивны, чем аденокарцинома поджелудочной железы. [10]
Признаки и симптомы наиболее распространенной формы рака поджелудочной железы могут включать желтую кожу , боли в животе или спине , необъяснимую потерю веса , светлый стул , темную мочу и потерю аппетита . [1] Обычно на ранних стадиях заболевания симптомы не проявляются, а симптомы, которые являются достаточно специфичными , чтобы предположить рак поджелудочной железы, обычно не развиваются, пока болезнь не достигнет поздней стадии. [1] [2] К моменту постановки диагноза рак поджелудочной железы часто распространяется на другие части тела. [10] [12]
Рак поджелудочной железы редко возникает до 40 лет, и более половины случаев аденокарциномы поджелудочной железы возникают у людей старше 70 лет. [2] Факторы риска рака поджелудочной железы включают курение табака , ожирение , диабет и некоторые редкие генетические заболевания. [2] Около 25% случаев связаны с курением, [3] а 5–10% связаны с унаследованными генами . [2]
Рак поджелудочной железы обычно диагностируется с помощью комбинации методов медицинской визуализации, таких как ультразвук или компьютерная томография , анализов крови и исследования образцов тканей ( биопсия ). [3] [4] Заболевание делится на стадии : от ранней (стадия I) до поздней (стадия IV). [12] Скрининг населения в целом оказался неэффективным. [13]
Риск развития рака поджелудочной железы ниже среди некурящих и людей, которые поддерживают здоровый вес и ограничивают потребление красного или обработанного мяса ; [5] риск выше у мужчин, курильщиков и людей с диабетом. [14] Существуют некоторые доказательства, которые связывают высокие уровни потребления красного мяса с повышенным риском рака поджелудочной железы. [15] [16] [17] Риск развития заболевания у курильщиков сразу же снижается после отказа от курения и почти возвращается к показателю остальной части населения через 20 лет. [10] Рак поджелудочной железы можно лечить с помощью хирургического вмешательства, радиотерапии , химиотерапии , паллиативной помощи или их комбинации. [1] Варианты лечения частично основаны на стадии рака. [1] Хирургическое вмешательство является единственным методом лечения, который может вылечить аденокарциному поджелудочной железы, [12] и может также проводиться для улучшения качества жизни без возможности излечения. [1] [12] Иногда необходимы обезболивание и лекарства для улучшения пищеварения. [12] Ранняя паллиативная помощь рекомендуется даже тем, кто получает лечение, направленное на излечение. [18]
Рак поджелудочной железы является одной из самых смертельных форм рака в мире, с одним из самых низких показателей выживаемости. В 2015 году рак поджелудочной железы всех типов привел к 411 600 смертям во всем мире. [8] Рак поджелудочной железы является пятой по частоте причиной смерти от рака в Соединенном Королевстве, [19] и третьей по частоте в Соединенных Штатах. [20] Заболевание чаще всего встречается в развитых странах, где возникло около 70% новых случаев в 2012 году. [10] Аденокарцинома поджелудочной железы, как правило, имеет очень плохой прогноз; после постановки диагноза 25% людей живут один год, а 12% — пять лет. [6] [10] Для рака, диагностированного на ранней стадии, пятилетняя выживаемость возрастает примерно до 20%. [21] Нейроэндокринные раковые заболевания имеют лучшие результаты; через пять лет после постановки диагноза 65% диагностированных больных живут, хотя выживаемость значительно варьируется в зависимости от типа опухоли. [10]


Многочисленные типы рака поджелудочной железы можно разделить на две общие группы. Подавляющее большинство случаев (около 95%) возникает в той части поджелудочной железы, которая вырабатывает пищеварительные ферменты , известной как экзокринный компонент . Описано несколько подтипов экзокринного рака поджелудочной железы, но их диагностика и лечение имеют много общего.
Небольшое меньшинство раковых заболеваний, которые возникают в гормон -продуцирующей ( эндокринной ) ткани поджелудочной железы, имеют различные клинические характеристики и называются нейроэндокринными опухолями поджелудочной железы , иногда сокращенно «PanNETs». Обе группы встречаются в основном (но не исключительно) у людей старше 40 лет и немного чаще встречаются у мужчин, но некоторые редкие подтипы в основном встречаются у женщин или детей. [23] [24]
В экзокринной группе преобладает аденокарцинома поджелудочной железы (вариации этого названия могут добавлять «инвазивный» и «протоковой»), которая является наиболее распространенным типом, представляя около 85% всех видов рака поджелудочной железы. [2] Почти все они начинаются в протоках поджелудочной железы, как протоковая аденокарцинома поджелудочной железы (PDAC). [25] Это несмотря на тот факт, что ткань, из которой она возникает — эпителий протоков поджелудочной железы — представляет менее 10% объема поджелудочной железы по объему клеток, поскольку он составляет только протоки (обширная, но капилляроподобная система протоков, разветвляющаяся) внутри поджелудочной железы. [26] Этот рак возникает в протоках, которые переносят секреции (такие как ферменты и бикарбонат ) из поджелудочной железы. Около 60–70% аденокарцином возникают в головке поджелудочной железы . [2]
Следующий по распространенности тип, ацинарно-клеточная карцинома поджелудочной железы , возникает в скоплениях клеток , которые вырабатывают эти ферменты, и составляет 5% экзокринных раков поджелудочной железы. [27] Как и «функционирующие» эндокринные раки, описанные ниже, ацинарно-клеточная карцинома может вызывать избыточную выработку определенных молекул, в данном случае пищеварительных ферментов, что может вызывать такие симптомы, как кожная сыпь и боль в суставах.
Цистаденокарциномы составляют 1% случаев рака поджелудочной железы, и они имеют лучший прогноз, чем другие экзокринные типы. [27]
Панкреатобластома — редкая форма, в основном встречающаяся в детстве, с относительно хорошим прогнозом. Другие экзокринные раки включают аденосквамозную карциному , перстневидноклеточную карциному , гепатоидную карциному , коллоидную карциному, недифференцированную карциному и недифференцированную карциному с остеокластоподобными гигантскими клетками . Солидная псевдопапиллярная опухоль — редкое новообразование низкой степени злокачественности, которое в основном поражает молодых женщин и, как правило , имеет очень хороший прогноз. [2] [28]
Панкреатические муцинозные кистозные новообразования представляют собой широкую группу опухолей поджелудочной железы, которые имеют различный злокачественный потенциал. Они обнаруживаются все чаще, поскольку КТ-сканирование становится все более мощным и распространенным, и продолжаются дискуссии о том, как лучше всего их оценивать и лечить, учитывая, что многие из них являются доброкачественными. [29]
Небольшое меньшинство опухолей, которые возникают в других местах поджелудочной железы, в основном представляют собой нейроэндокринные опухоли поджелудочной железы (ПанНЭО). [30] Нейроэндокринные опухоли (НЭО) представляют собой разнообразную группу доброкачественных или злокачественных опухолей, которые возникают из нейроэндокринных клеток организма , которые отвечают за интеграцию нервной и эндокринной систем. НЭО могут начинаться в большинстве органов тела, включая поджелудочную железу, где различные злокачественные типы считаются редкими . ПанНЭО подразделяются на «функционирующие» и «нефункционирующие» типы в зависимости от степени, в которой они вырабатывают гормоны. Функционирующие типы секретируют гормоны, такие как инсулин , гастрин и глюкагон , в кровоток, часто в больших количествах, что вызывает серьезные симптомы, такие как низкий уровень сахара в крови , но также способствует относительно раннему обнаружению. Наиболее распространенными функционирующими ПанНЭО являются инсулиномы и гастриномы , названные в честь гормонов, которые они секретируют. Нефункционирующие типы не секретируют гормоны в количестве, достаточном для возникновения явных клинических симптомов, поэтому нефункционирующие PanNET часто диагностируются только после того, как рак распространился на другие части тела. [31]
Как и в случае с другими нейроэндокринными опухолями, история терминологии и классификации PanNET сложна. [30] PanNET иногда называют «раком островковых клеток», [32] хотя теперь известно, что они на самом деле не возникают из островковых клеток, как считалось ранее. [31]

Поскольку рак поджелудочной железы обычно не вызывает распознаваемых симптомов на ранних стадиях, болезнь обычно не диагностируется, пока она не распространится за пределы самой поджелудочной железы. [4] Это одна из основных причин в целом низких показателей выживаемости. Исключением являются функционирующие PanNET, где избыточное производство различных активных гормонов может вызывать симптомы (которые зависят от типа гормона). [33]
К распространенным симптомам аденокарциномы поджелудочной железы относятся:
Другие распространенные проявления заболевания включают слабость и быструю утомляемость, сухость во рту , проблемы со сном и пальпируемую массу живота . [35]

Распространение рака поджелудочной железы на другие органы ( метастазы ) также может вызывать симптомы. Обычно аденокарцинома поджелудочной железы сначала распространяется на близлежащие лимфатические узлы , а затем на печень или брюшную полость , толстый кишечник или легкие. [3] В редких случаях она распространяется на кости или мозг. [37]
Рак поджелудочной железы также может быть вторичным раком , который распространился из других частей тела. Это редкость, встречается только в 2% случаев рака поджелудочной железы. Рак почки является наиболее распространенным раком, который распространяется на поджелудочную железу, за ним следует колоректальный рак , а затем рак кожи , груди и легких . В таких случаях может быть проведена операция на поджелудочной железе, будь то в надежде на излечение или для облегчения симптомов. [38]
Факторы риска развития аденокарциномы поджелудочной железы включают: [2] [10] [12] [39] [40] [ чрезмерное цитирование ]
Чрезмерное употребление алкоголя является основной причиной хронического панкреатита , который в свою очередь предрасполагает к раку поджелудочной железы, но значительные исследования не смогли четко установить, что потребление алкоголя является прямым фактором риска рака поджелудочной железы. В целом, связь последовательно слаба, и большинство исследований не обнаружили никакой связи, при этом курение является сильным искажающим фактором. Доказательства более весомы для связи с алкоголем, по крайней мере шестью напитками в день. [3] [48]
_Case_01.jpg/440px-Pancreas_adenocarcinoma_(4)_Case_01.jpg)


Считается, что экзокринный рак возникает из нескольких типов предраковых поражений поджелудочной железы, но эти поражения не всегда прогрессируют в рак, и не все из них, обнаруженные как побочный продукт все более широкого использования КТ по другим причинам, лечатся. [3] Помимо серозных цистаденом поджелудочной железы , которые почти всегда являются доброкачественными, различают четыре типа предраковых поражений.
Первая — это интраэпителиальная неоплазия поджелудочной железы (PanIN). Эти поражения представляют собой микроскопические аномалии в поджелудочной железе и часто обнаруживаются при вскрытии людей с недиагностированным раком. Эти поражения могут прогрессировать от низкой до высокой степени , а затем до опухоли. Более 90% случаев на всех стадиях несут дефектный ген KRAS , в то время как на стадиях 2 и 3 все чаще обнаруживаются повреждения трех других генов — CDKN2A ( p16 ), p53 и SMAD4 . [2]
Второй тип — внутрипротоковая папиллярная муцинозная неоплазия (IPMN). Это макроскопические поражения, которые встречаются примерно у 2% всех взрослых. К 70 годам этот показатель возрастает примерно до 10%. У этих поражений примерно 25% риск развития инвазивного рака. Они могут иметь мутации гена KRAS (40–65% случаев) и в субъединице GNAS Gs альфа и RNF43, влияющие на сигнальный путь Wnt . [2] Даже при хирургическом удалении остается значительно повышенный риск развития рака поджелудочной железы в дальнейшем. [3]
Третий тип, панкреатическая муцинозная кистозная опухоль (МКН), в основном встречается у женщин и может оставаться доброкачественной или прогрессировать в рак. [50] Если эти опухоли становятся большими, вызывают симптомы или имеют подозрительные признаки, их обычно можно успешно удалить хирургическим путем. [3]
Четвертый тип рака, который возникает в поджелудочной железе, — это внутрипротоковая тубулопапиллярная опухоль. Этот тип был признан ВОЗ в 2010 году и составляет около 1–3% всех опухолей поджелудочной железы. Средний возраст при постановке диагноза составляет 61 год (диапазон 35–78 лет). Около 50% этих поражений становятся инвазивными. Диагноз зависит от гистологии, так как эти поражения очень трудно отличить от других поражений ни по клиническим, ни по рентгенологическим признакам. [51]
Генетические события, обнаруженные в протоковой аденокарциноме, были хорошо охарактеризованы, и для распространенных типов опухолей было проведено полное секвенирование экзома . Было обнаружено, что в большинстве аденокарцином мутируют четыре гена: KRAS (в 95% случаев), CDKN2A (также в 95%), TP53 (75%) и SMAD4 (55%). Последний из них особенно связан с плохим прогнозом. [3] Мутации/ делеции SWI/SNF встречаются примерно в 10–15% аденокарцином. [2] Также были исследованы генетические изменения в нескольких других типах рака поджелудочной железы и предраковых поражениях. [3] Транскриптомный анализ и секвенирование мРНК для распространенных форм рака поджелудочной железы показали, что 75% человеческих генов экспрессируются в опухолях, при этом около 200 генов более специфично экспрессируются в раке поджелудочной железы по сравнению с другими типами опухолей. [52] [53]
Известно, что клетки рака протоковой аденокарциномы поджелудочной железы секретируют иммуносупрессивные цитокины, создавая микросреду опухоли , которая подавляет иммунное обнаружение и блокирует противораковый иммунитет. Фибробласты , ассоциированные с раком, секретируют фиброзную ткань ( десмоплазию ), состоящую из матриксных металлопротеиназ и гиалуронана , которая блокирует Т-клетки CD8+ хозяина от достижения опухоли. Макрофаги , нейтрофилы и регуляторные Т-клетки, ассоциированные с опухолью, секретируют цитокины и работают над созданием микросреды опухоли, которая способствует росту рака. [54]
Гены, часто мутирующие в нейроэндокринных опухолях поджелудочной железы (PanNET), отличаются от генов при экзокринном раке поджелудочной железы. [55] Например, мутация KRAS обычно отсутствует. Вместо этого наследственные мутации гена MEN1 создают риск синдрома MEN1 , при котором первичные опухоли возникают в двух или более эндокринных железах . Примерно у 40–70% людей, родившихся с мутацией MEN1, в конечном итоге развивается PanNet. [56] Другие гены, которые часто мутируют, включают DAXX , mTOR и ATRX . [31]
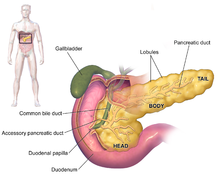


Симптомы аденокарциномы поджелудочной железы обычно не проявляются на ранних стадиях заболевания и не являются индивидуальными отличительными признаками заболевания. [3] [12] [34] Симптомы при диагностике различаются в зависимости от расположения опухоли в поджелудочной железе, которую анатомы делят (слева направо на большинстве диаграмм) на толстую головку, шейку и сужающееся тело, заканчивающееся хвостом.
Независимо от локализации опухоли, наиболее распространенным симптомом является необъяснимая потеря веса, которая может быть значительной. Значительное меньшинство (от 35% до 47%) людей с диагнозом этого заболевания испытывают тошноту, рвоту или чувство слабости. Опухоли в головке поджелудочной железы обычно также вызывают желтуху, боль, потерю аппетита , темную мочу и светлый стул. Опухоли в теле и хвосте обычно также вызывают боль. [34]
Иногда у людей наблюдается недавнее начало атипичного диабета 2 типа, который трудно контролировать, история недавнего, но необъяснимого воспаления кровеносных сосудов, вызванного тромбами ( тромбофлебит ), известного как симптом Труссо , или предыдущий приступ панкреатита . [34] Врач может заподозрить рак поджелудочной железы, если начало диабета у человека старше 50 лет сопровождается типичными симптомами, такими как необъяснимая потеря веса, постоянная боль в животе или спине, расстройство желудка, рвота или жирный кал. [12] Желтуха, сопровождающаяся безболезненным опухшим желчным пузырем (известная как симптом Курвуазье ), также может вызвать подозрение и помочь отличить рак поджелудочной железы от желчных камней . [57]
Медицинские методы визуализации, такие как компьютерная томография (КТ) и эндоскопическое ультразвуковое исследование (ЭУЗИ), используются как для подтверждения диагноза, так и для принятия решения о том, можно ли удалить опухоль хирургическим путем (ее « резектабельность »). [12] При контрастной КТ рак поджелудочной железы обычно показывает постепенное увеличение поглощения рентгеноконтрастного вещества, а не быстрое вымывание, как это наблюдается в нормальной поджелудочной железе, или замедленное вымывание, как это наблюдается при хроническом панкреатите. [58] Также могут использоваться магнитно-резонансная томография и позитронно-эмиссионная томография , [2] а в некоторых случаях может быть полезна магнитно-резонансная холангиопанкреатография . [34] Абдоминальное УЗИ менее чувствительно и пропустит небольшие опухоли, но может выявить рак, распространившийся на печень, и накопление жидкости в брюшной полости ( асцит ). [12] Его можно использовать для быстрого и дешевого первого обследования перед другими методами. [59]
.jpg/440px-Adenocarcinoma_of_Pancreas,_FNA_(5558060087).jpg)
Биопсия с помощью тонкоигольной аспирационной биопсии , часто под контролем эндоскопического ультразвука, может использоваться в случаях, когда есть неопределенность в диагнозе, но для продолжения хирургического удаления опухоли гистологический диагноз обычно не требуется. [12]
Тесты на функцию печени могут показать комбинацию результатов, указывающих на обструкцию желчных протоков (повышенный уровень конъюгированного билирубина , γ-глутамилтранспептидазы и щелочной фосфатазы ). CA19-9 (углеводный антиген 19.9) — это опухолевый маркер , который часто повышается при раке поджелудочной железы. Однако он не обладает чувствительностью и специфичностью , не в последнюю очередь потому, что у 5% людей отсутствует антиген Льюиса (a) и он не может вырабатывать CA19-9. Он имеет чувствительность 80% и специфичность 73% при обнаружении аденокарциномы поджелудочной железы и используется для отслеживания известных случаев, а не для диагностики. [2] [12]
Всем больным раком поджелудочной железы необходимо генетическое тестирование, поскольку онкогенные мутации высокого риска могут предоставить прогностическую информацию, а некоторые мутации с признаками высокого риска требуют, чтобы родственники первой степени родства также прошли генетическое тестирование. [54]
Наиболее распространенная форма рака поджелудочной железы (аденокарцинома) обычно характеризуется умеренно или слабо дифференцированными железистыми структурами при микроскопическом исследовании. Обычно наблюдается значительная десмоплазия или образование плотной фиброзной стромы или структурной ткани, состоящей из ряда типов клеток (включая миофибробласты , макрофаги , лимфоциты и тучные клетки ) и отложенного материала (например, коллагена I типа и гиалуроновой кислоты ). Это создает микросреду опухоли , в которой не хватает кровеносных сосудов (гиповаскулярная) и, следовательно, кислорода ( гипоксия опухоли ). [2] Считается, что это препятствует достижению опухоли многими химиотерапевтическими препаратами, что является одним из факторов, делающих рак особенно трудным для лечения. [2] [3]
Рак поджелудочной железы обычно стадируется после КТ . [34] Наиболее широко используемая система стадирования рака поджелудочной железы — это система, разработанная Американским объединенным комитетом по борьбе с раком (AJCC) совместно с Международным союзом по борьбе с раком (UICC). Система стадирования AJCC-UICC определяет четыре основные общие стадии, от ранней до запущенной болезни, на основе классификации TNM размера опухоли , распространения на лимфатические узлы и метастазов . [64]
Чтобы помочь определиться с лечением, опухоли также делятся на три более широкие категории в зависимости от того, представляется ли возможным хирургическое удаление: таким образом, опухоли оцениваются как «резектабельные», «погранично резектабельные» или «нерезектабельные». [65] Когда заболевание все еще находится на ранней стадии (стадии I и II по классификации AJCC-UICC), без распространения на крупные кровеносные сосуды или отдаленные органы, такие как печень или легкие, хирургическая резекция опухоли обычно может быть выполнена, если пациент готов перенести эту серьезную операцию и считается достаточно здоровым. [12]
Система стадирования AJCC-UICC позволяет различать опухоли III стадии, которые считаются «погранично резектабельными» (когда операция технически осуществима, поскольку чревный ствол и верхняя брыжеечная артерия все еще свободны), и те, которые являются «нерезектабельными» (из-за более локально распространенного заболевания); с точки зрения более подробной классификации TNM эти две группы соответствуют T3 и T4 соответственно. [3]

Местно распространенные аденокарциномы распространились на соседние органы, которые могут быть любыми из следующих (в примерном порядке убывания частоты): двенадцатиперстная кишка , желудок , поперечно-ободочная кишка , селезенка , надпочечник или почка . Очень часто они также распространяются на важные кровеносные или лимфатические сосуды и нервы, которые проходят близко к поджелудочной железе, что значительно затрудняет операцию. Типичными местами для метастатического распространения (стадия заболевания IV) являются печень, брюшная полость и легкие , все из которых встречаются в 50% или более случаев полностью запущенной формы. [66]
Классификация ВОЗ опухолей пищеварительной системы 2010 года классифицирует все нейроэндокринные опухоли поджелудочной железы (PanNET) на три категории в зависимости от степени их клеточной дифференциации (от «NET G1» до слабо дифференцированной «NET G3»). [24] Национальная комплексная онкологическая сеть США рекомендует использовать ту же систему стадирования AJCC-UICC, что и для аденокарциномы поджелудочной железы. [67] : 52 При использовании этой схемы результаты по стадиям для PanNET отличаются от результатов для экзокринных раков. [68] Другая система TNM для PanNET была предложена Европейским обществом нейроэндокринных опухолей. [24]
Помимо отказа от курения, Американское онкологическое общество рекомендует поддерживать здоровый вес и увеличивать потребление фруктов, овощей и цельного зерна , одновременно сокращая потребление красного и обработанного мяса , хотя нет никаких последовательных доказательств того, что это предотвратит или уменьшит рак поджелудочной железы. [69] Обзор исследований 2014 года пришел к выводу, что существуют доказательства того, что потребление цитрусовых и куркумина снижает риск рака поджелудочной железы, в то время как, возможно, существует полезный эффект от цельного зерна, фолиевой кислоты , селена и нежареной рыбы. [48]
В общей популяции скрининг больших групп не считается эффективным и может быть вредным по состоянию на 2019 год, [70] хотя оцениваются новые методы и скрининг узконаправленных групп. [71] [72] Тем не менее, регулярный скрининг с использованием эндоскопического ультразвука и МРТ/КТ рекомендуется для лиц с высоким риском наследственной генетики. [4] [59] [72] [73]
Метаанализ 2019 года показал, что использование аспирина может быть отрицательно связано с риском возникновения рака поджелудочной железы, но не обнаружил существенной связи со смертностью от рака поджелудочной железы. [74]
Ключевая оценка, которая делается после постановки диагноза, заключается в том, возможно ли хирургическое удаление опухоли (см. Стадирование), поскольку это единственное лекарство от этого вида рака. Возможность хирургической резекции зависит от того, насколько распространился рак. Точное расположение опухоли также является важным фактором, и КТ может показать, как она соотносится с основными кровеносными сосудами, проходящими близко к поджелудочной железе. Общее состояние здоровья человека также должно быть оценено, хотя возраст сам по себе не является препятствием для операции. [3]
Химиотерапия и, в меньшей степени, радиотерапия, вероятно, будут предложены большинству людей, независимо от того, возможна ли операция. Специалисты советуют, что лечение рака поджелудочной железы должно находиться в руках многопрофильной команды, включающей специалистов в нескольких аспектах онкологии , и, следовательно, лучше всего проводится в крупных центрах. [2] [3]

Хирургическое вмешательство с целью излечения возможно только в одной пятой (20%) новых случаев. [12] Хотя КТ помогает, на практике может быть трудно определить, можно ли полностью удалить опухоль (ее «резектабельность»), и только во время операции может стать очевидным, что невозможно успешно удалить опухоль, не повредив другие жизненно важные ткани. Возможность хирургической резекции зависит от различных факторов, включая точную степень локального анатомического соседства с венозными или артериальными кровеносными сосудами или их вовлечения [2] , а также хирургического опыта и тщательного рассмотрения прогнозируемого послеоперационного восстановления. [75] [76] Возраст человека сам по себе не является причиной отказа от операции, но его общее состояние работоспособности должно быть достаточным для серьезной операции. [12]
Одной из конкретных особенностей, которая оценивается, является обнадеживающее наличие или обескураживающее отсутствие четкого слоя или плоскости жира, создающего барьер между опухолью и сосудами. [3] Традиционно оценка проводится по близости опухоли к крупным венозным или артериальным сосудам с точки зрения «прилегания» (определяется как опухоль, касающаяся не более половины окружности кровеносного сосуда без какого-либо жира, разделяющего ее), «инкапсуляции» (когда опухоль охватывает большую часть окружности сосуда) или полного вовлечения сосудов. [77] : 22 Резекция, которая включает инкапсулированные участки кровеносных сосудов, может быть возможна в некоторых случаях, [78] [79] особенно если возможна предварительная неоадъювантная терапия , [80] [81] [82] с использованием химиотерапии [76] [77] : 36 [83] и/или радиотерапии. [77] : 29–30
Даже когда операция, по-видимому, прошла успешно, раковые клетки часто обнаруживаются по краям (« границам ») удаленной ткани, когда патолог исследует их под микроскопом (это всегда будет сделано), указывая на то, что рак не был полностью удален. [2] Более того, раковые стволовые клетки обычно не видны под микроскопом, и если они присутствуют, они могут продолжать развиваться и распространяться. [84] [85] Поэтому может быть проведена диагностическая лапароскопия (небольшая хирургическая процедура под контролем камеры), чтобы получить более четкое представление о результатах полной операции. [86]

Для рака, затрагивающего головку поджелудочной железы, процедура Уиппла является наиболее часто предпринимаемым методом радикального хирургического лечения. Это крупная операция, которая включает удаление головки поджелудочной железы и изгиба двенадцатиперстной кишки вместе («панкреатодуоденэктомия»), создание обходного пути для пищи из желудка в тощую кишку («гастроеюностомия») и присоединение петли тощей кишки к пузырному протоку для отвода желчи («холецистоеюностомия»). Ее можно выполнять только в том случае, если человек, скорее всего, переживет серьезную операцию, и если рак локализован без проникновения в местные структуры или метастазирования. Поэтому ее можно выполнять только в меньшинстве случаев. Рак хвоста поджелудочной железы можно резецировать с помощью процедуры, известной как дистальная панкреатэктомия , которая часто также влечет за собой удаление селезенки . [2] [3] В настоящее время это часто можно сделать с помощью минимально инвазивной хирургии . [2] [3]
Хотя лечебная хирургия больше не влечет за собой очень высокие показатели смертности, которые наблюдались до 1980-х годов, большой процент людей (около 30–45%) по-прежнему приходится лечить от послеоперационной болезни, которая не вызвана самим раком. Наиболее распространенным осложнением операции является затруднение опорожнения желудка. [3] Некоторые более ограниченные хирургические процедуры также могут использоваться для облегчения симптомов (см. Паллиативная помощь): например, если рак проникает или сдавливает двенадцатиперстную кишку или толстую кишку . В таких случаях шунтирование может преодолеть обструкцию и улучшить качество жизни, но не предназначено для лечения. [12]
После операции может быть предложена адъювантная химиотерапия с гемцитабином или 5-FU , если человек достаточно здоров , после периода восстановления в один-два месяца. [4] [59] У людей, которым не подходит лечебная операция, химиотерапия может использоваться для продления жизни или улучшения ее качества . [3] Перед операцией может использоваться неоадъювантная химиотерапия или химиолучевая терапия в случаях, которые считаются «погранично резектабельными» (см. Стадирование), чтобы уменьшить рак до уровня, при котором операция может быть полезной. В других случаях неоадъювантная терапия остается спорной, поскольку она задерживает операцию. [3] [4] [87]
Гемцитабин был одобрен Управлением по контролю за продуктами и лекарствами США (FDA) в 1997 году после того, как клиническое исследование показало улучшение качества жизни и пятинедельное улучшение средней продолжительности выживания у людей с запущенным раком поджелудочной железы. [88] Это был первый химиотерапевтический препарат, одобренный FDA в первую очередь для конечной точки клинического испытания, не связанной с выживанием. [89] Химиотерапия с использованием только гемцитабина была стандартом в течение примерно десятилетия, поскольку ряд испытаний, в которых его тестировали в сочетании с другими препаратами, не смогли продемонстрировать значительно лучших результатов. Однако было обнаружено, что сочетание гемцитабина с эрлотинибом скромно увеличивает выживаемость, и эрлотиниб был лицензирован FDA для использования при раке поджелудочной железы в 2005 году. [90]
Режим химиотерапии FOLFIRINOX с использованием четырех препаратов оказался более эффективным, чем гемцитабин, но со значительными побочными эффектами, и поэтому подходит только для людей с хорошим статусом работоспособности. Это также относится к связанному с белком паклитакселу (nab-паклитаксел), который был лицензирован FDA в 2013 году для использования с гемцитабином при раке поджелудочной железы. [91] К концу 2013 года и FOLFIRINOX, и nab-паклитаксел с гемцитабином считались хорошим выбором для тех, кто мог переносить побочные эффекты, а гемцитабин оставался эффективным вариантом для тех, кто не мог. Ожидается прямое сравнительное исследование двух новых вариантов, и продолжаются исследования, изучающие другие варианты. Однако изменения последних нескольких лет увеличили время выживания только на несколько месяцев. [88] Клинические испытания часто проводятся для новых адъювантных методов лечения. [4]
Роль радиотерапии как вспомогательного (адъювантного) лечения после потенциально излечивающей операции была спорной с 1980-х годов. [3] В начале 2000-х годов Европейская исследовательская группа по исследованию рака поджелудочной железы ( ESPAC ) показала прогностическое превосходство адъювантной химиотерапии над химиолучевой терапией. [92] [93] [4] Европейское общество медицинской онкологии рекомендует использовать адъювантную радиотерапию только для людей, включенных в клинические испытания. [59] Однако среди врачей в США сохраняется тенденция быть более готовыми к использованию адъювантной радиотерапии, чем в Европе. Во многих клинических испытаниях с 1980-х годов тестировались различные комбинации методов лечения, но окончательно решить этот вопрос не удалось. [3] [4]
Радиотерапия может быть частью лечения, чтобы попытаться уменьшить опухоль до резектабельного состояния, но ее использование на неоперабельных опухолях остается спорным, поскольку существуют противоречивые результаты клинических испытаний. Предварительные результаты одного испытания, представленные в 2013 году, «заметно снизили энтузиазм» по поводу ее использования на локально распространенных опухолях. [2]
Лечение PanNET, включая менее распространенные злокачественные типы, может включать ряд подходов. [67] [94] [95] [96] Некоторые небольшие опухоли размером менее 1 см, которые обнаруживаются случайно, например, при КТ, выполненном для других целей, могут сопровождаться бдительным ожиданием . [67] Это зависит от оцененного риска хирургического вмешательства, на который влияет место опухоли и наличие других медицинских проблем . [67] Опухоли только в поджелудочной железе (локализованные опухоли) или с ограниченными метастазами, например, в печени, могут быть удалены хирургическим путем. Тип операции зависит от местоположения опухоли и степени ее распространения на лимфатические узлы. [24]
Для локализованных опухолей хирургическая процедура может быть гораздо менее обширной, чем типы хирургии, используемые для лечения аденокарциномы поджелудочной железы, описанные выше, но в остальном хирургические процедуры аналогичны таковым для экзокринных опухолей. Диапазон возможных результатов сильно различается; некоторые типы имеют очень высокий уровень выживаемости после операции, в то время как другие имеют плохой прогноз. Поскольку все эти группы редки, руководства подчеркивают, что лечение должно проводиться в специализированном центре. [24] [31] Использование трансплантации печени может быть рассмотрено в некоторых случаях метастазов в печени. [97]
Для функционирующих опухолей класс препаратов- аналогов соматостатина , таких как октреотид , может снизить избыточную выработку гормонов. [24] Ланреотид может замедлить рост опухоли. [98] Если опухоль не поддается хирургическому удалению и вызывает симптомы, таргетная терапия с эверолимусом или сунитинибом может уменьшить симптомы и замедлить прогрессирование заболевания. [31] [99] [100] Стандартная цитотоксическая химиотерапия, как правило, не очень эффективна для PanNET, но может использоваться, когда другие лекарственные методы лечения не могут предотвратить прогрессирование заболевания, [31] или при плохо дифференцированных раковых заболеваниях PanNET. [101]
Лучевая терапия иногда используется, если есть боль из-за анатомического расширения, такого как метастазы в кости. Некоторые PanNET поглощают определенные пептиды или гормоны, и эти PanNET могут реагировать на терапию ядерной медицины с радиомечеными пептидами или гормонами, такими как иобенгуан (йод-131-MIBG). [102] [103] [104] [105] Радиочастотная абляция (РЧА), криоабляция и эмболизация печеночной артерии также могут использоваться. [106] [107]
Паллиативная помощь — это медицинская помощь, которая фокусируется на лечении симптомов серьезных заболеваний, таких как рак, и улучшении качества жизни. [108] Поскольку аденокарцинома поджелудочной железы обычно диагностируется после того, как она перешла в позднюю стадию, паллиативная помощь как лечение симптомов часто является единственным возможным лечением. [109]
Паллиативная помощь фокусируется не на лечении основного рака, а на лечении симптомов, таких как боль или тошнота, и может помочь в принятии решений, в том числе, когда и будет ли полезен уход в хосписе . [110] Боль можно контролировать с помощью лекарств, таких как опиоиды , или с помощью процедурного вмешательства, путем блокады нерва на чревном сплетении (CPB). Это изменяет или, в зависимости от используемой техники, разрушает нервы, которые передают боль из живота. CPB является безопасным и эффективным способом уменьшения боли, что обычно снижает необходимость использования опиоидных обезболивающих, которые имеют значительные отрицательные побочные эффекты. [3] [111]
Другие симптомы или осложнения, которые можно лечить с помощью паллиативной хирургии, — это обструкция кишечника или желчных протоков опухолью . В последнем случае, который встречается более чем в половине случаев, с помощью эндоскопа может быть вставлена небольшая металлическая трубка, называемая стентом , чтобы поддерживать дренаж протоков. [34] Паллиативная помощь также может помочь в лечении депрессии, которая часто сопровождает диагностику рака поджелудочной железы. [3]
Как хирургическое вмешательство, так и запущенные неоперабельные опухоли часто приводят к расстройствам пищеварительной системы из-за недостатка экзокринных продуктов поджелудочной железы (экзокринная недостаточность). Их можно лечить, принимая панкреатин , который содержит вырабатываемые панкреатические ферменты и лучше всего принимать во время еды. [12] Трудность опорожнения желудка (задержка опорожнения желудка) является распространенным явлением и может стать серьезной проблемой, требующей госпитализации. Лечение может включать различные подходы, включая дренирование желудка с помощью назогастральной аспирации и препараты, называемые ингибиторами протонной помпы или антагонистами H2 , которые оба снижают выработку желудочной кислоты . [12] Такие лекарства, как метоклопрамид, также могут использоваться для очистки содержимого желудка.
Панкреатическая аденокарцинома и другие менее распространенные экзокринные виды рака имеют очень плохой прогноз , поскольку они обычно диагностируются на поздней стадии, когда рак уже локально распространился или распространился на другие части тела. [2] Результаты гораздо лучше для PanNET: многие из них доброкачественные и полностью лишены клинических симптомов, и даже в тех случаях, которые не поддаются хирургическому лечению, средний показатель пятилетней выживаемости составляет 16% [65] , хотя прогноз значительно варьируется в зависимости от типа. [33]
Для местно-распространенных и метастатических аденокарцином поджелудочной железы, которые в совокупности составляют более 80% случаев, многочисленные испытания, сравнивающие режимы химиотерапии, показали увеличение времени выживаемости, но не более чем на один год. [2] [88] Общая пятилетняя выживаемость при раке поджелудочной железы в США улучшилась с 2% в случаях, диагностированных в 1975–1977 годах, и 4% в случаях, диагностированных в 1987–1989 годах, до 6% в 2003–2009 годах. [112] В менее чем 20% случаев аденокарциномы поджелудочной железы с диагнозом локализованного и небольшого ракового образования (менее 2 см на стадии T1), около 20% американцев доживают до пяти лет. [21]
Около 1500 генов связаны с результатами при аденокарциноме поджелудочной железы. Они включают как неблагоприятные гены, где высокая экспрессия связана с плохим результатом, например C-Met и MUC-1 , так и благоприятные гены, где высокая экспрессия связана с лучшей выживаемостью, например фактор транскрипции PELP1 . [52] [53]

В 2015 году рак поджелудочной железы всех типов привел к 411 600 смертям во всем мире. [8] В 2014 году, по оценкам, у 46 000 человек в США будет диагностирован рак поджелудочной железы, и 40 000 человек умрут от него. [2] Хотя на него приходится всего 2,5% новых случаев, рак поджелудочной железы является причиной 6% смертей от рака каждый год. [113] Это седьмая по величине причина смерти от рака во всем мире. [10] Рак поджелудочной железы является пятой по частоте причиной смерти от рака в Соединенном Королевстве, [19] и третьей по частоте в Соединенных Штатах. [20]
В глобальном масштабе рак поджелудочной железы является 11-м по частоте раком у женщин и 12-м по частоте у мужчин. [ 10] Большинство зарегистрированных случаев приходится на развитые страны . [10] У жителей США средний риск развития этого заболевания в течение жизни составляет около 1 из 67 (или 1,5%), [114] немного выше, чем в Великобритании. [115] Заболевание чаще встречается у мужчин, чем у женщин, [2] [10] хотя разница в показателях сократилась за последние десятилетия, вероятно, отражая более ранний рост курения среди женщин. В США риск для афроамериканцев более чем на 50% выше, чем для белых , но показатели в Африке и Восточной Азии намного ниже, чем в Северной Америке или Европе. В США, Центральной и Восточной Европе, Аргентине и Уругвае показатели высокие. [10]
Ежегодная заболеваемость клинически распознанными нейроэндокринными опухолями поджелудочной железы (PanNET) низкая (около 5 на миллион человеко-лет) и преобладает среди нефункционирующих типов. [28] Считается , что от 45% до 90% PanNET относятся к нефункционирующим типам. [24] [31] Исследования аутопсий довольно часто выявляют небольшие PanNET, что позволяет предположить, что распространенность опухолей, которые остаются инертными и бессимптомными, может быть относительно высокой. [31] В целом считается, что PanNET составляют около 1–2% всех опухолей поджелудочной железы. [28] Определение и классификация PanNET со временем изменились, что повлияло на то, что известно об их эпидемиологии и клинической значимости. [55]
Самое раннее признание рака поджелудочной железы приписывается итальянскому ученому 18-го века Джованни Баттиста Морганьи , историческому отцу современной анатомической патологии , который утверждал, что отследил несколько случаев рака поджелудочной железы. Многие врачи 18-го и 19-го веков скептически относились к существованию этой болезни, учитывая схожий внешний вид панкреатита. Некоторые отчеты о случаях были опубликованы в 1820-х и 1830-х годах, и подлинный гистопатологический диагноз в конечном итоге был записан американским клиницистом Джейкобом Мендесом да Костой , который также сомневался в надежности интерпретаций Морганьи. К началу 20-го века рак головки поджелудочной железы стал общепризнанным диагнозом. [116]
Что касается распознавания PanNET, возможность рака островковых клеток была первоначально предложена в 1888 году. Первый случай гиперинсулинизма из-за опухоли этого типа был зарегистрирован в 1927 году. Распознавание неинсулин-секретирующего типа PanNET обычно приписывается американским хирургам Р. М. Золлингеру и Э. Х. Эллисону, которые дали свои имена синдрому Золлингера-Эллисона , после того как постулировали существование гастрин-секретирующей опухоли поджелудочной железы в отчете о двух случаях необычно тяжелой язвенной болезни, опубликованном в 1955 году . [116] В 2010 году ВОЗ рекомендовала называть PanNET «нейроэндокринными», а не «эндокринными» опухолями. [30]
Небольшие предраковые новообразования для многих видов рака поджелудочной железы обнаруживаются с гораздо большей частотой с помощью современной медицинской визуализации. Один тип, внутрипротоковая папиллярная муцинозная неоплазия (IPMN), была впервые описана японскими исследователями в 1982 году. В 2010 году было отмечено, что: «В течение следующего десятилетия этому отчету уделялось мало внимания; однако за последующие 15 лет произошел фактический взрыв в распознавании этой опухоли». [66]
Первая зарегистрированная частичная панкреатодуоденэктомия была выполнена итальянским хирургом Алессандро Кодивиллой в 1898 году, но пациент прожил всего 18 дней, прежде чем скончался от осложнений. Ранние операции были скомпрометированы отчасти из-за ошибочных убеждений, что люди умрут, если их двенадцатиперстная кишка будет удалена, а также, поначалу, если поток панкреатических соков прекратится. Позже считалось, также ошибочно, что проток поджелудочной железы можно просто перевязать без серьезных побочных эффектов; на самом деле, он очень часто будет протекать позже. В 1907–1908 годах, после нескольких неудачных операций других хирургов, французские хирурги опробовали экспериментальные процедуры на трупах. [117]
В 1912 году немецкий хирург Вальтер Кауш был первым, кто удалил большие части двенадцатиперстной кишки и поджелудочной железы вместе ( en bloc ). Это было в Бреслау, ныне Вроцлав , в Польше. В 1918 году было показано, что при операциях на собаках можно выжить даже после полного удаления двенадцатиперстной кишки, но в хирургии человека подобных результатов не было до 1935 года, когда американский хирург Аллен Олдфазер Уиппл опубликовал результаты серии из трех операций в Колумбийской пресвитерианской больнице в Нью-Йорке. Только одному из пациентов полностью удалили двенадцатиперстную кишку, но он прожил два года, прежде чем умер от метастазов в печень.
Первая операция была незапланированной, так как рак был обнаружен только в операционной. Успех Уиппла указал путь в будущее, но операция оставалась сложной и опасной до последних десятилетий. Он опубликовал несколько усовершенствований своей процедуры, включая первое полное удаление двенадцатиперстной кишки в 1940 году, но он выполнил всего 37 операций. [117]
Открытие в конце 1930-х годов того, что витамин К предотвращает кровотечение при желтухе , и развитие переливания крови как повседневной процедуры, улучшили послеоперационную выживаемость, [117] но около 25% людей так и не покинули больницу живыми вплоть до 1970-х годов. [118] В 1970-х годах группа американских хирургов написала, что эта процедура слишком опасна и от нее следует отказаться. С тех пор результаты в крупных центрах значительно улучшились, и смертность от операции часто составляет менее 4%. [26]
В 2006 году был опубликован отчет о серии из 1000 последовательных панкреатодуоденэктомий, проведенных одним хирургом из больницы Джонса Хопкинса в период с 1969 по 2003 год. Частота этих операций неуклонно росла в течение этого периода, и только три из них были проведены до 1980 года, а среднее время операции сократилось с 8,8 часов в 1970-х годах до 5,5 часов в 2000-х годах, а смертность в течение 30 дней или в больнице составила всего 1%. [117] [118] Другая серия из 2050 операций в Массачусетской больнице общего профиля в период с 1941 по 2011 год показала похожую картину улучшения. [119]
Ранние исследования рака поджелудочной железы включают в себя исследования генетики и раннего выявления, лечения на разных стадиях рака, хирургических стратегий и таргетной терапии , такой как ингибирование факторов роста , иммунная терапия и вакцины . [44] [120] [121] [122] [123] Желчные кислоты могут играть роль в канцерогенезе рака поджелудочной железы. [124] [125]
Ключевым вопросом является время событий по мере развития и прогрессирования заболевания – в частности, роль диабета , [120] [36] и то, как и когда распространяется болезнь. [126] Знание того, что новое начало диабета может быть ранним признаком заболевания, может способствовать своевременной диагностике и профилактике, если будет разработана работающая стратегия скрининга. [120] [36] [127] Целью исследования Европейского регистра наследственного панкреатита и семейного рака поджелудочной железы (EUROPAC) является определение того, подходит ли регулярный скрининг для людей с семейным анамнезом этого заболевания. [128]
В настоящее время оценивается эффективность хирургии замочной скважины ( лапароскопии ) по сравнению с процедурой Уиппла , особенно с точки зрения времени восстановления. [129] Необратимая электропорация является относительно новой методикой абляции с потенциалом для понижения стадии и продления выживаемости у лиц с местнораспространенным заболеванием, особенно для опухолей, расположенных вблизи перипанкреатических сосудов без риска сосудистой травмы. [130] [131]
В настоящее время ведутся работы по разработке новых препаратов, в том числе нацеленных на молекулярные механизмы возникновения рака, [132] [133] стволовые клетки , [85] и пролиферацию клеток . [133] [134] Еще один подход предполагает использование иммунотерапии , например, онколитических вирусов . [135] Изучаются галектин -специфические механизмы микроокружения опухоли . [136]
Наночастицы способствуют устойчивому и целенаправленному высвобождению лекарственного препарата в специфические для рака/опухоли участки, не влияя на здоровые клетки, что приводит к незначительной или отсутствующей токсичности. [137]
{{cite journal}}: CS1 maint: DOI неактивен по состоянию на ноябрь 2024 г. ( ссылка )