Расширенная поддержка жизни детей ( PALS ) — это курс, предлагаемый Американской кардиологической ассоциацией (AHA) для медицинских работников, которые ухаживают за детьми и младенцами в отделениях неотложной помощи , отделениях интенсивной терапии и интенсивной терапии в больнице и вне больницы ( скорая медицинская помощь (EMS)). Курс учит медицинских работников оценивать травмированных и больных детей, а также распознавать и лечить респираторный дистресс/недостаточность, шок, остановку сердца и аритмии. [1]


PALS основан на программе базового жизнеобеспечения детей (BLS) AHA . Поставщики услуг должны следовать педиатрическим алгоритмам BLS AHA для одного спасателя и ≥ 2 человек. Наиболее важным компонентом лечения остановки сердца BLS и PALS является высококачественная сердечно-легочная реанимация (СЛР). СЛР следует начинать с проверки реакции, получения помощи и активации системы экстренного реагирования. [2] После этого медработник должен оценить дыхание и пульс ( пульс на плече у младенца и пульс на сонной артерии у ребенка) – все в течение 10 секунд. [3] Если нет пульса и дыхания или только одышка, начните СЛР. СЛР состоит из компрессий грудной клетки с последующими искусственными вдохами: для одного спасателя выполните 30 компрессий и 2 вдоха (30:2), для > 2 спасателей выполните 15 компрессий и 2 вдоха (15:2). Частота компрессий грудной клетки должна составлять 100–120 нажатий в минуту, а глубина — 1,5 дюйма для младенцев и 2 дюйма для детей. [ нужна цитата ]
Сжатие грудной клетки различается у младенцев и детей. У младенцев компрессию грудной клетки можно выполнять с помощью техники двух пальцев (один спасатель) или техники обхвата рук двумя большими пальцами (2 спасателя). При использовании техники двух пальцев врач нажимает указательным и средним пальцами на грудину ребенка ниже сосков. В технике обхвата рук двумя большими пальцами руки медработника должны обхватывать грудь ребенка, при этом оба больших пальца нажимают на грудину ребенка. У детей компрессионный массаж грудной клетки следует выполнять, при этом медработник кладет пятку одной руки на нижнюю часть груди ребенка и нажимает вниз, сохраняя при этом руки выпрямленными в локтях.

Если помощь не прибыла через 2 минуты, поставщику услуг следует снова вызвать помощь и получить автоматический внешний дефибриллятор (AED). Как только прибудет помощь и АВД, поставщик услуг должен надеть подушечки АВД на ребенка, стараясь не нарушать компрессию грудной клетки. AED сообщит врачу, если у ребенка шоковый сердечный ритм . Если возможен шок, дайте ему электрошок , а затем немедленно возобновите СЛР. [2]
PALS учит систематическому подходу к оценке, чтобы поставщик медицинских услуг мог быстро выявить любые опасные для жизни состояния и вылечить их. Алгоритм систематического подхода PALS начинается с быстрой первоначальной оценки, за которой следует проверка реакции, пульса и дыхания. Если у ребенка нет пульса и он не дышит, начните СЛР . Если у ребенка есть пульс, но он не дышит, обеспечьте вентиляцию легких и дайте кислород (по возможности). Как только будет установлено, что у ребенка есть пульс, он дышит и ему не требуется немедленное лечение, спасающее жизнь, поставщик медицинских услуг начнет первичную оценку, за которой последует вторичная оценка и дальнейшее диагностическое обследование. Необходимо проводить постоянные повторные оценки для выявления опасных для жизни состояний. [4]
Первоначальная оценка представляет собой очень быструю оценку, выполняемую в течение первых нескольких секунд взаимодействия с ребенком, и в ней используется аббревиатура ABC — внешний вид, дыхание и цвет. Медработник оценит внешний вид (уровень сознания и реакции, разговор или плач), дыхание (дышит или не дышит, повышенная работа дыхания, необычные звуки дыхания) и цвет кожи (бледный, пестрый, цианотичный , кровоточащий). [4]
При первичной оценке используется аббревиатура ABCDE — дыхательные пути, дыхание, кровообращение, инвалидность, воздействие.
Дыхательные пути — оцените проходимость дыхательных путей (открытые/проходимые, свободные или затрудненные), а также определите, понадобится ли пациенту помощь в поддержании проходимости дыхательных путей.
Дыхание - оценивайте частоту дыхания, дыхательное усилие, шумы легких , шумы дыхательных путей, движение грудной клетки, насыщение кислородом с помощью пульсоксиметрии.
Кровообращение - оценка частоты сердечных сокращений, сердечного ритма, пульса, цвета кожи, температуры кожи, времени наполнения капилляров , артериального давления.
Инвалидность - оцените неврологическую функцию с помощью детской шкалы реакции AVPU (настороженность, голос, боль, отсутствие реакции), детской шкалы комы Глазго (открытие глаз, двигательная реакция, вербальная реакция), реакция зрачка на свет (нормальная, точечная , расширенная , односторонняя расширенная), анализ уровня глюкозы в крови (низкий уровень сахара в крови/ гипогликемия могут вызвать изменение психического статуса )
Воздействие - оценить температуру/лихорадку, признаки травм (порезы, кровотечения, синяки, ожоги и т. д.), кожи ( петехии , пурпура и т. д.) [4] [5]
После завершения первичной оценки поставщик услуг может провести вторичную оценку, которая состоит из полного медицинского осмотра и тщательного изучения истории болезни . В информации, запрашиваемой в истории болезни, используется аббревиатура ОБРАЗЕЦ : признаки и симптомы , аллергия, лекарства (прописанные, безрецептурные, витамины, травы), история болезни в прошлом (любые проблемы со здоровьем, предыдущие операции), последний прием пищи (полезная информация, которую следует знать). потому что это может повлиять на то, когда ребенку можно будет сделать операцию или получить анестезию ), события (начало заболевания и события, приведшие к заболеванию). [ нужна цитата ]
Части анамнеза, которые особенно важны для детей, включают вопросы о лекарствах, в которые ребенок мог попасть (например, если таблетка упала на пол или в незапертую аптечку), историю недоношенности , историю рождения и прививки . [4]
Поставщики услуг должны быть в состоянии идентифицировать респираторные проблемы, которые легко поддаются лечению (например, лечение кислородом, отсасыванием/очисткой дыхательных путей, альбутеролом и т. д.) и те, которые могут быстро прогрессировать до опасных для жизни состояний. Дыхательная недостаточность может прогрессировать до дыхательной недостаточности, которая может привести к остановке сердца . Как только респираторные жалобы перерастут в остановку сердца , более вероятны смерть и неврологические нарушения. По этой причине поставщики медицинских услуг должны стремиться выявлять и лечить респираторные заболевания до того, как они прогрессируют и ухудшаются. [4]
Общие признаки респираторного дистресса
Дыхательная недостаточность может прогрессировать и усугубляться до дыхательной недостаточности . К признакам дыхательной недостаточности относятся следующие:
Для первоначального лечения респираторного дистресс-синдрома используется аббревиатура ABC — дыхательные пути, дыхание, кровообращение.
Дыхательные пути

Дыхание
Тираж

Расширение дыхательных путей может потребоваться, если ребенок не может поддерживать проходимость дыхательных путей самостоятельно и не реагирует на другие методы вентиляции и оксигенации. В продвинутых дыхательных путях используется медицинское оборудование, позволяющее открыть дыхательные пути и облегчить вентиляцию и доставку лекарств. Типы расширенных дыхательных путей включают надгортанные устройства (устройства, расположенные над голосовой щелью , такие как OPA , NPA , ларингеальная маска ), подгортанные устройства (устройства, которые расположены ниже голосовой щели и входят в трахею, такие как эндотрахеальная трубка ( интубация )), и хирургическое вмешательство. (разрез ниже голосовой щели, например крикотиротомия и трахеотомия ). Хирургическое расширение дыхательных путей обычно выполняется, когда интубация и другие менее инвазивные методы неэффективны или противопоказаны, или когда ребенку потребуется длительная искусственная вентиляция легких . [4] [3] [5]
Чтобы выполнить интубацию, поставщик медицинских услуг должен быть в состоянии выполнить этапы быстрой последовательной интубации (подготовка, преоксигенация, предварительная обработка, паралич и седация, позиционирование, размещение трубки, постинтубационный уход). [5]
Дальнейшее ведение должно основываться на конкретном заболевании ребенка. Например, если ребенок испытывает респираторный дистресс, вызванный астмой , лечение будет включать альбутерол , ингаляционные кортикостероиды , дополнительный кислород и многое другое, в зависимости от тяжести астмы. [4]
Шок определяется как недостаточный кровоток ( перфузия ) в организме, в результате чего ткани и органы (1) не получают достаточного количества кислорода и питательных веществ и (2) испытывают трудности с избавлением от токсичных продуктов метаболизма (например, лактата ). Важно распознать и лечить шок как можно раньше, потому что организму для функционирования необходимы кислород и питательные вещества, а без них органы могут в конечном итоге отключиться, и люди могут умереть. [3] Общие признаки шока включают слабый пульс, изменение психического состояния , брадикардию или тахикардию , низкий диурез, гипотонию и бледную, холодную кожу. [6] Лечение шока направлено на увеличение притока крови и доставки кислорода к тканям и органам до того, как органы будут необратимо повреждены. [4] В этом разделе будут обсуждаться вопросы распознавания и лечения шока.

Тяжесть шока обычно зависит от систолического артериального давления . По этой причине измерение артериального давления является важным способом оценки шока; однако аппараты для измерения артериального давления могут быть не очень точными, если пульс слабый, а руки и ноги (где измеряется артериальное давление) плохо кровоснабжаются.
Компенсированный шок – это когда организм способен компенсировать это с помощью различных механизмов (например, повышения частоты сердечных сокращений, повышения системного сосудистого сопротивления и т. д.), чтобы поддерживать систолическое артериальное давление в нормальном диапазоне.
Гипотензивный/декомпенсированный шок – это когда организм не может поддерживать систолическое артериальное давление в пределах нормы, и оно становится слишком низким ( гипотензивный ). [4]
Выделяют 4 основных типа шока: гиповолемический, дистрибутивный, кардиогенный и обструктивный.
Гиповолемический шок вызван низким объемом крови (гиповолемией) и является наиболее распространенной причиной шока у педиатрических пациентов. Общие причины потери объема включают диарею , рвоту, кровотечение , недостаточное питье, ожоги, осмотический диурез (например, диабетический кетоацидоз ) и потери третьего пространства . [4] Признаки гиповолемического шока связаны с низким объемом крови и снижением притока крови к конечностям (например, холодные конечности, медленное наполнение капилляров и слабый дистальный пульс). [7]
Распределительный шок вызван аномальным распределением крови по всему телу, в результате чего некоторые части тела получают недостаточное кровоснабжение. Распространенные причины распределительного шока включают сепсис , анафилаксию и травму головы или спинного мозга ( нейрогенный шок ). [4]
Кардиогенный шок вызван нарушением функции сердца или проблемами в сердце, которые ухудшают перекачку крови в сердце. К частым причинам кардиогенного шока относятся врожденные пороки сердца , аритмии , миокардит (воспаление сердечной мышцы), кардиомиопатия (нарушение способности сердца перекачивать кровь), травма/повреждение сердца, токсичность лекарств или ядов. [4] Общие признаки включают тахикардию, отдаленный пульс и ухудшение состояния при введении жидкости. [6]
Обструктивный шок вызван нарушением притока крови к сердцу или оттока крови из сердца. Общие причины включают напряженный пневмоторакс , тампонаду сердца , тромбоэмболию легочной артерии и проток-зависимые врожденные пороки сердца (состояния, которые ухудшаются, когда артериальный проток закрывается после рождения) (например, синдром гипоплазии левых отделов сердца и коарктация аорты ). [4]
Лечение шока должно основываться на типе шока. Если тип шока еще не определен, поставщику следует начать с начального лечения и лабораторных исследований. Все дети с подозрением на шок должны получать дополнительный кислород , искусственную вентиляцию легких при респираторном дистрессе (через назальную канюлю , носовую канюлю с высоким потоком , неинвазивную вентиляцию или механическую вентиляцию легких ) и лечение опасных для жизни состояний. Медработники должны обеспечить сосудистый доступ ( внутривенный доступ [2 периферических капельницы с иглой большого калибра] и, если это невозможно, внутрикостный доступ (ВК) или центральный венозный доступ ). Поставщики медицинских услуг также должны пройти первоначальные лабораторные исследования, включая быстрый анализ уровня глюкозы в крови , базовую метаболическую панель (BMP) (измерение электролитов сыворотки , азота мочевины крови и креатинина ), уровень молочной кислоты , общий анализ крови (ОАК) и тест-полоску для мочи . [7]

Врач должен начать вводить кристаллоидные жидкости ( физиологический раствор или раствор Рингера с лактатом ). При компенсированном шоке вводят 10–20 мл/кг в течение 5–20 мин, а при гипотензивном шоке – 20 мл/кг в течение 5–10 мин. Однако если есть признаки того, что у пациента слишком много жидкости (перегрузка жидкостью), такие как ухудшение дыхательной недостаточности, набухание яремных вен , хрипы , гепатомегалия , то жидкости давать нельзя. При сохраняющихся признаках шока и отсутствии признаков перегрузки жидкостью дети могут продолжать получать 10–20 мл/кг жидкости, максимум 60 мл/кг в первый час. Однако при подозрении на кардиогенный шок дети должны получать меньше жидкости в течение более длительного времени (например, 5–10 мл/кг в течение 15–30 мин). [6]
Гиповолемический шок в основном лечат восполнением жидкости, как описано выше в разделе о жидкостях. Если гиповолемический шок вызван кровоизлиянием, то врач должен получить информацию о группе крови , перекрестной совместимости крови и исследованиях коагуляции ( ПВ , МНО , ЧТВ ). При геморрагическом шоке пациентам следует получать кровь или продукты крови, если состояние их здоровья не улучшается при приеме жидкости. [6]
Распределительный шок в основном лечат восполнением жидкости, как описано выше в разделе о жидкостях, и применением вазопрессоров . Для пациентов с подозрением на септический шок медицинские работники должны получить посев крови , анализ мочи , посев мочи , анализы на С-реактивный белок (СРБ) (маркер воспаления), прокальцитонин (маркер воспаления), фибриноген , D-димер , билирубин и многое другое. Пациентам с анафилактическим шоком следует вводить адреналин внутримышечно . [6]
Кардиогенный шок обычно ухудшается при приеме жидкости. Медработники должны провести ЭКГ и эхокардиограмму пациентам с подозрением на кардиогенный шок. Лечение может включать вазопрессоры , инотропы и лечение любых аритмий . [6]
Обструктивный шок лечится путем устранения основной причины шока. Напряженный пневмоторакс лечат с помощью плевральной дренажной трубки и игольной торакостомии , позволяющей воздуху выйти из плевральной полости. Тампонаду сердца лечат перикардиоцентезом , который удаляет жидкость из перикарда и декомпрессирует сердце. Легочную эмболию лечат антикоагулянтами (предотвращают образование большего количества тромбов) и, если она достаточно серьезна, тромбэктомией (хирургическим удалением тромбов). Проток-зависимые врожденные пороки сердца лечат простагландином Е1 /алпростадилом, который сохраняет артериальный проток открытым. [6]
Остановка сердца происходит, когда сердце перестает работать и кровь перестает перемещаться по телу. [8]
У младенцев и детей остановка сердца обычно вызывается (1) гипоксической/асфиксической остановкой и реже (2) внезапной остановкой сердца из-за проблем с сердцем или аритмии. У взрослых остановка сердца обычно вызвана проблемами с сердцем, такими как острый коронарный синдром . Гипоксическая/асфиксическая остановка сердца является результатом прогрессирующей дыхательной недостаточности и/или шока. По этой причине важно лечить дыхательную недостаточность и шок как можно раньше, чтобы они не переросли в остановку сердца.
Внезапная остановка сердца обычно вызвана аритмиями, такими как фибрилляция желудочков (ФЖ) и желудочковая тахикардия без пульса (ПЖТ) . Эти аритмии чаще встречаются у детей с гипертрофической кардиомиопатией , сердечными каналопатиями (например, синдромом удлиненного интервала QT ), миокардитом , приемом лекарств (например, кокаин , дигоксин ), коммотио сердца и аномальной коронарной артерией . [4]
Существует множество причин обратимой остановки сердца, и для запоминания этих причин используются мнемонические буквы «H и T».

Признаки остановки сердца включают отсутствие пульса (в течение 10 секунд), отсутствие дыхания или только одышку и отсутствие реакции. Как упоминалось выше, остановка сердца у детей в основном является результатом дыхательной недостаточности и шока, поэтому медработникам необходимо быстро лечить эти состояния и следить за признаками остановки сердца. Поскольку остановка сердца также может быть вызвана аритмиями, медработникам следует делать ЭКГ этих пациентов. Четыре основных ритма остановки сердца — это фибрилляция желудочков (ФЖ), желудочковая тахикардия без пульса (ПЖТ), асистолия и электрическая активность без пульса (ПЭА).



Лечение остановки сердца у детей проводится в соответствии с алгоритмом остановки сердца у детей Американской кардиологической ассоциации (AHA) . Целью лечения является восстановление спонтанного кровообращения (ВСК), то есть сердце начинает работать самостоятельно. [4]

Как только распознана остановка сердца, необходимо немедленно начать высококачественную СЛР . После начала непрямого массажа сердца медработник должен (1) провести искусственную вентиляцию легких (через маску-мешок ) и кислород, (2) прикрепить к ребенку подушечки монитора/ дефибриллятора или электроды ЭКГ, чтобы при необходимости можно было провести дефибрилляцию (так называемую разрядку), и ( 3) устанавливают сосудистый доступ (IV, IO). Присоединение дефибриллятора и создание сосудистого доступа НЕ должно прерывать компрессию грудной клетки.
_02.jpg/440px-Heartstart_Defibrillator,_Coop_Zuidbroek_(2019)_02.jpg)
После подключения монитора/дефибриллятора поставщик должен оценить сердечный ритм. Из 4 ритмов остановки сердца ФЖ и ПЖТ являются шоковыми ритмами, а асистолия и ЧЭА являются недешёвыми ритмами. Ритмы, поддающиеся электрошоку, — это ритмы, которые могут улучшиться при электрошоке и, следовательно, должны подвергаться электрошоку. Ритмы, не подлежащие шоку, — это ритмы, которые не улучшаются при электрошоке и поэтому НЕ должны подвергаться электрошоку. Монитор/дефибриллятор либо сообщит поставщикам медицинских услуг, можно ли использовать ритм ( автоматические внешние дефибрилляторы (AED)) или поставщики смогут прочитать ЭКГ и самостоятельно определить, можно ли использовать ритм (ручные дефибрилляторы). Если возможен шок, дайте ему разряд, а затем возобновите СЛР. Если нет возможности шока, продолжайте СЛР, вводите адреналин и рассмотрите возможность проходимости дыхательных путей.
Через каждые 2 минуты проведения СЛР медработник должен повторно оценить сердечный ритм пациента, чтобы определить, можно ли его использовать или нет, и применить разряд, если он возможен. Этот двухминутный цикл СЛР и оценки ритма должен продолжаться до тех пор, пока медработники не решат, что дальнейшее лечение вряд ли спасет пациента. Пациентам с шоковым ритмом, у которых не достигнут ROSC, врачи могут ввести адреналин после 2 разрядов и амиодарон или лидокаин после 3 разрядов. Во время проведения СЛР и оценки ритма медработники должны лечить любые подозреваемые обратимые причины остановки сердца (перечисленные выше H и T). [2]
Дефибрилляции/шок
Ниже перечислены лекарства, которые можно назначать во время лечения остановки сердца. Дозы, перечисленные ниже, предназначены для внутривенного/внутривенного введенияa. Лекарства через эндотрахеальную трубку (ЭТ) часто вводятся в более высоких дозах. [4]
Поставщики услуг PALS должны быть в состоянии выявлять и лечить различные типы аномальных сердечных ритмов у детей, включая брадиаритмии , тахиаритмии и ритмы остановки сердца (обсуждаемые выше). При определении слишком медленного или слишком быстрого пульса важно понимать диапазон частоты пульса у детей в зависимости от возраста. Нормальные диапазоны частоты сердечных сокращений у детей меняются с возрастом: частота сердечных сокращений увеличивается ближе к рождению и замедляется ближе к взрослому возрасту. [4]
Брадикардия определяется как замедление сердечного ритма для детского возраста. Брадикардия, связанная с признаками шока (изменение психического статуса, гипотония и т. д.), может быть ранним признаком остановки сердца. Признаки брадикардии включают утомляемость, спутанность сознания, головокружение и дурноту. [4] Возможные причины брадикардии включают гипоксию , гипотермию и прием некоторых лекарств. [2]
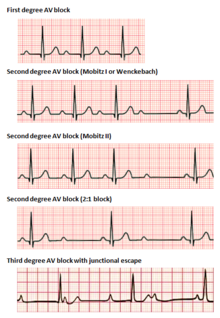
Виды брадиаритмий
Поставщики медицинских услуг должны следовать алгоритму детской брадикардии с пульсом, разработанному AHA. Как всегда, медперсоналу необходимо поддержать проходимость дыхательных путей, дыхание и кровообращение и при необходимости начать СЛР. Брадиаритмии с признаками шока можно лечить адреналином и атропином для увеличения частоты сердечных сокращений. Если лекарства не помогают, врачи могут рассмотреть возможность кардиостимуляции .
Тахикардия определяется как учащенное сердцебиение для детского возраста. Признаки тахикардии аналогичны брадикардии, но также включают учащенное сердцебиение, снижение аппетита/приема пищи и раздражительность. Тахиаритмии – это быстрые нарушения сердечного ритма. [5]
Виды тахиаритмий

Поставщики услуг должны следовать алгоритму детской тахикардии с пульсом, разработанному AHA. Как всегда, необходимо поддержать проходимость дыхательных путей, дыхание и кровообращение и при необходимости начать СЛР. Лечение тахиаритмий зависит от того, стабилен или нестабилен ребенок (имеет сердечно-легочную недостаточность: признаки шока, гипотонии, изменение психического статуса).
Нестабильную тахиаритмию лечат синхронизированной кардиоверсией - первоначально 0,5-1 Дж/кг, но можно увеличить до 2 Дж/кг, если меньшая доза не помогает.
Лечение стабильной тахиаритмии подразделяется на подкатегории в зависимости от узкого и широкого QRS . Если QRS/SVT узкие, выполните вагусные маневры и введите аденозин . Если QRS/VT широкие, с регулярным ритмом и мономорфными QRS, врач может назначить аденозин и должен проконсультироваться у детского кардиолога для получения рекомендаций.
PETA раскритиковала использование животных в обучении PALS, которое организация называет «жестоким и ненужным». [9] PETA сообщает, что сотни учебных центров PALS начали использовать симуляторы в ответ на опасения по поводу благополучия животных. [9] Американская кардиологическая ассоциация не одобряет и не требует использования животных при обучении интубации. [10]