
Местный анестетик ( МА ) — это препарат , который вызывает отсутствие всех ощущений (включая боль ) в определенной части тела без потери сознания [1] в отличие от общего анестетика , который устраняет все ощущения во всем теле и вызывает потерю сознания . . [1] Местные анестетики чаще всего используются для устранения боли во время или после операции. [2] Когда он используется на определенных нервных путях ( местная анестезирующая нервная блокада ), также может быть вызван паралич (потеря мышечной функции). [3]
ЛА бывают 2-х типов:
Синтетические МА, полученные из кокаина, отличаются от кокаина, поскольку имеют гораздо меньший потенциал злоупотребления и не вызывают вазоконстрикции при гипертензии (за некоторыми исключениями).
Суффикс «-каин» в конце названий этих лекарств происходит от слова « кокаин », поскольку раньше кокаин использовался в качестве местного анестетика.
Короткая продолжительность действия и низкая эффективность
Средняя продолжительность действия и средняя эффективность
Высокая продолжительность и высокая эффективность
Местные анестетики могут использоваться для предотвращения и/или лечения острой боли, лечения хронической боли и в качестве дополнения к общей анестезии.
Они используются в различных методах местной анестезии, таких как:
Несмотря на то, что острую боль можно купировать с помощью анальгетиков , проводниковая анестезия может быть предпочтительнее из-за более эффективного контроля боли и меньшего количества побочных эффектов. [ нужна цитация ] В целях обезболивания препараты LA часто вводятся путем повторных инъекций или непрерывной инфузии через катетер. Препараты LA также часто комбинируют с другими агентами, такими как опиоиды, для синергетического анальгетического действия. [5] Низких доз препаратов МА может быть достаточно, чтобы не возникала мышечная слабость и пациенты могли быть мобилизованы. [ нужна цитата ]
Некоторые типичные применения проводниковой анестезии при острой боли:
Хроническая боль — это сложное и часто серьезное состояние, которое требует диагностики и лечения у специалиста в области медицины боли. МА можно применять повторно или непрерывно в течение длительных периодов времени для облегчения хронической боли, обычно в сочетании с такими лекарствами, как опиоиды , НПВП и противосудорожные средства . Хотя ее легко выполнить, повторные блокады местными анестетиками при хронической боли не рекомендуются, поскольку нет доказательств долгосрочных преимуществ. [6]
Практически любую часть тела можно обезболивать с помощью проводниковой анестезии. Однако лишь ограниченное число методов широко используется в клинической практике. Иногда проводниковую анестезию комбинируют с общей анестезией или седацией для комфорта пациента и облегчения операции. Однако многие анестезиологи, хирурги, пациенты и медсестры считают, что безопаснее выполнять серьезные операции под местной анестезией, чем под общим наркозом. [7] Типичные операции, выполняемые под проводниковой анестезией, включают:
Диагностические тесты, такие как аспирация костного мозга, люмбальная пункция (спинномозговая пункция) и аспирация кист или других структур, делаются менее болезненными после введения местного анестетика перед введением игл большего размера. [8]
Местная анестезия также используется при введении внутривенных устройств, таких как кардиостимуляторы и имплантируемые дефибрилляторы, порты, используемые для введения химиотерапевтических препаратов, и катетеры для доступа к гемодиализу. [8]
Местная анестезия в форме лидокаина/прилокаина (EMLA) чаще всего используется для обеспечения относительно безболезненной венепункции ( взятия крови ) и установки внутривенных канюль . Он также может быть пригоден для других видов пункций, таких как дренирование асцита и амниоцентез .
Поверхностная анестезия также облегчает некоторые эндоскопические процедуры, такие как бронхоскопия (визуализация нижних дыхательных путей) или цистоскопия (визуализация внутренней поверхности мочевого пузыря).
Отек языка, глотки и гортани может развиться как побочный эффект местной анестезии. Это может быть вызвано множеством причин, включая травму во время инъекции, инфекцию, аллергическую реакцию, гематому или инъекцию раздражающих растворов, таких как растворы для холодной стерилизации. Обычно в месте инъекции наблюдается отек тканей. Это происходит из-за прокола вены, что позволяет крови течь в рыхлые ткани в окружающей области. Также часто встречается побледнение тканей в области нанесения местного анестетика. Это придает этой области белый вид, поскольку кровоток предотвращается из-за сужения сосудов в этой области. Стимул вазоконстрикции постепенно ослабевает, и впоследствии ткань возвращается в нормальное состояние менее чем за два часа. [11]
Побочные эффекты блокады нижнего альвеолярного нерва включают чувство напряжения, сжимание кулаков и стоны. [12]
Продолжительность анестезии мягких тканей больше, чем анестезии пульпы, и она часто связана с трудностями при приеме пищи, питья и речи. [12]
Риск временного или постоянного повреждения нерва варьируется в зависимости от места и типа блокады нерва . [13]
Существует риск случайного повреждения местных кровеносных сосудов во время введения раствора местного анестетика. Это называется гематомой и может привести к боли, тризму , отеку и/или изменению цвета этой области. Важным фактором возникновения гематомы является плотность тканей, окружающих поврежденные сосуды. Наибольшая вероятность этого возникает при блокаде заднего верхнего альвеолярного нерва или крыловидно-нижнечелюстной блокаде. [ нужна цитата ]
Местная анестезия пациентам с заболеваниями печени может иметь серьезные последствия. Необходимо провести тщательную оценку заболевания для оценки потенциального риска для пациента, поскольку при значительном нарушении функции печени период полувыведения амидных местных анестетиков может резко увеличиваться, что увеличивает риск передозировки.
Беременным пациенткам можно назначать местные анестетики и сосудосуживающие средства, однако очень важно соблюдать особую осторожность при назначении беременной пациентке любого типа лекарств. Лидокаин можно безопасно использовать, однако следует избегать применения бупивакаина и мепивакаина. Перед применением любого типа местного анестетика беременной пациентке необходима консультация акушера. [11]
Необратимое повреждение нервов после блокады периферических нервов встречается редко. Симптомы, вероятно, исчезнут в течение нескольких недель. Подавляющее большинство пострадавших (92–97%) выздоравливают в течение четырех-шести недель; 99% этих людей выздоровели в течение года. По оценкам, одна из 5000–30 000 блокад нервов приводит к некоторой степени необратимого стойкого повреждения нервов. [13]
Симптомы могут продолжать улучшаться в течение 18 месяцев после травмы.
Общие системные побочные эффекты обусловлены фармакологическим действием используемых анестетиков. Проведение электрических импульсов происходит по аналогичному механизму в периферических нервах , центральной нервной системе и сердце . Таким образом, действие местных анестетиков неспецифично для проведения сигнала в периферических нервах. Побочные эффекты на центральную нервную систему и сердце могут быть серьезными и потенциально смертельными. Однако токсичность обычно возникает только на уровнях в плазме, которые редко достигаются при соблюдении надлежащих методов анестезии. Высокие уровни в плазме могут возникнуть, например, когда дозы, предназначенные для эпидурального введения или введения в опорные ткани, случайно доставляются в виде внутрисосудистой инъекции. [ нужна цитата ]
Когда пациенты испытывают эмоциональное воздействие в виде нервозности или страха, это может привести к вазовагальному коллапсу. Это ожидание боли во время введения, которое активирует парасимпатическую нервную систему и угнетает ортосимпатическую нервную систему. [14] В результате происходит расширение артерий в мышцах, что может привести к уменьшению объема циркулирующей крови, вызывая временное прекращение притока крови к мозгу. Заметные симптомы включают беспокойство, бледность, потливость и возможную потерю сознания. В тяжелых случаях могут возникнуть клонические судороги, напоминающие эпилептический инсульт. [14]
С другой стороны, страх перед введением может также привести к учащенному, поверхностному дыханию или гипервентиляции . Пациент может чувствовать покалывание в руках и ногах или ощущение головокружения и повышенного давления в груди. [ нужна цитата ]
Следовательно, для медицинского работника, проводящего местную анестезию, особенно в виде инъекции, крайне важно обеспечить, чтобы пациент находился в комфортной обстановке и чтобы у него были устранены любые потенциальные страхи, чтобы избежать этих возможных осложнений.
В зависимости от концентрации местных анестетиков в тканях может возникнуть возбуждающее или угнетающее действие на центральную нервную систему.
Первоначальные симптомы системной токсичности включают звон в ушах ( тиннитус ), металлический привкус во рту, покалывание или онемение рта, головокружение и/или дезориентацию.
При более высоких концентрациях относительно избирательная депрессия тормозных нейронов приводит к возбуждению головного мозга, что может привести к более выраженным симптомам, включая моторные подергивания на периферии с последующими судорогами . Сообщается, что судороги чаще возникают при использовании бупивакаина, особенно в сочетании с хлорпрокаином. [15]
При еще более высоких концентрациях может возникнуть глубокое угнетение функций мозга, что может привести к коме , остановке дыхания и смерти. [16] Такие концентрации в тканях могут быть связаны с очень высокими уровнями в плазме после внутривенного введения большой дозы.
Другой возможностью является прямое воздействие на центральную нервную систему через спинномозговую жидкость , т.е. передозировка при спинальной анестезии или случайное введение в субарахноидальное пространство при эпидуральной анестезии.
Сердечная токсичность может возникнуть в результате неправильного введения препарата в сосуд. Даже при правильном применении неизбежна некоторая диффузия препарата в организм из места применения из-за непредвиденных анатомических особенностей пациента. [15] Это может повлиять на нервную систему или привести к попаданию агента в общий кровоток. Однако инфекции передаются очень редко.
Кардиотоксичность, связанная с передозировкой внутрисосудистого введения местного анестетика, характеризуется гипотензией , задержкой атриовентрикулярной проводимости, идиовентрикулярными ритмами и возможным сердечно-сосудистым коллапсом. Хотя все местные анестетики потенциально сокращают рефрактерный период миокарда, бупивакаин блокирует натриевые каналы сердца, тем самым повышая вероятность развития злокачественных аритмий . Даже левобупивакаин и ропивакаин (одноэнантиомерные производные), разработанные для уменьшения побочных эффектов со стороны сердечно-сосудистой системы, все еще обладают потенциалом нарушать функцию сердца. [17] Токсичность комбинаций анестетиков аддитивна. [15]
Эндокринная и метаболическая системы оказывают лишь незначительное неблагоприятное воздействие, причем в большинстве случаев клинические последствия отсутствуют. [15]
Побочные реакции на местные анестетики (особенно на сложные эфиры) нередки, но настоящая аллергия встречается очень редко. Аллергические реакции на сложные эфиры обычно обусловлены чувствительностью к их метаболиту, парааминобензойной кислоте , и не приводят к перекрестной аллергии на амиды. [18] [19] Таким образом, амиды могут использоваться в качестве альтернативы у таких пациентов. Неаллергические реакции по своим проявлениям могут напоминать аллергию. В некоторых случаях для установления диагноза аллергии могут потребоваться кожные пробы и провокационная проба. Также встречаются случаи аллергии на производные парабенов , которые часто добавляют в качестве консервантов в растворы местных анестетиков.
Метгемоглобинемия — это процесс, при котором железо в гемоглобине изменяется, снижая его способность переносить кислород, что приводит к цианозу и симптомам гипоксии . Воздействие химикатов группы анилина, таких как бензокаин , лидокаин и прилокаин , может вызвать этот эффект, особенно бензокаин. [18] [19] Системная токсичность прилокаина сравнительно невелика, но известно, что его метаболит, о-толуидин, вызывает метгемоглобинемию .
Применение местных анестетиков при удалении яйцеклеток во время экстракорпорального оплодотворения остается предметом дискуссий. В фолликулярной жидкости обнаружены фармакологические концентрации анестетиков. [15] Клинические испытания не выявили какого-либо воздействия на беременных женщин. Однако существуют некоторые опасения по поводу поведенческого воздействия лидокаина на потомство крыс. [15]
Во время беременности местные анестетики редко оказывают какое-либо неблагоприятное воздействие на плод. Несмотря на это, риски токсичности могут быть выше во время беременности из-за увеличения несвязанной фракции местного анестетика и физиологических изменений, которые увеличивают передачу местного анестетика в центральную нервную систему. [15] Следовательно, беременным женщинам рекомендуется использовать более низкие дозы местного анестетика, чтобы уменьшить любые потенциальные осложнения.
Липидно-эмульсионная терапия или липид-спасение — это метод лечения токсичности, который был изобретен доктором Гаем Вайнбергом в 1998 году и не получил широкого применения до тех пор, пока в 2006 году не была опубликована первая публикация об успешном спасении . эффективен при лечении тяжелой кардиотоксичности, вызванной передозировкой местных анестетиков, включая сообщения о случаях заболевания у людей. [20] [21] [22] [23] [24] Однако доказательства на данный момент все еще ограничены. [25]
Хотя в большинстве случаев на сегодняшний день зафиксировано наиболее частое использование Интралипида, эффективность других эмульсий, таких как Липозин и Медиалипид, также оказалась эффективной. [ нужна цитата ]
Обширные подтверждающие данные на животных [20] [21] и отчеты о случаях заболевания людей показывают успешное использование липидного спасения таким способом. [23] [24] В Великобритании были предприняты усилия по более широкой рекламе липидной помощи. [22] В 2010 году Ассоциация анестезиологов Великобритании и Ирландии официально пропагандировала липидную терапию как метод лечения токсичности местных анестетиков . [26] Сообщается об одном опубликованном случае успешного лечения рефрактерной остановки сердца при передозировке бупропиона и ламотриджина с использованием липидной эмульсии. [27]
Описана конструкция «самодельного» набора для восстановления липидов. [28]
Хотя механизм действия по спасению липидов до конца не изучен, добавленные липиды в кровоток могут действовать как сток, позволяя удалять липофильные токсины из пораженных тканей. Эта теория совместима с двумя исследованиями по восстановлению липидов при токсичности кломипрамина у кроликов [29, 30] и с клиническим отчетом об использовании восстановления липидов в ветеринарной медицине для лечения щенков с моксидектиновым токсикозом. [31]
Все МА являются мембраностабилизирующими препаратами; они обратимо уменьшают скорость деполяризации и реполяризации возбудимых мембран (например, ноцицепторов ). Хотя многие другие препараты также обладают мембраностабилизирующими свойствами, не все они используются в качестве МА ( например, пропранолол , хотя он обладает свойствами МА). Препараты МА действуют главным образом путем ингибирования притока натрия через натрий-специфические ионные каналы в мембране нейрональных клеток , в частности, так называемые потенциалзависимые натриевые каналы. Когда приток натрия прерывается, потенциал действия не может возникнуть и проводимость сигнала тормозится. Считается, что рецепторный сайт расположен в цитоплазматической (внутренней) части натриевого канала. Местные анестетики легче связываются с натриевыми каналами в активированном состоянии, поэтому блокада нейронов наступает быстрее в быстро активируемых нейронах. Это называется блокадой, зависящей от государства.
LA являются слабыми основаниями и обычно изготавливаются в виде гидрохлоридов, чтобы сделать их водорастворимыми. При pH, равном pKa протонированного основания, протонированная (ионизированная) и непротонированная (неионизированная) формы молекулы существуют в эквимолярных количествах, но только непротонированное основание легко диффундирует через клеточные мембраны. Попав внутрь клетки, местный анестетик будет находиться в равновесии с образованием протонированной (ионизированной) формы, которая с трудом выходит обратно из клетки. Это называется «захватом ионов». В протонированной форме молекула связывается с сайтом связывания LA внутри ионного канала рядом с цитоплазматическим концом. Большинство МА действуют на внутренней поверхности мембраны – препарат должен проникнуть через клеточную мембрану, что лучше всего достигается в неионизированной форме. Примером этого является постоянно ионизированный LA RAC 421-II , который не может диффундировать через клеточную мембрану, но при инъекции в цитозоль нервного волокна может вызывать блокаду NaKATPазы и анестезирующие эффекты.
Ацидоз, например, вызванный воспалением раны, частично снижает действие МА. Частично это связано с тем, что большая часть анестетика ионизирована и, следовательно, не может проникнуть через клеточную мембрану и достичь обращенного к цитоплазме места действия на натриевый канал.
У большинства пациентов введение местных анестетиков приводит к потере ощущения боли, затем температуры, прикосновения, глубокого давления и, наконец, двигательной функции. [32] Чувствительность нервных волокон к блокаде зависит от сочетания диаметра и миелинизации. Их различная чувствительность к блокаде ЛП называется дифференциальной блокадой. Миелиновые волокна более чувствительны к блокаде, поскольку они прерываются перехватами Ранвье , поэтому прерывание только последовательных перехватов Ранвье предотвратит распространение потенциала действия. В свою очередь, в безмиелиновых нервах необходимо блокировать всю длину. [33] Что касается диаметра, то общепринятым принципом является то, что восприимчивость к местной анестезии обратно пропорциональна диаметру волокна. [34]
В общем, вегетативные волокна типа B , небольшие немиелиновые волокна типа C (ощущение боли) и маленькие миелинизированные волокна Aδ (ощущение боли и температуры) блокируются раньше, чем более крупные миелинизированные волокна Aγ, Aβ и Aα (опосредующие постуральные, сенсорные, давления, и информация о двигателе). [32]
Местные анестетики могут блокировать почти каждый нерв между окончаниями периферических нервов и центральной нервной системой. Наиболее периферийным методом является местная анестезия кожи или другой поверхности тела. Мелкие и крупные периферические нервы можно анестезировать индивидуально (блокада периферических нервов) или в виде анатомических нервных пучков (анестезия сплетений). Спинальная анестезия и эпидуральная анестезия сливаются в центральную нервную систему.
Инъекция МА часто бывает болезненной. Для уменьшения этой боли можно использовать ряд методов, включая буферизацию раствора бикарбонатом и согревание. [35]
Клинические методы включают в себя:
Специфические стоматологические методы включают в себя:
Техника Вазирани-Акиноси также известна как блокада нижнечелюстного нерва с закрытым ртом. Его чаще всего используют у пациентов с ограниченным раскрытием нижней челюсти или у пациентов с тризмом; спазм жевательных мышц. При этом методе анестезии подвергаются нижние альвеолярные, резцовый, подбородочный, язычный и челюстно-подъязычный нервы.
Стоматологические иглы доступны в двух вариантах длины: короткие и длинные. Поскольку Вазирани-Акиноси представляет собой метод местной анестезии, требующий проникновения значительной толщины мягких тканей, используется длинная игла. Иглу вводят в мягкую ткань, покрывающую медиальный край ветви нижней челюсти, в область нижнего альвеолярного, язычного и челюстно-подъязычного нервов. Расположение скоса иглы очень важно, поскольку она должна быть расположена вдали от кости ветви нижней челюсти, а не по направлению к средней линии. [37]
Интралигаментарная инфильтрация, также известная как инъекция периодонтальной связки или интралигаментарная инъекция (ВПЗ), известна как «наиболее универсальная из дополнительных инъекций». ГПЗ обычно назначают, когда методы блокады нижнего альвеолярного нерва неадекватны или неэффективны. [38] ИЛИ предназначены для:
1. Однозубная анестезия
2. Низкая доза анестетика.
3. Противопоказания к системной анестезии.
4. Наличие системных проблем со здоровьем [39]
Ожидается, что использование ГПЗ увеличится, поскольку стоматологические пациенты предпочитают меньшее количество анестезии мягких тканей, а стоматологи стремятся сократить применение традиционной блокады нижнего альвеолярного нерва (ИНАБ) для рутинных восстановительных процедур. [40]
Методика инъекции: пространство периодонтальной связки обеспечивает доступный путь к губчатой альвеолярной кости, а анестетик достигает пульпарного нерва через естественную перфорацию внутриротовой костной ткани. [41] [42]
Преимущества ГПЗ перед ИНАБ: быстрое начало (в течение 30 секунд), необходимая небольшая доза (0,2–1,0 мл), ограниченная область онемения, [43] [44] более низкие внутренние риски, такие как невропатия, гематома, тризм/растяжение челюсти [45] ] [46] и самонанесенное повреждение тканей пародонта, [47] [48] , а также снижение сердечно-сосудистых нарушений. [49] Его использование в качестве вторичной или дополнительной анестезии на нижней челюсти показало высокий уровень успеха - более 90%. [50] [51]
Недостатки: риск временного повреждения ткани пародонта, вероятность бактериемии и эндокардита для групп риска, [52] для успеха анестезии необходимы соответствующее давление и правильное размещение иглы, короткая продолжительность анестезии пульпы ограничивает использование ГПЗ для некоторых восстановительных процедур, которые требуют большей продолжительности [52] послеоперационного дискомфорта и травм непрорезавшихся зубов, таких как гипоплазия и дефекты эмали.
Описание техники:
Шприцы:
Что следует отметить:
Техника Гоу-Гейтса используется для обезболивания нижней челюсти рта пациента. С помощью дополнительных и внутриротовых ориентиров иглу вводят во внутриротовую латеро-переднюю поверхность мыщелка, держась подальше от места прикрепления латеральной крыловидной мышцы. [61] Внеротовыми ориентирами, используемыми для этой техники, являются нижняя граница козелка уха, углы рта и угол наклона козелка на боковой стороне лица. [61]
Биофизические силы (пульсация верхнечелюстной артерии, мышечная функция движения челюсти) и сила тяжести способствуют диффузии анестетика и заполнению всего крыловидно-нижнечелюстного пространства. Все три оральные сенсорные части нижнечелюстной ветви тройничного нерва и другие чувствительные нервы в этой области вступают в контакт с анестетиком, и это снижает необходимость анестезии дополнительной иннервации. [61]
По сравнению с другими методами региональной блокады анестезии нижней челюсти, метод Гоу-Гейтса имеет более высокий уровень успеха в полной анестезии нижней челюсти. Одно исследование показало, что из 1200 пациентов, получивших инъекции по методике Гоу-Гейтса, только двое из них не получили полной анестезии. [61]

Растворы местных анестетиков для инъекций обычно состоят из: [62]
Эфиры склонны вызывать аллергические реакции, которые могут потребовать использования амидов . Названия каждого местного клинического анестетика имеют суффикс «-каин». Большинство эфирных ЛК метаболизируются псевдохолинэстеразой , тогда как амидные ЛК метаболизируются в печени. Это может быть фактором при выборе препарата у пациентов с печеночной недостаточностью, [63] хотя, поскольку холинэстераза вырабатывается в печени, физиологическое (например, у очень молодого или очень старого человека) или патологическое (например, цирроз печени ) нарушение печеночного метаболизма также следует учитывать. при использовании сложных эфиров.
Иногда LA объединяются, например:
Растворы МА для инъекций иногда смешивают с сосудосуживающими средствами ( комбинированными препаратами ), чтобы увеличить продолжительность местной анестезии за счет сужения кровеносных сосудов, тем самым безопасно концентрируя анестетик в течение длительного времени, а также уменьшая кровотечение . [64] Поскольку вазоконстриктор временно снижает скорость, с которой системный кровоток выводит местный анестетик из области инъекции, максимальные дозы МА в сочетании с вазоконстриктором выше по сравнению с тем же МА без какого-либо вазоконстриктора. Иногда с этой целью назначают кокаин. Примеры включают в себя:
Один комбинированный продукт этого типа используется местно для поверхностной анестезии, TAC (5–12% тетракаина , 1/2000 ( 0,05 %, 500 ppm , 1/2 промилле ) адреналина, 4 или 10% кокаина).
Использование МА с вазоконстриктором безопасно в регионах, снабжаемых концевыми артериями . Распространенное мнение о том, что ЛА с вазоконстриктором может вызвать некроз конечностей, таких как нос, уши, пальцы рук и ног (из-за сужения концевых артерий), не подтверждается, поскольку с момента появления коммерческого лидокаина не было зарегистрировано ни одного случая некроза. с адреналином в 1948 г. [65]
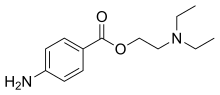

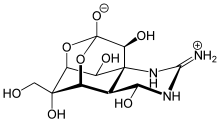
Большинство встречающихся в природе местных анестетиков, за исключением ментола, эвгенола и кокаина, являются нейротоксинами и имеют в названии суффикс -токсин. Кокаин связывается с внутриклеточной стороной каналов, тогда как сакситоксин, неосакситоксин и тетродотоксин связываются с внеклеточной стороной натриевых каналов.
Считается, что в Перу древние инки использовали листья растения кока в качестве местного анестетика в дополнение к его стимулирующим свойствам. [66] Он также использовался для оплаты рабам и, как полагают, сыграл роль в последующем разрушении культуры инков , когда испанцы осознали последствия жевания листьев коки и воспользовались этим. [66] Кокаин был впервые использован в качестве местного анестетика в 1884 году. Поиск менее токсичного и менее вызывающего привыкание заменителя привел к разработке аминоэфирных местных анестетиков стоваина в 1903 году и прокаина в 1904 году. С тех пор появилось несколько синтетических местных анестетиков. были разработаны и введены в клиническое применение, в частности лидокаин в 1943 году, бупивакаин в 1957 году и прилокаин в 1959 году.
Изобретение клинического применения местной анестезии принадлежит Венской школе, в которую входили Зигмунд Фрейд (1856–1939), Карл Коллер (1857–1944) и Леопольд Кенигштейн (1850–1942). Они ввели местную анестезию с использованием кокаина путем «самоэкспериментов» на слизистой рта, прежде чем приступить к экспериментам на животных или людях. Венская школа впервые начала использовать кокаин в качестве местной анестезии в офтальмологии, а позже он был включен в офтальмологическую практику. Доктор Холстед и доктор Холл в США в 1885 году описали внутриротовую анестезиологическую технику блокады нижнего альвеолярного нерва и передне-верхнего зубного нерва с использованием 4% кокаина.{ [ 67]
Вскоре после первого использования кокаина для местной анестезии были описаны блокады периферических нервов. Анестезия плечевого сплетения путем чрескожной инъекции через подмышечный и надключичный доступы была разработана в начале 20 века. Поиск наиболее эффективного и наименее травматичного подхода к анестезии сплетений и блокаде периферических нервов продолжается и по сей день. В последние десятилетия непрерывная регионарная анестезия с использованием катетеров и автоматических насосов получила развитие как метод обезболивания.
Внутривенная регионарная анестезия была впервые описана Августом Биром в 1908 году. Этот метод используется до сих пор и является чрезвычайно безопасным при использовании препаратов низкой системной токсичности, таких как прилокаин.
Спинальная анестезия была впервые использована в 1885 году, но не была введена в клиническую практику до 1899 года, когда Огюст Бир подвергся клиническому эксперименту, в котором он наблюдал не только анестезирующий эффект, но и типичный побочный эффект в виде постпункционной головной боли. В течение нескольких лет спинальная анестезия стала широко использоваться для хирургической анестезии и была признана безопасным и эффективным методом. Хотя сегодня используются атравматические канюли (с нережущим кончиком) и современные лекарственные препараты, в остальном методика практически не изменилась за многие десятилетия.
Эпидуральная анестезия каудальным доступом была известна в начале 20 века, но четко определенная техника с использованием поясничной инъекции не была разработана до 1921 года, когда Фидель Пажес опубликовал свою статью «Метамерическая анестезия». Эту технику популяризировал в 1930-х и 1940-х годах Ахиле Марио Дольотти. С появлением тонких гибких катетеров стала возможной непрерывная инфузия и повторные инъекции, что делает эпидуральную анестезию по-прежнему весьма успешным методом. Помимо многочисленных применений в хирургии, эпидуральная анестезия особенно популярна в акушерстве для лечения родовых болей.
{{cite book}}: |work=игнорируется ( помощь ){{cite book}}: CS1 maint: отсутствует местоположение издателя ( ссылка )