Акне ( /ˈækni/ ACK-nee ), также известное как угри обыкновенные , является хроническим заболеванием кожи , которое возникает, когда мертвые клетки кожи и жир из кожи закупоривают волосяные фолликулы . [10] Типичные признаки заболевания включают черные или белые угри , прыщи , жирную кожу и возможное образование рубцов . [1] [2] [11] Это в первую очередь поражает кожу с относительно большим количеством сальных желез , включая лицо, верхнюю часть груди и спину. [12] Полученный в результате внешний вид может привести к неуверенности в себе, тревоге , снижению самооценки и, в крайних случаях, депрессии или мыслям о самоубийстве . [3] [4]
Восприимчивость к акне в 80% случаев обусловлена в первую очередь генетически. [2] Роль диеты и курения в этом состоянии неясна, и ни чистота , ни воздействие солнечного света не связаны с акне. [2] [13] [14] У обоих полов гормоны , называемые андрогенами, по-видимому, являются частью основного механизма, вызывая повышенную выработку кожного сала . [5] Другим распространенным фактором является чрезмерный рост бактерии Cutibacterium acnes , которая присутствует на коже. [15]
Существуют методы лечения акне, в том числе изменение образа жизни, прием лекарств и медицинские процедуры. Употребление меньшего количества простых углеводов, таких как сахар, может минимизировать состояние. [7] Обычно используются методы лечения, применяемые непосредственно к пораженной коже , такие как азелаиновая кислота , бензоилпероксид и салициловая кислота . [8] Антибиотики и ретиноиды доступны в формулах , которые наносятся на кожу и принимаются внутрь для лечения акне. [8] Однако в результате антибиотикотерапии может развиться устойчивость к антибиотикам . [16] Несколько типов противозачаточных таблеток помогают предотвратить акне у женщин. [8] Медицинские специалисты обычно резервируют таблетки изотретиноина при тяжелой форме акне из-за более выраженных потенциальных побочных эффектов. [8] [17] Некоторые представители медицинского сообщества выступают за раннее и агрессивное лечение акне, чтобы уменьшить общее долгосрочное воздействие на людей. [4]
В 2015 году акне поразило около 633 миллионов человек во всем мире, что сделало это заболевание восьмым по распространенности в мире. [9] [18] Акне обычно возникает в подростковом возрасте и поражает, по оценкам, 80–90% подростков в западном мире . [19] [20] [21] В некоторых сельских обществах сообщается о более низких показателях акне, чем в индустриальных. [21] [22] Дети и взрослые также могут быть затронуты до и после полового созревания. [23] Хотя акне становится менее распространенным во взрослом возрасте, оно сохраняется почти у половины затронутых людей в возрасте двадцати и тридцати лет, а меньшая группа продолжает испытывать трудности в возрасте сорока лет. [2]
Тяжесть угревой сыпи (греч. ἀκμή, «точка» + L. vulgaris , «обычный») [24] можно классифицировать как легкую, среднюю или тяжелую, чтобы определить соответствующую схему лечения. [20] Не существует общепринятой шкалы для оценки тяжести угревой сыпи. [15] Наличие закупоренных фолликулов кожи (известных как комедоны ), ограниченных лицом, с редкими воспалительными поражениями определяет легкую угревую сыпь. [20] Говорят, что угревая сыпь средней степени тяжести возникает, когда на лице появляется большее количество воспалительных папул и пустул по сравнению с легкими случаями угревой сыпи, и появляется на туловище. [20] Говорят, что тяжелая угревая сыпь возникает, когда характерными поражениями лица являются узелки (болезненные «шишки», лежащие под кожей), а поражение туловища обширно. [20] [25]
Поражения обычно полиморфны, то есть они могут принимать различные формы, включая открытые или закрытые комедоны (обычно известные как черные и белые угри), папулы, пустулы и даже узелки или кисты, так что эти поражения часто оставляют после себя последствия или аномальные состояния, вызванные предыдущим заболеванием, такие как рубцы или гиперпигментация. [26]
Крупные узелки ранее назывались кистами . Термин «узелково-кистозный» использовался в медицинской литературе для описания тяжелых случаев воспалительных угрей. [25] Истинные кисты редко встречаются у людей с угрями, и теперь предпочтительным термином является термин « тяжелые узелковые угри» . [25]
Acne inversa (лат. invertō, «перевернутый») и acne rosacea (rosa, «розовый» + -āceus, «формирующийся») не являются формами акне, а являются альтернативными названиями, которые соответственно относятся к кожным заболеваниям hidradenitis suppurativa (HS) и rosacea . [27] [28] [29] Хотя HS имеет некоторые общие черты с acne vulgaris, такие как тенденция к закупорке кожных фолликулов остатками клеток кожи, в остальном это состояние не имеет отличительных черт акне и поэтому считается отдельным кожным заболеванием. [27]
Типичные признаки акне включают повышенную секрецию жирного кожного сала кожей, микрокомедоны, комедоны, папулы, узелки (крупные папулы), пустулы и часто приводят к образованию рубцов. [30] [31] Внешний вид акне зависит от цвета кожи. Это может привести к психологическим и социальным проблемам. [20]
Рубцы от угревой сыпи возникают из-за воспаления в дерме и, по оценкам, поражают 95% людей с угрями обыкновенными. [32] Аномальное заживление и воспаление кожи создают рубец. [33] Рубцевание чаще всего происходит при тяжелой форме угревой сыпи, но может возникнуть при любой форме угревой сыпи. [32] Рубцы от угревой сыпи классифицируются на основе того, приводит ли аномальная реакция заживления после воспаления кожи к избыточному отложению коллагена или его потере в месте поражения угревой сыпью. [34]
Атрофические рубцы от угревой сыпи теряют коллаген в результате реакции заживления и являются наиболее распространенным типом рубцов от угревой сыпи (составляя примерно 75% всех рубцов от угревой сыпи). [33] [34] Рубцы в виде ледоруба, прямоугольные рубцы и катящиеся рубцы являются подтипами атрофических рубцов от угревой сыпи. [32] Коробчатые рубцы представляют собой круглые или овальные вдавленные рубцы с острыми краями и варьируются в размере от 1,5 до 4 мм в поперечнике. [33] Рубцы в виде ледоруба узкие (менее 2 мм в поперечнике), глубокие рубцы, которые простираются в дерму. [33] Катящиеся рубцы шире, чем рубцы в виде ледоруба и прямоугольные рубцы (4–5 мм в поперечнике) и имеют волнообразный рисунок глубины в коже. [33]
Гипертрофические рубцы встречаются редко и характеризуются повышенным содержанием коллагена после аномальной реакции заживления. [33] Они описываются как плотные и возвышающиеся над кожей. [33] [35] Гипертрофические рубцы остаются в пределах исходных границ раны, тогда как келоидные рубцы могут образовывать рубцовую ткань за пределами этих границ. [33] Келоидные рубцы от акне чаще встречаются у мужчин и людей с более темной кожей и обычно возникают на туловище. [33]
В ноябре 2021 года было опубликовано исследование [36] , в котором был представлен консенсус двадцати четырех известных международных пластических хирургов и дерматологов относительно наиболее эффективных энергетических устройств для лечения рубцов от угревой сыпи. [37]
После того, как воспаленное узелковое угревое поражение проходит, кожа в этой области обычно темнеет , что известно как поствоспалительная гиперпигментация (ПВГ). Воспаление стимулирует специализированные пигментопродуцирующие клетки кожи (известные как меланоциты ) для выработки большего количества пигмента меланина , что приводит к потемнению кожи. [38] ПВГ чаще встречается у людей с более темным цветом кожи . [39] Пигментированный рубец — это распространенный термин, используемый для ПВГ, но он вводит в заблуждение, поскольку предполагает, что изменение цвета является постоянным. Часто ПВГ можно предотвратить, избегая любого усугубления узелка, и со временем он может исчезнуть. Однако нелеченная ПВГ может длиться месяцами, годами или даже быть постоянной, если затронуты более глубокие слои кожи. [40] Даже минимальное воздействие на кожу ультрафиолетовых лучей солнца может поддерживать гиперпигментацию. [38] Ежедневное использование солнцезащитного крема с SPF 15 или выше может минимизировать такой риск. [40] Отбеливающие агенты, такие как азелаиновая кислота , арбутин и другие, могут использоваться для улучшения гиперпигментации. [41]
Факторы риска развития акне, помимо генетики, окончательно не определены. Возможные вторичные факторы включают гормоны, инфекции, диету и стресс. Исследования, изучающие влияние курения на частоту и тяжесть акне, не дали окончательных результатов. [2] [42] [43] Чистота ( гигиена ) и солнечный свет не связаны с акне. [14]
Акне, по-видимому, является высоконаследуемым ; генетика объясняет 81% вариаций в популяции. [15] Исследования, проведенные на пораженных близнецах и родственниках первой степени родства, дополнительно демонстрируют сильно наследуемую природу акне. [2] [15] Восприимчивость к акне, вероятно, обусловлена влиянием нескольких генов, поскольку заболевание не следует классической (менделевской) схеме наследования. Эти кандидаты на гены включают определенные вариации в генах фактора некроза опухоли-альфа (ФНО-альфа) , ИЛ-1 альфа и CYP1A1 , среди прочих. [19] Однонуклеотидный полиморфизм 308 G/A в гене ФНО связан с повышенным риском возникновения акне. [44] Акне может быть признаком редких генетических заболеваний, таких как синдром Аперта . [15] Тяжелая форма акне может быть связана с синдромом XYY . [45]
Гормональная активность, например, во время менструальных циклов и полового созревания , может способствовать образованию прыщей. В период полового созревания увеличение половых гормонов, называемых андрогенами, приводит к увеличению размеров фолликулярных желез кожи и выработке более жирного кожного сала. [12] Андрогенные гормоны тестостерон , дигидротестостерон (ДГТ) и дегидроэпиандростерон (ДГЭА) связаны с появлением прыщей. Высокий уровень гормона роста (ГР) и инсулиноподобного фактора роста 1 (ИФР-1) также связан с ухудшением состояния прыщей. [46] И андрогены, и ИФР-1, по-видимому, необходимы для появления прыщей, поскольку прыщи не развиваются у людей с синдромом полной нечувствительности к андрогенам (CAIS) или синдромом Ларона (нечувствительность к ГР, приводящая к очень низким уровням ИФР-1). [47] [48]
Медицинские состояния, которые обычно вызывают состояние высокого андрогена, такие как синдром поликистозных яичников , врожденная гиперплазия надпочечников и андроген-секретирующие опухоли , могут вызывать угри у затронутых лиц. [49] [50] И наоборот, люди, у которых отсутствует андрогенные гормоны или которые нечувствительны к воздействию андрогенов, редко имеют угри. [49] Беременность может повышать уровень андрогенов и, следовательно, синтез жирного кожного сала. [50] [51] Угри могут быть побочным эффектом заместительной терапии тестостероном или использования анаболических стероидов . [1] [52] Безрецептурные добавки для бодибилдинга и диетические добавки часто содержат незаконно добавленные анаболические стероиды. [1] [53]
Анаэробный бактериальный вид Cutibacterium acnes (ранее Propionibacterium acnes ) способствует развитию акне, но его точная роль не совсем понятна. [2] Существуют определенные подштаммы C. acnes, связанные с нормальной кожей, и другие с умеренной или тяжелой воспалительной угревой сыпью. [54] Неясно, развиваются ли эти нежелательные штаммы на месте или приобретаются, или, возможно, и то, и другое в зависимости от человека. Эти штаммы обладают способностью изменяться, сохраняться или адаптироваться к ненормальному циклу воспаления, выработки кожного сала и недостаточного отшелушивания омертвевших клеток кожи из пор акне. Заражение паразитическим клещом Demodex связано с развитием акне. [31] [55] Неясно, улучшает ли устранение клеща акне. [55]
Было обнаружено, что диеты с высокой гликемической нагрузкой оказывают различную степень влияния на тяжесть акне. [7] [56] [57] Многочисленные рандомизированные контролируемые испытания и нерандомизированные исследования показали, что диета с низкой гликемической нагрузкой эффективна в уменьшении акне. [56] Существуют слабые наблюдательные данные, свидетельствующие о том, что потребление молочного молока положительно связано с более высокой частотой и тяжестью акне. [55] [56] [58] [59] [60] Молоко содержит сывороточный белок и гормоны, такие как бычий ИФР-1 и предшественники дигидротестостерона. [56] Исследования показывают, что эти компоненты усиливают действие инсулина и ИФР-1 и тем самым увеличивают выработку андрогенных гормонов, кожного сала и способствуют образованию комедонов. [56] Имеющиеся данные не подтверждают связь между употреблением шоколада или соли и тяжестью акне. [58] [59] В немногих исследованиях изучалась связь между ожирением и акне. [2] Витамин B 12 может спровоцировать кожные высыпания, похожие на угри (акнеподобные высыпания), или ухудшить существующую угревую сыпь, если принимать его в дозах, превышающих рекомендуемую суточную норму . [61]
Существует мало высококачественных исследований, демонстрирующих, что стресс вызывает или ухудшает акне. [62] Несмотря на противоречивость, некоторые исследования показывают, что повышенная тяжесть акне связана с высоким уровнем стресса в определенных контекстах, таких как гормональные изменения, наблюдаемые при предменструальном синдроме . [63] [64]
Некоторые люди испытывают сильное усиление акне, когда они подвергаются воздействию жаркого влажного климата; это происходит из-за бактерий и грибков, процветающих в теплой влажной среде. Это вызванное климатом обострение акне было названо тропическим акне . Механическая обструкция кожных фолликулов шлемами или подбородочными ремнями может ухудшить уже существующую угревую сыпь. [65] Однако угри, вызванные механическим препятствием, технически не являются обыкновенными угрями, а другой угревой сыпью , известной как механическое акне . Несколько лекарств также могут ухудшить уже существующую угревую сыпь; это состояние является формой акне медикаментозного акне . Примерами таких лекарств являются литий , гидантоин , изониазид , глюкокортикоиды , йодиды , бромиды и тестостерон . [45] Когда медикаментозное акне конкретно вызвано анаболическими-андрогенными стероидами, его можно просто назвать стероидным акне . Генетически восприимчивые люди могут получить прыщи в результате полиморфной световой сыпи ; состояния, вызванного воздействием солнечного света и искусственного УФ-излучения. Эта форма прыщей называется Acne aestivalis и конкретно вызвана интенсивным воздействием УФ-А- излучения. У затронутых людей обычно возникают сезонные прыщи на плечах, плечевом поясе, спине и груди. Высыпания обычно возникают через один-три дня после воздействия интенсивного УФ-А-излучения. В отличие от других форм прыщей, это состояние щадит лицо; это может быть результатом патогенеза полиморфной световой сыпи, при которой поражаются участки кожи, которые недавно подверглись интенсивному ультрафиолетовому излучению. Поскольку лица обычно остаются открытыми на всех этапах жизни, вероятность появления там сыпи мала или отсутствует. Исследования показывают, что как вспышки полиморфной световой сыпи, так и реакция на высыпания acne aestivalis можно предотвратить с помощью местных антиоксидантов в сочетании с применением солнцезащитного крема широкого спектра действия. [66]
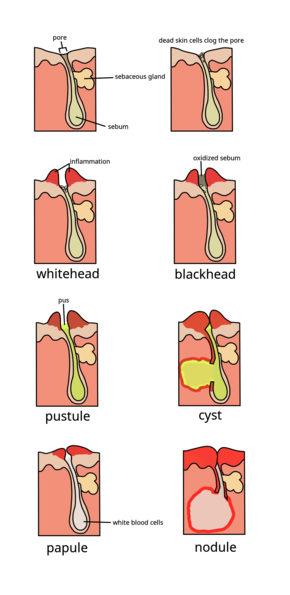

Угри обыкновенные — хроническое заболевание кожи, поражающее сально-волосяной аппарат , которое развивается из-за закупорки волосяных фолликулов кожи . [54]
Традиционно рассматриваемое как заболевание подросткового возраста, угри обыкновенные также наблюдаются у взрослых, включая женщин в постменопаузе. Угри обыкновенные, проявляющиеся у взрослых женщин, называются угрями взрослых женщин (АФВ), определяемыми как хроническое воспалительное заболевание волосяно-сальных желез. [26] В частности, при АФВ во время менопаузального перехода происходит относительное повышение уровня андрогенов, поскольку уровень эстрогенов начинает снижаться, так что этот гормональный сдвиг может проявляться в виде угрей; в то время как у большинства женщин с АФВ наблюдается мало угревых поражений и нормальный уровень андрогенов, базовые исследования, включая панель тестирования на андрогены, могут помочь исключить сопутствующие заболевания, такие как синдром поликистозных яичников , врожденная гиперплазия надпочечников или опухоли. [26]
Закупорка волосяных фолликулов кожи , вызывающая проявления угревой сыпи, происходит в результате следующих четырех аномальных процессов: повышенная выработка жирного кожного сала (под влиянием андрогенов ), избыточное отложение белка кератина , приводящее к образованию комедонов, колонизация фолликула бактериями Cutibacterium acnes ( C. acnes ) и локальное высвобождение провоспалительных химических веществ в коже. [54]
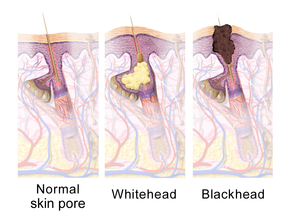
Самым ранним патологическим изменением является образование пробки ( микрокомедона ), которое в первую очередь обусловлено чрезмерным ростом, размножением и накоплением клеток кожи в волосяном фолликуле. [1] В здоровой коже отмершие клетки кожи выходят на поверхность и выходят из поры волосяного фолликула. [10] У людей с акне повышенная выработка жирного кожного сала заставляет мертвые клетки кожи слипаться. [10] Накопление остатков мертвых клеток кожи и жирного кожного сала блокирует пору волосяного фолликула, образуя таким образом микрокомедон. [10] Биопленка C. acnes внутри волосяного фолликула ухудшает этот процесс. [49] Если микрокомедон находится поверхностно внутри волосяного фолликула, пигмент кожи меланин подвергается воздействию воздуха, что приводит к его окислению и темному виду (известному как черная точка или открытый комедон). [1] [10] [20] Напротив, если микрокомедон находится глубоко внутри волосяного фолликула, это приводит к образованию белой головки (известной как закрытый комедон). [1] [10]
Основным гормональным фактором, вызывающим выработку жирного кожного сала в коже, является дигидротестостерон . [1] Другим андрогенным гормоном, ответственным за повышенную активность сальных желез, является ДГЭА-С . Надпочечники секретируют большее количество ДГЭА-С во время адренархе (стадия полового созревания ), и это приводит к увеличению выработки кожного сала. В богатой кожным салом среде естественная и в значительной степени комменсальная кожная бактерия C. acnes легко размножается и может вызывать воспаление внутри и вокруг фолликула из-за активации врожденной иммунной системы . [10] C. acnes вызывает воспаление кожи при акне, увеличивая выработку нескольких провоспалительных химических сигналов (таких как IL-1α , IL-8 , TNF-α и LTB4); IL-1α необходим для образования комедонов. [49]
Способность C. acnes связывать и активировать класс рецепторов иммунной системы , известных как толл-подобные рецепторы (TLR), особенно TLR2 и TLR4 , является основным механизмом воспаления кожи, связанного с акне. [49] [67] [68] Активация TLR2 и TLR4 C. acnes приводит к повышенной секреции IL-1α, IL-8 и TNF-α. [49] Высвобождение этих воспалительных сигналов привлекает различные иммунные клетки к волосяному фолликулу, включая нейтрофилы , макрофаги и клетки Th1 . [49] IL-1α стимулирует повышенную активность и размножение клеток кожи, что, в свою очередь, стимулирует развитие комедонов. [49] Кроме того, клетки сальных желез вырабатывают больше антимикробных пептидов , таких как HBD1 и HBD2 , в ответ на связывание TLR2 и TLR4. [49]
C. acnes также провоцирует воспаление кожи, изменяя жирный состав жирного кожного сала. [49] Окисление липида сквалена C. acnes имеет особое значение. Окисление сквалена активирует NF-κB (белковый комплекс) и, следовательно, увеличивает уровни IL-1α. [ 49] Кроме того, окисление сквалена увеличивает активность фермента 5-липоксигеназы , который катализирует превращение арахидоновой кислоты в лейкотриен B4 (LTB4). [49] LTB4 способствует воспалению кожи, воздействуя на белок альфа-рецептора, активируемого пролифератором пероксисом (PPARα). [49] PPARα увеличивает активность активаторного белка 1 (AP-1) и NF-κB, тем самым приводя к привлечению воспалительных Т-клеток . [49] Способность C. acnes преобразовывать триглицериды кожного сала в провоспалительные свободные жирные кислоты посредством секреции фермента липазы дополнительно объясняет его воспалительные свойства. [49] Эти свободные жирные кислоты стимулируют повышенную выработку кателицидина , HBD1 и HBD2, что приводит к дальнейшему воспалению. [49]
Этот воспалительный каскад обычно приводит к образованию воспалительных угревых поражений, включая папулы , инфицированные пустулы или узелки . [1] Если воспалительная реакция тяжелая, фолликул может проникнуть в более глубокие слои дермы и подкожной клетчатки и вызвать образование глубоких узелков. [1] [69] [70] Участие AP-1 в вышеупомянутом воспалительном каскаде активирует матриксные металлопротеиназы , которые способствуют локальному разрушению тканей и образованию рубцов. [49]
Наряду с бактериями C. acnes , бактериальный вид Staphylococcus epidermidis ( S. epidermidis ) также принимает участие в физиопатологии угрей обыкновенных. Размножение S. epidermidis с C. acnes вызывает образование биопленок , которые блокируют волосяные фолликулы и поры, создавая анаэробную среду под кожей. Это способствует усилению роста как C. acnes , так и S. epidermidis под кожей. Размножение C. acnes вызывает образование биопленок и биопленочной матрицы, что еще больше затрудняет лечение угрей. [71]
Acne vulgaris диагностируется на основании клинического суждения медицинского специалиста. [15] Оценка человека с подозрением на акне должна включать в себя сбор подробного анамнеза о семейном анамнезе акне, обзор принимаемых лекарств, признаки или симптомы чрезмерной выработки андрогенных гормонов, кортизола и гормона роста. [15] Для диагностики акне должны присутствовать комедоны (черные и белые угри). При их отсутствии внешний вид, похожий на акне, будет указывать на другое заболевание кожи. [29] Микрокомедоны (предшественники черных и белых угрей) не видны невооруженным глазом при осмотре кожи и требуют микроскопа, чтобы их увидеть . [29] Многие признаки могут указывать на то, что угри человека чувствительны к гормональным воздействиям. Исторические и физические подсказки, которые могут указывать на гормонально-чувствительные угри, включают начало в возрасте от 20 до 30 лет; ухудшение за неделю до менструации у женщины; угревые поражения преимущественно на линии подбородка и подбородке; и воспалительные/узелковые поражения акне. [1]
Существует несколько шкал для оценки тяжести угревой сыпи, но разногласия по поводу идеальной для диагностического использования сохраняются. [72] [73] Шкала оценки угревой сыпи Кука использует фотографии для оценки тяжести от 0 до 8, причем более высокие числа представляют более тяжелую угревую сыпь. Эта шкала была первой, в которой использовался стандартизированный фотографический протокол для оценки тяжести угревой сыпи; с момента ее создания в 1979 году шкала претерпела несколько изменений. [73] Методика оценки угревой сыпи Лидса подсчитывает угревые поражения на лице, спине и груди и классифицирует их как воспалительные или невоспалительные. Баллы Лидса варьируются от 0 (наименее тяжелая) до 10 (наиболее тяжелая), хотя модифицированные шкалы имеют максимальный балл 12. [73] [74] Шкала оценки угревой сыпи Пиллсбери классифицирует тяжесть угревой сыпи от степени 1 (наименее тяжелая) до степени 4 (наиболее тяжелая). [72] [75]
Многие кожные заболевания могут имитировать угри обыкновенные, и они в совокупности известны как угревидные высыпания . [29] К таким заболеваниям относятся ангиофибромы , эпидермальные кисты , плоские бородавки , фолликулит , фолликулярный кератоз , милиумы , периоральный дерматит и розацеа и другие. [20] [76] Возраст является одним из факторов, который может помочь различить эти расстройства. Кожные заболевания, такие как периоральный дерматит и фолликулярный кератоз, могут выглядеть похожими на угри, но, как правило, чаще возникают в детстве. Розацеа, как правило, чаще возникает у пожилых людей. [20] Покраснение лица, вызванное жарой или употреблением алкоголя или острой пищи, также больше указывает на розацеа. [77] Наличие комедонов помогает медицинским работникам отличать угри от кожных заболеваний, которые похожи по внешнему виду. [8] Хлоракне и профессиональные угри, вызванные воздействием определенных химических веществ и промышленных соединений, могут выглядеть очень похожими на угри обыкновенные. [78]
Существует множество различных методов лечения акне. К ним относятся альфа-гидроксикислота , антиандрогенные препараты, антибиотики, антисеборейные препараты, азелаиновая кислота , бензоилпероксид , гормональные препараты, кератолитические мыла, никотинамид , ретиноиды и салициловая кислота . [79] Лечение акне работает по крайней мере четырьмя различными способами, включая следующие: уменьшение воспаления, гормональная манипуляция, уничтожение C. acnes и нормализация отшелушивания клеток кожи и выработки кожного сала в порах для предотвращения закупорки. [15] Типичные методы лечения включают местную терапию, такую как антибиотики, бензоилпероксид и ретиноиды, а также системную терапию, включая антибиотики, гормональные препараты и пероральные ретиноиды. [20] [80]
Рекомендуемые методы лечения для первой линии при лечении угревой сыпи включают местные ретиноиды, бензоилпероксид и местные или пероральные антибиотики. [81] Такие процедуры, как светотерапия и лазеротерапия, не являются методами первой линии и, как правило, играют лишь дополнительную роль из-за их высокой стоимости и ограниченных доказательств. [80] Терапия синим светом не имеет неясной пользы. [82] Лекарства от угревой сыпи нацелены на ранние стадии образования комедонов и, как правило, неэффективны при видимых поражениях кожи; угревая сыпь обычно улучшается через восемь-двенадцать недель после начала терапии. [15]
Люди часто рассматривают акне как краткосрочное состояние, некоторые ожидают, что оно исчезнет после полового созревания. Это заблуждение может привести к зависимости от самостоятельного управления или проблемам с долгосрочным соблюдением лечения. Информирование о долгосрочном характере состояния и лучший доступ к надежной информации об акне могут помочь людям узнать, чего ожидать от лечения. [83] [84]
В целом, людям с акне рекомендуется не мыть пораженную кожу чаще двух раз в день. [15] Нанесение увлажняющего средства без отдушек на чувствительную и склонную к акне кожу может уменьшить раздражение. Раздражение кожи от лекарств от акне обычно достигает пика через две недели после начала использования и имеет тенденцию к улучшению при дальнейшем использовании. [15] Дерматологи рекомендуют использовать косметические средства, на которых специально указано, что они некомедогенны, не содержат масел и не закупоривают поры. [15]
Пациенты с угревой сыпью, даже с жирной кожей, [85] должны увлажнять кожу, чтобы поддерживать ее барьер влаги, поскольку нарушение барьера кожи может способствовать возникновению угрей. [85] Увлажнители, особенно содержащие керамиды , в качестве вспомогательной терапии особенно полезны для сухой кожи и раздражения, которые обычно возникают в результате местного лечения угрей. Исследования показывают, что содержащие керамиды увлажняющие средства важны для оптимального ухода за кожей; они повышают приверженность терапии угревой сыпи и дополняют существующие методы лечения угревой сыпи. [85] В исследовании, в котором пациенты с угревой сыпью использовали 1,2% клиндамицин фосфата / 2,5% бензоил пероксида гель утром и наносили микронизированный 0,05% третиноин гель вечером, подавляющее большинство пациентов не испытывали никаких кожных побочных эффектов на протяжении всего исследования. Был сделан вывод, что использование очищающего средства с керамидами и увлажняющего крема с керамидами обусловило благоприятную переносимость, не повлияло на эффективность лечения и улучшило приверженность режиму. [86] Важность сохранения кислотной мантии и ее барьерных функций широко признана в научном сообществе. Таким образом, поддержание pH в диапазоне 4,5 - 5,5 необходимо для поддержания поверхности кожи в ее оптимальном, здоровом состоянии. [87] [88] [89] [90] [91]
Причинно-следственная связь между диетой/питанием и дерматологическими заболеваниями наблюдается редко. Скорее, ассоциации — некоторые из них убедительные — были обнаружены между диетой и результатами, включая тяжесть заболевания и количество состояний, испытываемых пациентом. Появляются доказательства в поддержку лечебной нутрициологии как способа снижения тяжести и заболеваемости дерматологическими заболеваниями, включая акне. Исследователи наблюдали связь между диетами с высоким гликемическим индексом и акне. [92] Дерматологи также рекомендуют диету с низким содержанием простых сахаров как метод улучшения акне. [56] По состоянию на 2014 год имеющихся доказательств недостаточно для использования ограничения молока для этой цели. [56]

Бензоилпероксид (BPO) является средством первой линии для лечения легкой и средней степени акне из-за своей эффективности и легких побочных эффектов (в основном раздражение кожи ). В кожном фолликуле бензоилпероксид убивает C. acnes , окисляя его белки посредством образования свободных радикалов кислорода и бензойной кислоты . Эти свободные радикалы, вероятно, мешают метаболизму бактерий и их способности производить белки. [93] [94] Кроме того, бензоилпероксид умеренно эффективен для разрушения комедонов и подавления воспаления. [81] [94] Комбинированные продукты используют бензоилпероксид с местным антибиотиком или ретиноидом, таким как бензоилпероксид/клиндамицин и бензоилпероксид/адапален соответственно. [39] Местный бензоилпероксид эффективен при лечении акне. [95]
Побочные эффекты включают повышенную светочувствительность кожи , сухость, покраснение и периодическое шелушение. [96] Во время лечения часто рекомендуется использовать солнцезащитный крем, чтобы предотвратить солнечные ожоги . Более низкие концентрации бензоилпероксида так же эффективны, как и более высокие концентрации при лечении акне, но связаны с меньшим количеством побочных эффектов. [94] [97] В отличие от антибиотиков, бензоилпероксид, по-видимому, не вызывает бактериальной резистентности к антибиотикам . [96]
Ретиноиды — это лекарства, которые уменьшают воспаление, нормализуют жизненный цикл клеток фолликула и уменьшают выработку кожного сала. [49] [98] Они структурно связаны с витамином А. [ 98] Исследования показывают, что дерматологи и врачи первичной медико-санитарной помощи не назначают их при угревой сыпи. [15] Ретиноиды, по-видимому, влияют на жизненный цикл клеток в слизистой оболочке фолликула. Это помогает предотвратить накопление клеток кожи в волосяном фолликуле, что может привести к закупорке. Они являются средством первой линии лечения угревой сыпи, [1] особенно для людей с темной кожей. Известно, что ретиноиды приводят к более быстрому улучшению поствоспалительной гиперпигментации. [39]
Местные ретиноиды включают адапален , ретинол , ретинальдегид , изотретиноин , тазаротен , трифаротен и третиноин . [51] [99] [100] Они часто вызывают начальную вспышку акне и покраснение лица и могут вызвать значительное раздражение кожи. Вообще говоря, ретиноиды повышают чувствительность кожи к солнечному свету и поэтому рекомендуются для использования ночью. [1] Третиноин является наименее дорогим из местных ретиноидов и вызывает наибольшее раздражение кожи, тогда как адапален вызывает наименьшее раздражение, но стоит значительно дороже. [1] [101] Большинство формул третиноина несовместимы для использования с бензоилпероксидом. [15] Тазаротен является наиболее эффективным и дорогим местным ретиноидом, но обычно не так хорошо переносится. [1] [101] В 2019 году FDA одобрило формулу лосьона с тазаротеном, которая позиционируется как менее раздражающий вариант. [102] Ретинол — это форма витамина А, которая оказывает схожее, но более мягкое действие и присутствует во многих безрецептурных увлажняющих средствах и других местных продуктах.
Изотретиноин — это пероральный ретиноид, который очень эффективен при тяжелой узловатой угревой сыпи и умеренной угревой сыпи, которая не поддается другим методам лечения. [1] [20] Обычно достаточно одного-двух месяцев использования, чтобы увидеть улучшение. Угревая сыпь часто полностью проходит или становится намного легче после 4–6-месячного курса перорального изотретиноина. [1] После одного курса лечения около 80% людей сообщают об улучшении, а более 50% сообщают о полной ремиссии. [20] Около 20% людей требуют повторного курса, но 80% из них сообщают об улучшении, что приводит к совокупному показателю эффективности 96%. [20]
Существуют опасения, что изотретиноин связан с побочными эффектами, такими как депрессия , суицидальность и анемия . Нет четких доказательств, подтверждающих некоторые из этих утверждений. [1] [20] В некоторых исследованиях было обнаружено, что изотретиноин превосходит антибиотики или плацебо в уменьшении угревых поражений. [17] Однако обзор 2018 года, сравнивающий воспалительные поражения после лечения антибиотиками или изотретиноином, не обнаружил никакой разницы. [103] Частота побочных эффектов была примерно в два раза выше при использовании изотретиноина, хотя в основном это были события, связанные с сухостью. [17] Не было окончательно обнаружено повышенного риска самоубийства или депрессии. [17]
Медицинские власти строго регулируют использование изотретиноина у женщин детородного возраста из-за его известных вредных эффектов во время беременности . [20] Чтобы такая женщина считалась кандидатом на изотретиноин, она должна иметь подтвержденный отрицательный тест на беременность и использовать эффективную форму контроля рождаемости . [20] В 2008 году Соединенные Штаты запустили программу iPLEDGE для предотвращения использования изотретиноина во время беременности. [104] iPledge требует, чтобы женщина имела два отрицательных теста на беременность и использовала два типа контроля рождаемости в течение как минимум одного месяца до начала терапии изотретиноином и одного месяца после. [104] Эффективность программы iPledge является спорной из-за продолжающихся случаев несоблюдения правил контрацепции. [104] [105]
Люди могут наносить антибиотики на кожу или принимать их внутрь для лечения акне. Они действуют, убивая C. acnes и уменьшая воспаление. [20] [96] [106] Хотя многочисленные рекомендации призывают поставщиков медицинских услуг снизить частоту назначения пероральных антибиотиков, многие поставщики не следуют этим рекомендациям. [107] Пероральные антибиотики остаются наиболее часто назначаемой системной терапией для лечения акне. [107] Широко распространенное чрезмерное использование антибиотиков широкого спектра действия для лечения акне привело к более высоким показателям устойчивых к антибиотикам штаммов C. acnes во всем мире, особенно к широко используемым тетрациклинам (например, доксициклину ) и макролидным антибиотикам (например, местному эритромицину ). [16] [96] [106] [107] Поэтому дерматологи предпочитают антибиотики как часть комбинированной терапии, а не для использования отдельно. [15]
Обычно используемые антибиотики, как наносимые на кожу, так и принимаемые внутрь, включают клиндамицин , эритромицин, метронидазол , сульфацетамид и тетрациклины (например, доксициклин или миноциклин ). [51] Доксициклин в дозе 40 миллиграммов в день (низкая доза) по-видимому, имеет такую же эффективность, как и 100 миллиграммов в день, и имеет меньше побочных эффектов со стороны желудочно-кишечного тракта. [15] Однако доксициклин в низкой дозе не одобрен FDA для лечения акне. [108] Антибиотики, наносимые на кожу, обычно используются при легкой и умеренно тяжелой форме акне. [20] Пероральные антибиотики, как правило, более эффективны, чем местные антибиотики, и вызывают более быстрое разрешение воспалительных поражений акне, чем местные применения. [1] Глобальный альянс по улучшению результатов лечения акне рекомендует не использовать местные и пероральные антибиотики вместе. [106]
Пероральные антибиотики рекомендуется принимать не более трех месяцев, поскольку курсы антибиотиков, превышающие эту продолжительность, связаны с развитием устойчивости к антибиотикам и не показывают явного преимущества по сравнению с более короткими курсами. [106] Если используются долгосрочные пероральные антибиотики более трех месяцев, то рекомендуется одновременно использовать бензоилпероксид или ретиноид, чтобы ограничить риск развития устойчивости к антибиотикам у C. acnes . [106]
Антибиотик дапсон эффективен против воспалительных угрей при нанесении на кожу. Как правило, он не является выбором первой линии из-за его более высокой стоимости и отсутствия явного превосходства над другими антибиотиками. [1] [15] Местный дапсон иногда является предпочтительной терапией для женщин или людей с чувствительной или более темной кожей. [15] Его не рекомендуется использовать с бензоилпероксидом из-за риска вызвать желто-оранжевое изменение цвета кожи при этой комбинации. [10] Миноциклин является эффективным средством для лечения угрей, но он не является антибиотиком первой линии из-за отсутствия доказательств того, что он лучше других методов лечения, и опасений относительно его безопасности по сравнению с другими тетрациклинами. [109]
Сарециклин — новейший пероральный антибиотик, разработанный специально для лечения акне и одобренный FDA для лечения умеренной и тяжелой воспалительной акне у пациентов в возрасте от девяти лет и старше. [110] [111] [112] Это тетрациклиновый антибиотик узкого спектра действия , который проявляет необходимую антибактериальную активность против патогенов, связанных с угрями обыкновенными, и низкую склонность к индукции устойчивости к антибиотикам. [113] [114] В клинических испытаниях сарециклин продемонстрировал клиническую эффективность в уменьшении воспалительных поражений акне уже через три недели и уменьшении акне на туловище (спина и грудь). [112] [115]
У женщин использование комбинированных противозачаточных таблеток может улучшить состояние при акне. [116] Эти препараты содержат эстроген и прогестин . [117] Они работают за счет снижения выработки андрогенных гормонов яичниками и снижения свободных и, следовательно, биологически активных фракций андрогенов, что приводит к снижению выработки кожного сала кожей и, следовательно, уменьшению тяжести акне. [10] [118] Прогестины первого поколения, такие как норэтиндрон и норгестрел, обладают андрогенными свойствами и могут ухудшить состояние при акне. [15] Хотя пероральные эстрогены в некоторых ситуациях снижают уровень IGF-1, что теоретически может улучшить симптомы акне, [119] [120] комбинированные противозачаточные таблетки, по-видимому, не влияют на уровень IGF-1 у фертильных женщин. [117] [121] Противозачаточные таблетки, содержащие ацетат ципротерона, по-видимому, снижают общий и свободный уровень IGF-1. [122] Комбинации, содержащие прогестины третьего или четвертого поколения , включая дезогестрел , диеногест , дроспиренон или норгестимат , а также противозачаточные таблетки, содержащие ацетат ципротерона или ацетат хлормадинона , предпочтительны для женщин с акне из-за их более сильного антиандрогенного действия. [123] [124] [125] Исследования показали снижение угревых поражений на 40–70 % при использовании комбинированных противозачаточных таблеток. [118] Обзор 2014 года показал, что пероральные антибиотики, по-видимому, несколько более эффективны, чем противозачаточные таблетки, в уменьшении количества воспалительных угревых поражений за три месяца. [126] Однако эти два метода лечения примерно равны по эффективности за шесть месяцев в отношении уменьшения количества воспалительных, невоспалительных и общих угревых поражений. [126] Авторы анализа предположили, что противозачаточные таблетки могут быть предпочтительным средством первой линии лечения акне по сравнению с пероральными антибиотиками у некоторых женщин из-за схожей эффективности в течение шести месяцев и отсутствия связанной с ними устойчивости к антибиотикам. [126] В отличие от комбинированных противозачаточных таблеток, формы противозачаточных таблеток , содержащие только прогестаген и андрогенные прогестины, были связаны с ухудшением акне. [107]
Антиандрогены, такие как ацетат ципротерона и спиронолактон, могут успешно лечить акне, особенно у женщин с признаками чрезмерной выработки андрогенов, такими как повышенная волосатость или выработка кожного сала или выпадение волос на голове . [10] [51] Спиронолактон является эффективным средством лечения акне у взрослых женщин. [127] [128] В отличие от комбинированных противозачаточных таблеток, он не одобрен Управлением по контролю за продуктами и лекарствами США для этой цели. [1] [39] [127] Спиронолактон является антагонистом альдостерона и является полезным средством лечения акне из-за его способности дополнительно блокировать рецептор андрогена в более высоких дозах. [39] [107] Отдельно или в сочетании с противозачаточными таблетками спиронолактон продемонстрировал снижение угревых поражений у женщин на 33–85%. [118] Эффективность спиронолактона при акне, по-видимому, зависит от дозы. [118] Сообщается, что высокие дозы ацетата ципротерона в одиночку уменьшают симптомы акне у женщин на 75–90 % в течение трех месяцев. [129] Обычно его сочетают с эстрогеном, чтобы избежать нарушений менструального цикла и дефицита эстрогена . [130] Лекарство, по-видимому, эффективно при лечении акне у мужчин, при этом одно исследование показало, что высокие дозы уменьшают воспалительные поражения акне на 73 %. [131] [132] Однако побочные эффекты спиронолактона и ацетата ципротерона у мужчин, такие как гинекомастия , сексуальная дисфункция и снижение минеральной плотности костной ткани , как правило, делают их использование для лечения мужского акне нецелесообразным. [131] [132] [133]
Беременным и кормящим женщинам не следует принимать антиандрогены от акне из-за возможности врожденных нарушений, таких как гипоспадия и феминизация мальчиков. [51] Женщины, ведущие половую жизнь и способные или могущие забеременеть, должны использовать эффективный метод контрацепции для предотвращения беременности во время приема антиандрогенов. [134] По этой причине антиандрогены часто сочетают с противозачаточными таблетками, что может привести к аддитивной эффективности. [39] [135] FDA добавило предупреждение в черную рамку к спиронолактону о возможных рисках опухолей , основанных на доклинических исследованиях с очень высокими дозами (>100-кратных клинических доз), и предупредило, что следует избегать ненужного использования препарата. [81] [107] [136] Однако несколько крупных эпидемиологических исследований впоследствии не обнаружили повышенного риска опухолей в связи со спиронолактоном у людей. [107] [137] [138] [139] Наоборот, были обнаружены сильные ассоциации ацетата ципротерона с определенными опухолями мозга , и его использование было ограничено. [140] [141] [142] Риск возникновения опухолей мозга при приеме ацетата ципротерона обусловлен его сильным прогестагенным действием и не связан с антиандрогенной активностью и не свойствен другим антиандрогенам. [140] [143] [142]
Флутамид , чистый антагонист рецептора андрогена, эффективен при лечении акне у женщин. [129] [144] Он, по-видимому, уменьшает симптомы акне на 80–90% даже при низких дозах, при этом несколько исследований показали полное избавление от акне. [129] [145] [146] В одном исследовании флутамид снизил показатели акне на 80% в течение трех месяцев, тогда как спиронолактон уменьшил симптомы только на 40% за тот же период. [146] [147] [148] В большом долгосрочном исследовании 97% женщин сообщили об удовлетворенности контролем своих акне с помощью флутамида. [149] Несмотря на эффективность, флутамид имеет риск серьезной гепатотоксичности , и имели место случаи смерти у женщин, принимавших даже низкие дозы препарата для лечения андрогензависимых заболеваний кожи и волос. [150] Таким образом, использование флутамида для лечения акне становится все более ограниченным, [149] [151] [152] и утверждается, что дальнейшее использование флутамида для таких целей неэтично. [150] Бикалутамид , чистый антагонист андрогенных рецепторов с тем же механизмом действия, что и флутамид, и с сопоставимой или более высокой антиандрогенной эффективностью , но с гораздо меньшим риском гепатотоксичности, является альтернативным вариантом флутамиду при лечении андрогензависимых заболеваний кожи и волос у женщин. [134] [153] [154] [155]
Класкотерон — это местный антиандроген, который продемонстрировал эффективность в лечении акне как у мужчин, так и у женщин и был одобрен для клинического применения по этому показанию в августе 2020 года. [156] [157] [158] [159] [160] Он не показал системной абсорбции или связанных с ним антиандрогенных побочных эффектов. [159] [160] [161] В небольшом прямом сравнении лицом к лицу класкотерон показал большую эффективность, чем местный изотретиноин. [159] [160] [161] Ингибиторы 5α-редуктазы, такие как финастерид и дутастерид, могут быть полезны для лечения акне как у мужчин, так и у женщин, но не были адекватно оценены для этой цели. [1] [162] [163] [164] Более того, ингибиторы 5α-редуктазы имеют сильный потенциал вызывать врожденные дефекты у младенцев мужского пола, и это ограничивает их применение у женщин. [1] [163] Однако ингибиторы 5α-редуктазы часто используются для лечения избыточного роста волос на лице/теле у женщин и могут сочетаться с противозачаточными таблетками для предотвращения беременности. [162] По состоянию на 2010 год нет никаких доказательств в поддержку использования циметидина или кетоконазола при лечении акне. [165]
Гормональные методы лечения акне, такие как комбинированные противозачаточные таблетки и антиандрогены, могут считаться терапией первой линии при акне во многих случаях, включая желательную контрацепцию, известную или предполагаемую гиперандрогению, акне во взрослом возрасте, акне, которое обостряется перед менструацией, и когда сопутствуют симптомы значительной выработки кожного сала (себорея). [165] Гормональная терапия эффективна при акне как у женщин с гиперандрогенией, так и у женщин с нормальным уровнем андрогенов. [165]
Азелаиновая кислота эффективна при легкой и средней степени акне при местном применении в концентрации 15–20%. [69] [166] [167] [168] Необходимо лечение дважды в день в течение шести месяцев, и оно так же эффективно, как местное применение бензоилпероксида 5%, изотретиноина 0,05% и эритромицина 2%. [169] Азелаиновая кислота является эффективным средством для лечения акне благодаря своей способности уменьшать накопление клеток кожи в фолликуле и своим антибактериальным и противовоспалительным свойствам. [69] Она оказывает небольшое осветляющее действие на кожу благодаря своей способности ингибировать синтез меланина. Поэтому она полезна при лечении людей с акне, которые также страдают от поствоспалительной гиперпигментации. [1] Азелаиновая кислота может вызывать раздражение кожи. [170] Она менее эффективна и более дорогая, чем ретиноиды. [1] Азелаиновая кислота также привела к худшему ответу на лечение по сравнению с бензоилпероксидом. По сравнению с третиноином, азелаиновая кислота не оказывает практически никакого эффекта на лечение. [171]
Салициловая кислота — это бета-гидроксикислота местного применения , которая останавливает размножение бактерий и обладает кератолитическими свойствами. [172] [173] Она менее эффективна, чем ретиноидная терапия. [20] Салициловая кислота открывает закупоренные поры кожи и способствует отшелушиванию эпителиальных клеток кожи. [172] Сухость кожи — наиболее часто встречающийся побочный эффект при местном применении, хотя потемнение кожи может наблюдаться у людей с более темным типом кожи. [1]
Местные и пероральные препараты никотинамида ( амидная форма витамина B 3 ) являются альтернативными методами лечения. [174] Сообщается, что никотинамид улучшает состояние при акне благодаря своим противовоспалительным свойствам, способности подавлять выработку кожного сала и свойствам заживления ран. [174] Местные и пероральные препараты цинка предлагаются для лечения акне; доказательства в поддержку их использования для этой цели ограничены. [175] Способность цинка уменьшать воспаление и выработку кожного сала, а также подавлять рост C. acnes являются его предполагаемыми механизмами для улучшения состояния при акне. [175] Антигистаминные препараты могут улучшить симптомы у тех, кто уже принимает изотретиноин, благодаря своим противовоспалительным свойствам и способности подавлять выработку кожного сала. [176]
Гидрохинон осветляет кожу при местном применении, ингибируя тирозиназу , фермент, ответственный за преобразование аминокислоты тирозина в пигмент кожи меланин , и используется для лечения поствоспалительной гиперпигментации, связанной с акне. [38] Препятствуя выработке меланина в эпидермисе , гидрохинон приводит к уменьшению гиперпигментации, поскольку потемневшие клетки кожи естественным образом отшелушиваются с течением времени. [38] Улучшение гиперпигментации кожи обычно наблюдается в течение шести месяцев при использовании дважды в день. Гидрохинон неэффективен при гиперпигментации, затрагивающей более глубокие слои кожи, такие как дерма . [38] При использовании гидрохинона рекомендуется использовать солнцезащитный крем с SPF 15 или выше утром с повторным нанесением каждые два часа. [38] Его нанесение только на пораженные участки снижает риск осветления цвета нормальной кожи, но может привести к временному кольцу осветленной кожи вокруг гиперпигментированной области. [38] Гидрохинон, как правило, хорошо переносится; побочные эффекты обычно незначительны (например, раздражение кожи) и возникают при использовании концентрации выше рекомендуемой 4%. [38] Большинство препаратов содержат консервант метабисульфит натрия , который был связан с редкими случаями аллергических реакций , включая анафилаксию и тяжелые обострения астмы у восприимчивых людей. [38] В крайне редких случаях частое и неправильное применение высоких доз гидрохинона было связано с системным состоянием, известным как экзогенный охроноз (изменение цвета кожи и повреждение соединительной ткани из-за накопления гомогентизиновой кислоты ). [38]
Комбинированная терапия — совместное использование лекарств разных классов, каждое из которых имеет свой механизм действия — показала себя более эффективным подходом к лечению акне, чем монотерапия. [10] [51] Совместное использование местного бензоилпероксида и антибиотиков более эффективно, чем применение только антибиотиков. [10] Аналогично, использование местного ретиноида с антибиотиком устраняет поражения акне быстрее, чем применение только антибиотиков. [10] Часто используемые комбинации включают следующее: антибиотик и бензоилпероксид, антибиотик и местный ретиноид или местный ретиноид и бензоилпероксид. [51] Дерматологи обычно предпочитают сочетание бензоилпероксида с ретиноидом, а не сочетание местного антибиотика с ретиноидом. Оба режима эффективны, но бензоилпероксид не приводит к резистентности к антибиотикам. [10]
Хотя активность сальных желез в коже увеличивается на поздних стадиях беременности, беременность не была надежно связана с ухудшением тяжести акне. [177] В целом, местные препараты считаются подходом первой линии к лечению акне во время беременности, поскольку они имеют низкую системную абсорбцию и, следовательно, вряд ли навредят развивающемуся плоду . [177] Настоятельно рекомендуемые методы лечения включают местно применяемые бензоилпероксид ( категория беременности C) и азелаиновую кислоту (категория B). [177] Салициловая кислота имеет рейтинг безопасности категории C из-за более высокой системной абсорбции (9–25%) и связи между использованием противовоспалительных препаратов в третьем триместре и неблагоприятными последствиями для развивающегося плода, включая слишком малое количество амниотической жидкости в матке и раннее закрытие артериального протока у младенцев . [51] [177] Длительное использование салициловой кислоты на значительных участках кожи или под окклюзионной (герметичной) повязкой не рекомендуется, поскольку эти методы увеличивают системную абсорбцию и потенциальный вред для плода. [177] Третиноин (категория C) и адапален (категория C) очень плохо всасываются, но некоторые исследования предполагают тератогенные эффекты в первом триместре. [177] Данные, изучающие связь между воздействием материнского местного ретиноида в первом триместре беременности и неблагоприятными исходами беременности, ограничены. [178] Систематический обзор наблюдательных исследований пришел к выводу, что такое воздействие, по-видимому, не увеличивает риск серьезных врожденных дефектов , выкидышей , мертворождений , преждевременных родов или низкого веса при рождении . [178] Аналогичным образом, в исследованиях, изучающих влияние местных ретиноидов во время беременности, вред для плода не был замечен во втором и третьем триместрах. [177] Тем не менее, поскольку редкие вредные эффекты от местных ретиноидов не исключены, их не рекомендуется использовать во время беременности из-за сохраняющихся проблем безопасности. [178] [179] Ретиноиды, противопоказанные для использования во время беременности, включают местный ретиноид тазаротен и пероральные ретиноиды изотретиноин и ацитретин (все категории X). [177] Спиронолактон относительно противопоказан для использования во время беременности из-за его антиандрогенных эффектов. [1] Финастерид не рекомендуется, поскольку он обладает сильным тератогенным действием. [1]
Местные антибиотики, считающиеся безопасными во время беременности, включают клиндамицин, эритромицин и метронидазол (все категории B) из-за незначительной системной абсорбции. [51] [177] Надифлоксацин и дапсон (категория C) — другие местные антибиотики, которые могут использоваться для лечения акне у беременных женщин, но они изучены меньше. [51] [177] Неблагоприятных явлений для плода при местном применении дапсона не зарегистрировано. [177] При использовании ретиноидов существует высокий риск возникновения аномалий у развивающегося плода; поэтому женщинам детородного возраста необходимо использовать эффективные средства контрацепции, если ретиноиды используются для лечения акне. [20] Пероральные антибиотики, считающиеся безопасными во время беременности (все категории B), включают азитромицин , цефалоспорины и пенициллины . [177] Тетрациклины (категория D) противопоказаны во время беременности, поскольку известно, что они откладываются в развивающихся зубах плода, что приводит к желтому изменению цвета и истончению зубной эмали . [1] [177] Их применение во время беременности было связано с развитием острой жировой дистрофии печени беременных и по этой причине их следует избегать. [177]
Ограниченные данные подтверждают эффективность удаления комедонов , но это вариант для комедонов, которые не поддаются стандартному лечению. [8] [81] Другая процедура для немедленного облегчения — инъекция кортикостероида в воспаленный угревой комедон. [81] Электрокоагуляция и электрофульгурация являются эффективными альтернативными методами лечения комедонов. [180]
Светотерапия — это метод лечения, который включает доставку определенных длин волн света на участок кожи, пораженный акне. Использовался как обычный, так и лазерный свет . Доказательства в пользу светотерапии как лечения акне слабы и неубедительны. [8] [181] Различные виды светотерапии, по-видимому, обеспечивают краткосрочную пользу, но данные о долгосрочных результатах и результатах у людей с тяжелой формой акне скудны; [182] она может иметь значение для людей, у которых акне было устойчиво к местным препаратам. [10] Метаанализ 2016 года не смог сделать вывод о том, были ли светотерапии более полезными, чем плацебо или отсутствие лечения, а также о продолжительности эффекта. [183]
Когда обычный свет используется сразу после нанесения на кожу сенсибилизирующего вещества , такого как аминолевулиновая кислота или метиламинолевулинат , лечение называется фотодинамической терапией (ФДТ). [107] [166] ФДТ имеет самые подтверждающие доказательства из всех методов светотерапии. [81] ФДТ лечит акне, используя различные формы света (например, синий свет или красный свет), которые преимущественно нацелены на волосяно-сальные единицы. [107] Как только свет активирует сенсибилизирующее вещество, это генерирует свободные радикалы и активные формы кислорода в коже, которые целенаправленно повреждают сальные железы и убивают бактерии C. acnes . [107] Для лечения акне использовалось множество различных типов неабляционных лазеров (т. е. лазеров, которые не испаряют верхний слой кожи, а скорее вызывают физиологическую реакцию кожи на свет), включая те, которые используют инфракрасные длины волн света. Абляционные лазеры (такие как CO2 и фракционные типы) также использовались для лечения активной угревой сыпи и ее шрамов. При использовании абляционных лазеров лечение часто называют лазерной шлифовкой , поскольку, как упоминалось ранее, испаряются все верхние слои кожи. [184] Абляционные лазеры связаны с более высокими показателями побочных эффектов по сравнению с неабляционными лазерами, примерами которых являются поствоспалительная гиперпигментация, постоянное покраснение лица и постоянная боль. [8] [185] [186] Физиологически считается, что определенные длины волн света, используемые с сопутствующими местными химическими веществами или без них, убивают бактерии и уменьшают размер и активность желез, вырабатывающих кожное сало. [166] Недостатки светотерапии могут включать ее стоимость, необходимость многократных посещений, время, необходимое для завершения процедуры(й), и боль, связанную с некоторыми методами лечения. [10] Типичные побочные эффекты включают шелушение кожи , временное покраснение кожи, отек и поствоспалительную гиперпигментацию. [10]
Дермабразия является эффективной терапевтической процедурой для уменьшения появления поверхностных атрофических рубцов типа «коробчатая» и «катящаяся». [33] Рубцы, похожие на ледорубы, плохо поддаются лечению дермабразией из-за своей глубины. [33] Процедура болезненна и имеет много потенциальных побочных эффектов, таких как чувствительность кожи к солнечному свету, покраснение и снижение пигментации кожи . [33] Дермабразия вышла из моды с появлением лазерной шлифовки. [33] В отличие от дермабразии, нет никаких доказательств того, что микродермабразия является эффективным средством лечения акне. [8]
Дермальные или подкожные наполнители — это вещества, которые вводятся в кожу для улучшения внешнего вида шрамов от угревой сыпи. Наполнители используются для увеличения естественной выработки коллагена в коже, увеличения объема кожи и уменьшения глубины шрамов от угревой сыпи. [187] Примерами наполнителей, используемых для этой цели, являются гиалуроновая кислота ; микросферы поли(метилметакрилата) с коллагеном; производные человеческого и бычьего коллагена, а также жир, собранный из собственного тела человека (аутологичный перенос жира). [187]
Микронидлинг — это процедура, при которой инструмент с несколькими рядами крошечных игл прокатывается по коже, чтобы вызвать реакцию заживления ран и стимулировать выработку коллагена, чтобы уменьшить появление атрофических рубцов от угревой сыпи у людей с более темным цветом кожи. [184] Известные побочные эффекты микронидлинга включают поствоспалительную гиперпигментацию и образование рубцов в виде трамвайных путей (описываемых как отдельные слегка приподнятые рубцы в линейном распределении, похожие на трамвайные пути). Последнее, как полагают, в первую очередь связано с неправильной техникой практикующего врача, включая использование чрезмерного давления или ненадлежаще больших игл. [184] [188]
Субцизия полезна для лечения поверхностных атрофических рубцов от угревой сыпи и подразумевает использование небольшой иглы для ослабления фиброзных спаек, которые приводят к вдавленному виду рубца. [189] [190] [191]
Химические пилинги могут использоваться для уменьшения появления шрамов от угревой сыпи. [33] Мягкие пилинги включают те, которые используют гликолевую кислоту , молочную кислоту , салициловую кислоту , раствор Джесснера или более низкую концентрацию (20%) трихлоруксусной кислоты . Эти пилинги воздействуют только на эпидермальный слой кожи и могут быть полезны при лечении поверхностных шрамов от угревой сыпи, а также изменений пигментации кожи от воспалительных угрей. [33] Более высокие концентрации трихлоруксусной кислоты (30–40%) считаются пилингами средней силы и воздействуют на кожу так глубоко, как сосочковый слой дермы . [33] Составы трихлоруксусной кислоты, концентрированные до 50% или более, считаются глубокими химическими пилингами. [33] Химические пилинги средней силы и глубокой силы более эффективны для более глубоких атрофических рубцов, но с большей вероятностью могут вызвать побочные эффекты, такие как изменения пигментации кожи, инфекции и небольшие белые поверхностные кисты, известные как милии . [33]
Исследователи изучают дополнительные методы лечения для людей с акне. [192] Низкокачественные доказательства предполагают, что местное применение масла чайного дерева или пчелиного яда может уменьшить общее количество поражений кожи у людей с акне. [192] Масло чайного дерева, по-видимому, примерно так же эффективно, как бензоилпероксид или салициловая кислота, но связано с аллергическим контактным дерматитом . [1] Предложенные механизмы противоугревого действия масла чайного дерева включают антибактериальное действие против C. acnes и противовоспалительные свойства. [68] Многочисленные другие методы лечения на основе растений продемонстрировали положительные эффекты против акне (например, масло базилика ; олигосахариды из морских водорослей ; однако, лишь немногие хорошо проведенные исследования изучали их использование для этой цели. [193] Отсутствуют высококачественные доказательства использования акупунктуры , фитотерапии или баночной терапии для лечения акне. [192]
Существует множество безрецептурных средств во многих формах, которые часто известны как космецевтика . [194] Определенные виды макияжа могут быть полезны для маскировки прыщей. [195] Людям с жирной кожей часто предпочитают средства на водной основе. [195] [196]
Угри обычно проходят примерно к 20 годам, но могут сохраняться и во взрослом возрасте. [79] Могут образовываться постоянные физические рубцы. [20] Редкие осложнения от угрей или их лечения включают образование пиогенных гранулем , остеомы кожи и угрей с отеком лица . [197] Некоторые представители медицинского сообщества рекомендуют раннее и агрессивное лечение угрей, чтобы снизить вероятность этих неблагоприятных исходов. [4]
Существуют убедительные доказательства в поддержку идеи о том, что акне и связанные с ним рубцы негативно влияют на психологическое состояние человека, ухудшают настроение, снижают самооценку и связаны с более высоким риском тревожных расстройств , депрессии и суицидальных мыслей . [3] [32] [55] [83]
Распространены заблуждения относительно причинных и усугубляющих факторов акне, и люди с акне часто винят себя, а другие часто винят тех, у кого есть акне, в своем состоянии. [198] [83] Такое обвинение может ухудшить чувство собственного достоинства пострадавшего человека. [198] До 20-го века даже среди дерматологов считалось, что список причин включает чрезмерные сексуальные мысли и мастурбацию . [199] Связь дерматологии с инфекциями, передающимися половым путем , особенно сифилисом , способствовала стигматизации. [199]
Другим психологическим осложнением угревой сыпи является экскориация угрей , которая возникает, когда человек постоянно ковыряет и расчесывает прыщи, независимо от тяжести угревой сыпи. [63] [200] Это может привести к значительному образованию рубцов, изменению пигментации кожи пострадавшего человека и циклическому ухудшению беспокойства пострадавшего человека по поводу своей внешности. [63]
По состоянию на 2010 год во всем мире акне поражает около 650 миллионов человек, или около 9,4% населения. [201] Оно поражает почти 90% людей в западных обществах в подростковом возрасте, но может возникнуть до подросткового возраста и может сохраняться во взрослой жизни. [19] [20] [23] Хотя акне, которое впервые появляется в возрасте от 21 до 25 лет, встречается редко, оно поражает 54% женщин и 40% мужчин старше 25 лет [51] [202] и имеет пожизненную распространенность 85%. [51] Около 20% затронутых имеют умеренные или тяжелые случаи. [2] Это немного чаще встречается у женщин, чем у мужчин (9,8% против 9,0%). [201] Среди людей старше 40 лет 1% мужчин и 5% женщин все еще имеют проблемы. [20]
Показатели, по-видимому, ниже в сельских сообществах. [22] Хотя некоторые исследования показали, что это касается людей всех этнических групп, [203] угревая сыпь может не встречаться у не-западных народов Папуа -Новой Гвинеи и Парагвая . [204]
Акне поражает 40–50 миллионов человек в Соединенных Штатах (16%) и приблизительно 3–5 миллионов в Австралии (23%). [126] [205] Тяжелая форма акне, как правило, чаще встречается у людей кавказского или индейского происхождения, чем у людей африканского происхождения. [21]

Исторические записи указывают, что у фараонов были прыщи, что может быть самым ранним известным упоминанием этой болезни. Полезность серы как местного средства от прыщей восходит, по крайней мере, к правлению Клеопатры (69–30 гг. до н. э.). [206] Сообщается, что греческий врач шестого века Аэций из Амиды ввел термин « ionthos » ( ίονθωξ ) или « acnae », который, по-видимому, относится к поражениям кожи лица, которые возникают во время «кульминации жизни» ( полового созревания ). [207]
В XVI веке французский врач и ботаник Франсуа Буассье де Соваж де Лакруа дал одно из самых ранних описаний акне. Он использовал термин «psydracia achne» для описания небольших, красных и твердых бугорков , которые изменяли внешний вид человека в подростковом возрасте и не были ни зудящими, ни болезненными. [207]
Распознавание и характеристика акне продвинулись в 1776 году, когда Йозеф Пленк ( австрийский врач) опубликовал книгу, в которой была предложена новая концепция классификации кожных заболеваний по их элементарным (начальным) поражениям. [207] В 1808 году английский дерматолог Роберт Виллан усовершенствовал работу Пленка, предоставив первые подробные описания нескольких кожных заболеваний с использованием морфологической терминологии, которая используется и сегодня. [207] Томас Бейтман продолжил и расширил работу Роберта Виллана как его ученик и предоставил первые описания и иллюстрации акне, признанные точными современными дерматологами. [207] Эразм Уилсон в 1842 году был первым, кто провел различие между угрями обыкновенными и розацеа. [208] Первая профессиональная медицинская монография , полностью посвященная акне, была написана Люциусом Дунканом Балкли и опубликована в Нью-Йорке в 1885 году. [199] [209]
Ученые изначально выдвинули гипотезу, что акне представляет собой заболевание волосяного фолликула кожи и возникает из-за закупорки пор кожным салом. В 1880-х годах они наблюдали бактерии с помощью микроскопии в образцах кожи людей с акне. Исследователи считали, что бактерии вызывают комедоны, выработку кожного сала и, в конечном итоге, акне. [207] В середине двадцатого века дерматологи поняли, что ни один из предполагаемых факторов (кожное сало, бактерии или избыток кератина) не может полностью объяснить заболевание в целом. [207] Это привело к современному пониманию того, что акне можно объяснить последовательностью связанных событий, начиная с закупорки кожного фолликула чрезмерным количеством мертвых клеток кожи, за которым следует бактериальное вторжение в поры волосяного фолликула, изменение выработки кожного сала и воспаление. [207]
Подход к лечению акне претерпел значительные изменения в течение двадцатого века. Ретиноиды стали медицинским средством лечения акне в 1943 году. [98] Бензоилпероксид был впервые предложен в качестве лечения в 1958 году и остается основным средством лечения акне. [210] Введение пероральных тетрациклиновых антибиотиков (таких как миноциклин) изменило лечение акне в 1950-х годах. Они укрепили идею среди дерматологов о том, что рост бактерий на коже играет важную роль в возникновении акне. [207] Впоследствии, в 1970-х годах, было обнаружено, что третиноин (первоначальное торговое название Ретин А) является эффективным средством лечения. [211] Разработка перорального изотретиноина (продаваемого как Аккутан и Роаккутан) последовала в 1980 году . [212] После его появления в Соединенных Штатах ученые определили изотретиноин как лекарство, которое с высокой вероятностью может вызвать врожденные дефекты, если принимать его во время беременности. В Соединенных Штатах более 2000 женщин забеременели, принимая изотретиноин в период с 1982 по 2003 год, причем большинство беременностей закончились абортом или выкидышем . Около 160 детей родились с врожденными дефектами из-за использования изотретиноина матерью во время беременности. [213] [214]
Лечение акне местным измельченным сухим льдом, известным как криослизь, было впервые описано в 1907 году, но теперь оно не применяется повсеместно. [215] До 1960 года использование рентгеновских лучей также было распространенным методом лечения. [216] [217]
Расходы и социальное воздействие акне существенны. В Соединенных Штатах акне обыкновенное является причиной более 5 миллионов визитов к врачу и обходится более чем в 2,5 миллиарда долларов США в год в виде прямых затрат . [13] Аналогично, в Соединенном Королевстве акне обыкновенное является причиной 3,5 миллионов визитов к врачу каждый год . [20] Продажи десяти ведущих брендов по лечению акне в США в 2015 году составили 352 миллиона долларов. [218]
Угри обыкновенные и возникающие в результате этого рубцы связаны со значительными социальными и академическими трудностями, которые могут сохраняться и во взрослой жизни. [32] [219] Во время Великой депрессии дерматологи обнаружили, что молодые люди с угрями испытывали трудности с трудоустройством. [199] До 1930-х годов многие люди считали угри тривиальной проблемой среди девушек из среднего класса, потому что, в отличие от оспы и туберкулеза , от них никто не умирал, и женской проблемой, потому что мальчики гораздо реже обращались за медицинской помощью по этому поводу. [199] Во время Второй мировой войны у некоторых солдат в тропическом климате развилась такая тяжелая и распространенная тропическая угревая сыпь на теле, что их объявляли непригодными для службы по медицинским показаниям . [199]
В настоящее время ведутся работы по лучшему пониманию механизмов выработки кожного сала. Целью данного исследования является разработка лекарств, которые нацелены на гормоны, которые, как известно, увеличивают выработку кожного сала (например, IGF-1 и альфа-меланоцит-стимулирующий гормон ), и влияют на них. [10] Другие препараты, снижающие выработку кожного сала, такие как местные антиандрогены, модуляторы рецепторов, активируемых пролифераторами пероксисом , и ингибиторы фермента стеароил-КоА-десатуразы-1, также находятся в центре внимания исследовательских усилий. [10] [107] Частицы, которые выделяют оксид азота в кожу для уменьшения воспаления кожи, вызванного C. acnes и иммунной системой, показали свою эффективность в лечении акне в ранних клинических испытаниях. [107] Другое направление исследований на ранней стадии было сосредоточено на том, как наилучшим образом использовать лазерную и световую терапию для избирательного разрушения желез, вырабатывающих сало, в волосяных фолликулах кожи, чтобы уменьшить выработку кожного сала и улучшить внешний вид акне. [10]
Использование антимикробных пептидов против C. acnes изучается в качестве лечения акне для преодоления устойчивости к антибиотикам. [10] В 2007 году ученые сообщили о первом секвенировании генома бактериофага C. acnes (PA6). Авторы предложили применить это исследование к разработке терапии бактериофагами в качестве лечения акне для преодоления проблем, связанных с длительным применением антибиотиков, таких как устойчивость бактерий. [220] Пероральные и местные пробиотики проходят оценку в качестве лечения акне. [221] Пробиотики могут оказывать терапевтический эффект на людей, страдающих акне, из-за их способности уменьшать воспаление кожи и улучшать влажность кожи за счет увеличения содержания церамидов в коже . [221] По состоянию на 2014 год знания о влиянии пробиотиков на акне у людей были ограниченными. [221]
Снижение уровня ретиноевой кислоты в коже может способствовать образованию комедонов. Исследователи изучают методы увеличения выработки ретиноевой кислоты кожей для устранения этого дефицита. [10] Вакцина против воспалительных угрей показала многообещающие результаты на мышах и людях. [54] [222] Некоторые высказывают опасения по поводу создания вакцины , предназначенной для нейтрализации стабильного сообщества нормальных бактерий кожи, которое, как известно, защищает кожу от колонизации более вредными микроорганизмами. [223]
Угри могут возникнуть у кошек , [224] собак, [225] и лошадей. [226] [227]