Поджелудочная железа — орган пищеварительной и эндокринной системы позвоночных животных . У человека он расположен в брюшной полости позади желудка и выполняет функцию железы . Поджелудочная железа — смешанная или гетерокринная железа , т. е. выполняет как эндокринную , так и пищеварительную экзокринную функцию. [2] 99% поджелудочной железы является экзокринной и 1% — эндокринной. [3] [4] [5] [6] Как железа внутренней секреции , она в основном регулирует уровень сахара в крови , секретируя гормоны инсулин , глюкагон , соматостатин и полипептид поджелудочной железы . Являясь частью пищеварительной системы, она функционирует как экзокринная железа, секретирующая сок поджелудочной железы в двенадцатиперстную кишку через проток поджелудочной железы . Этот сок содержит бикарбонат , нейтрализующий кислоту , поступающую в двенадцатиперстную кишку из желудка; и пищеварительные ферменты , расщепляющие углеводы , белки и жиры пищи, поступающие в двенадцатиперстную кишку из желудка.
Воспаление поджелудочной железы известно как панкреатит , частыми причинами которого являются хроническое употребление алкоголя и камни в желчном пузыре . Благодаря своей роли в регуляции уровня сахара в крови поджелудочная железа также является ключевым органом при сахарном диабете . Рак поджелудочной железы может возникнуть вследствие хронического панкреатита или по другим причинам и имеет очень плохой прогноз, поскольку его часто выявляют только после того, как он распространился на другие части тела.
Слово поджелудочная железа происходит от греческого πᾶν (пан, «весь») и κρέας (креас, «плоть»). Функция поджелудочной железы при диабете известна по крайней мере с 1889 года, а ее роль в выработке инсулина была установлена в 1921 году.

Поджелудочная железа – это орган, который у человека расположен в брюшной полости , простираясь от задней части желудка до левой верхней части живота рядом с селезенкой . У взрослых он составляет около 12–15 сантиметров (4,7–5,9 дюйма) в длину, дольчатой формы и имеет цвет лосося. [7]
Анатомически поджелудочная железа делится на головку , шейку , тело и хвост . Поджелудочная железа простирается от внутренней кривизны двенадцатиперстной кишки , где головка окружает два кровеносных сосуда : верхнюю брыжеечную артерию и вену . Самая длинная часть поджелудочной железы — тело — тянется поперек позади желудка, а хвост поджелудочной железы заканчивается рядом с селезенкой . [7]
Через тело поджелудочной железы проходят два протока: главный проток поджелудочной железы и меньший добавочный проток поджелудочной железы . Главный проток поджелудочной железы соединяется с общим желчным протоком, образуя небольшое раздутие, называемое ампулой Фатера (печеночно-панкреатическая ампула). Эта ампула окружена мышцей — сфинктером Одди . Эта ампула открывается в нисходящую часть двенадцатиперстной кишки . Открытие общего желчного протока в главный проток поджелудочной железы контролируется сфинктером Бойдена . Добавочный проток поджелудочной железы открывается в двенадцатиперстную кишку отдельными отверстиями, расположенными над отверстием главного протока поджелудочной железы . [7]
Головка поджелудочной железы расположена в пределах изгиба двенадцатиперстной кишки и обертывает верхнюю брыжеечную артерию и вену. Справа расположена нисходящая часть двенадцатиперстной кишки, между которой проходят верхняя и нижняя поджелудочно-двенадцатиперстные артерии . Позади находится нижняя полая вена и общий желчный проток . Спереди располагается брюшинная оболочка и поперечная ободочная кишка . [7] Из-под головки выходит небольшой крючковидный отросток , расположенный позади верхней брыжеечной вены , а иногда и артерии . [7]
Шейка поджелудочной железы отделяет головку поджелудочной железы, расположенную в изгибе двенадцатиперстной кишки, от тела. Шейка имеет ширину около 2 см (0,79 дюйма) и расположена перед местом образования воротной вены . Шея лежит большей частью позади привратника желудка и покрыта брюшиной. Передняя верхняя поджелудочно-двенадцатиперстная артерия проходит впереди шейки поджелудочной железы. [7]
Тело является самой крупной частью поджелудочной железы и большей частью лежит позади желудка, сужаясь по своей длине. Брюшина располагается сверху тела поджелудочной железы, а поперечная ободочная кишка – впереди брюшины. [7] За поджелудочной железой находится несколько кровеносных сосудов, в том числе аорта , селезеночная вена и левая почечная вена , а также начало верхней брыжеечной артерии . [7] Ниже тела поджелудочной железы находится часть тонкой кишки , в частности последняя часть двенадцатиперстной кишки и тощей кишки , с которой она соединяется, а также поддерживающая связка двенадцатиперстной кишки , которая находится между ними. Перед поджелудочной железой расположена поперечная ободочная кишка. [8]
Поджелудочная железа сужается к хвосту, расположенному рядом с селезенкой. [7] Обычно его длина составляет 1,3–3,5 см (0,51–1,38 дюйма) и располагается между слоями связки между селезенкой и левой почкой . За хвостом поджелудочной железы проходят селезеночная артерия и вена , которые также проходят позади тела поджелудочной железы. [7]
Поджелудочная железа имеет богатое кровоснабжение, сосуды берут начало как от чревной артерии , так и от верхней брыжеечной артерии . [7] Селезеночная артерия , самая крупная ветвь чревного ствола, проходит вдоль верхушки поджелудочной железы и снабжает левую часть тела и хвост поджелудочной железы через свои панкреатические ветви, самая крупная из которых называется большой . поджелудочная артерия . [7] Верхняя и нижняя поджелудочно-двенадцатиперстные артерии проходят по задней и передней поверхностям головки поджелудочной железы, прилегающей к двенадцатиперстной кишке . Они снабжают головку поджелудочной железы. Эти сосуды соединяются ( анастамозируют ) посередине. [7]
Тело и шейка поджелудочной железы впадают в селезеночную вену , расположенную позади поджелудочной железы. [7] Голова впадает в верхнюю брыжеечную и воротную вены и огибает их через панкреатодуоденальные вены . [7]
Поджелудочная железа впадает в лимфатические сосуды, идущие рядом с ее артериями , и имеет богатое лимфатическое кровоснабжение. [7] Лимфатические сосуды тела и хвоста впадают в лимфатические узлы селезенки и, в конечном итоге, в лимфатические узлы, расположенные перед аортой , между чревной и верхней брыжеечной артериями. Лимфатические сосуды головы и шеи впадают в промежуточные лимфатические сосуды вокруг поджелудочно-двенадцатиперстной, брыжеечной и печеночной артерий, а оттуда в лимфатические узлы, лежащие впереди аорты. [7]


Поджелудочная железа содержит ткани, выполняющие эндокринную и экзокринную роль, и это деление также видно, когда поджелудочную железу рассматривают под микроскопом. [10]
Большая часть ткани поджелудочной железы выполняет пищеварительную функцию. Клетки, выполняющие эту роль, образуют кластеры ( лат . Acini ) вокруг небольших протоков и располагаются в долях с тонкими волокнистыми стенками. Клетки каждого ацинуса секретируют неактивные пищеварительные ферменты, называемые зимогенами, в небольшие вставочные протоки, которые они окружают. В каждом ацинусе клетки имеют пирамидальную форму и расположены вокруг вставочных протоков, при этом ядра лежат на базальной мембране , имеется большая эндоплазматическая сеть и ряд гранул зимогена, видимых внутри цитоплазмы . Вставочные протоки впадают в более крупные внутридольковые протоки внутри дольки и, наконец, в междольковые протоки. Протоки выстланы одним слоем столбчатых клеток . По мере увеличения диаметра протоков появляется более одного слоя клеток. [10]
Ткани, выполняющие эндокринную роль в поджелудочной железе, существуют в виде скоплений клеток, называемых островками поджелудочной железы (также называемых островками Лангерганса ), которые распределены по всей поджелудочной железе. [9] Островки поджелудочной железы содержат альфа-клетки , бета-клетки и дельта-клетки , каждая из которых выделяет разные гормоны. Эти клетки имеют характерное положение: альфа-клетки (секретирующие глюкагон ), как правило, располагаются по периферии островка, а бета-клетки (секретирующие инсулин ) более многочисленны и обнаруживаются по всему островку. [9] Энтерохромаффинные клетки также разбросаны по островкам. [9] Островки состоят из до 3000 секреторных клеток и содержат несколько мелких артериол для поступления крови и венул, которые позволяют гормонам, секретируемым клетками, попадать в большой круг кровообращения . [9]
Размеры поджелудочной железы значительно варьируют. [7] Существует несколько анатомических вариаций , связанных с эмбриологическим развитием двух зачатков поджелудочной железы . Поджелудочная железа развивается из этих зачатков по обе стороны от двенадцатиперстной кишки. Вентральная почка поворачивается и ложится рядом со спинной , в конечном итоге сливаясь. Примерно у 10% взрослых может присутствовать добавочный проток поджелудочной железы , если главный проток дорсального зачатка поджелудочной железы не регрессирует; этот проток открывается в малый сосочек двенадцатиперстной кишки . [11] Если сами две почки, каждая из которых имеет проток, не сливаются, поджелудочная железа может существовать с двумя отдельными протоками - состояние, известное как pancreas divisum . Это состояние не имеет физиологических последствий. [12] Если вентральный зачаток не вращается полностью, может существовать кольцевидная поджелудочная железа , при которой часть или вся двенадцатиперстная кишка окружена поджелудочной железой. Это может быть связано с атрезией двенадцатиперстной кишки . [13]
10 000 генов, кодирующих белок (около 50% всех человеческих генов), экспрессируются в нормальной поджелудочной железе человека. [14] [15] Менее 100 из этих генов специфически экспрессируются в поджелудочной железе. Подобно слюнным железам , большинство генов, специфичных для поджелудочной железы, кодируют секретируемые белки. Соответствующие специфичные для поджелудочной железы белки либо экспрессируются в экзокринном клеточном компартменте и имеют функции, связанные с пищеварением или поглощением пищи, такие как пищеварительные ферменты химотрипсиногена и панкреатическая липаза PNLIP , либо экспрессируются в различных клетках эндокринных островков поджелудочной железы и имеют функции, связанные с секретируемыми гормоны, такие как инсулин , глюкагон , соматостатин и полипептид поджелудочной железы . [16]
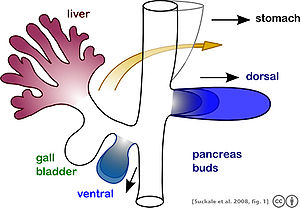
Поджелудочная железа формируется в процессе развития из двух зачатков, возникающих из двенадцатиперстной части передней кишки , эмбриональной трубки, которая является предшественником желудочно- кишечного тракта . [11] Имеет энтодермальное происхождение. [11] Развитие поджелудочной железы начинается с формирования дорсального и вентрального зачатка поджелудочной железы . Каждый из них соединяется с передней кишкой через проток. Дорсальный зачаток поджелудочной железы образует шейку, тело и хвост развитой поджелудочной железы, а вентральный зачаток поджелудочной железы образует головку и крючковидный отросток. [11]
Дефинитивная поджелудочная железа возникает в результате вращения вентральной зачатки и слияния двух зачатков. [11] Во время развития двенадцатиперстная кишка поворачивается вправо, и вентральная зачаток вращается вместе с ней, перемещаясь в положение, которое становится более дорсальным. Достигнув конечного пункта назначения, вентральный зачаток поджелудочной железы оказывается ниже более крупного дорсального зачатка и в конечном итоге сливается с ним. В этой точке слияния главные протоки вентральной и дорсальной зачатков поджелудочной железы сливаются, образуя главный проток поджелудочной железы. Обычно проток дорсальной зачатки регрессирует, оставляя главный проток поджелудочной железы . [11]
Клетки-предшественники поджелудочной железы представляют собой клетки-предшественники, которые дифференцируются в функциональные клетки поджелудочной железы, включая экзокринные ацинарные клетки, эндокринные островковые клетки и протоковые клетки. [17] Эти клетки-предшественники характеризуются совместной экспрессией факторов транскрипции PDX1 и NKX6-1 . [17]
Клетки экзокринной части поджелудочной железы дифференцируются посредством молекул, которые индуцируют дифференцировку, включая фоллистатин , факторы роста фибробластов и активацию рецепторной системы Notch . [17] Развитие экзокринных ацинусов проходит три последовательные стадии. Это предифференцированные, протодифференцированные и дифференцированные стадии, которые соответствуют неопределяемому, низкому и высокому уровням активности пищеварительных ферментов соответственно. [17]
Клетки-предшественники поджелудочной железы дифференцируются в эндокринные островковые клетки под влиянием нейрогенина-3 и ISL1 , но только в отсутствие передачи сигналов рецептора Notch . Под управлением гена Pax эндокринные клетки-предшественники дифференцируются с образованием альфа- и гамма-клеток. Под руководством Pax-6 эндокринные клетки-предшественники дифференцируются с образованием бета- и дельта-клеток. [17] Островки поджелудочной железы формируются по мере того, как эндокринные клетки мигрируют из системы протоков, образуя небольшие скопления вокруг капилляров . [9] Это происходит примерно на третьем месяце развития, [11] а инсулин и глюкагон можно обнаружить в кровообращении плода человека на четвертом или пятом месяце развития. [17]
Поджелудочная железа участвует в контроле уровня сахара в крови и обмене веществ в организме, а также в секреции веществ (в совокупности панкреатического сока ), которые помогают пищеварению. Они делятся на «эндокринную» роль, связанную с секрецией инсулина и других веществ внутри островков поджелудочной железы, которые помогают контролировать уровень сахара в крови и обмен веществ в организме, и «экзокринную» роль, связанную с секрецией ферментов, участвующих в пищеварении. вещества в пищеварительном тракте. [10]

Клетки поджелудочной железы помогают поддерживать уровень глюкозы в крови ( гомеостаз ). Клетки, которые делают это, расположены в островках поджелудочной железы, которые присутствуют по всей поджелудочной железе. Когда уровень глюкозы в крови низкий, альфа-клетки секретируют глюкагон , который повышает уровень глюкозы в крови. Когда уровень глюкозы в крови высокий, бета-клетки секретируют инсулин , чтобы снизить уровень глюкозы в крови. Дельта-клетки островка также секретируют соматостатин , который уменьшает высвобождение инсулина и глюкагона. [9]
Глюкагон повышает уровень глюкозы, способствуя образованию глюкозы и расщеплению гликогена на глюкозу в печени. Это также уменьшает поглощение глюкозы в жире и мышцах. Высвобождение глюкагона стимулируется низким уровнем глюкозы в крови или уровнем инсулина, а также во время физических упражнений. [18] Инсулин снижает уровень глюкозы в крови, облегчая поглощение клетками (особенно скелетными мышцами ) и способствуя его использованию в создании белков, жиров и углеводов. Инсулин изначально создается как форма-предшественник, называемая препроинсулин . Он преобразуется в проинсулин и расщепляется С-пептидом до инсулина , который затем сохраняется в гранулах в бета-клетках. Глюкоза попадает в бета-клетки и разлагается. Конечным эффектом этого является деполяризация клеточной мембраны, которая стимулирует высвобождение инсулина. [18]
Основным фактором, влияющим на секрецию инсулина и глюкагона, является уровень глюкозы в плазме крови. [19] Низкий уровень сахара в крови стимулирует высвобождение глюкагона, а высокий уровень сахара в крови стимулирует высвобождение инсулина. Другие факторы также влияют на секрецию этих гормонов. Некоторые аминокислоты , являющиеся побочными продуктами переваривания белка , стимулируют высвобождение инсулина и глюкагона. Соматостатин действует как ингибитор инсулина и глюкагона. Вегетативная нервная система также играет роль. Активация бета-2-рецепторов симпатической нервной системы катехоламинами , секретируемыми симпатическими нервами, стимулирует секрецию инсулина и глюкагона [19] [ 20] , тогда как активация альфа-1-рецепторов ингибирует секрецию. [19] М3-рецепторы парасимпатической нервной системы действуют при стимуляции правым блуждающим нервом , стимулируя высвобождение инсулина из бета-клеток. [19]

Поджелудочная железа играет жизненно важную роль в пищеварительной системе . Это происходит путем выделения жидкости, содержащей пищеварительные ферменты, в двенадцатиперстную кишку , первый отдел тонкой кишки , который получает пищу из желудка . Эти ферменты помогают расщеплять углеводы, белки и липиды (жиры). Эта роль называется «экзокринной» ролью поджелудочной железы. Клетки, которые это делают, собраны в кластеры, называемые ацинусами . Секрет в середине ацинуса накапливается во внутридольковых протоках , которые впадают в главный проток поджелудочной железы , впадающий непосредственно в двенадцатиперстную кишку . Ежедневно таким образом выделяется около 1,5 – 3 литров жидкости. [8] [21]
Клетки каждого ацинуса заполнены гранулами, содержащими пищеварительные ферменты. Они секретируются в неактивной форме, называемой зимогенами или проферментами. При попадании в двенадцатиперстную кишку они активируются ферментом энтерокиназой , присутствующим в слизистой оболочке двенадцатиперстной кишки. Проферменты расщепляются, создавая каскад активирующих ферментов. [21]
Эти ферменты секретируются в жидкости, богатой бикарбонатом . Бикарбонат помогает поддерживать щелочной уровень pH жидкости, уровень pH, при котором большинство ферментов действуют наиболее эффективно, а также помогает нейтрализовать желудочные кислоты, попадающие в двенадцатиперстную кишку. [21] На секрецию влияют гормоны, включая секретин , холецистокинин и VIP , а также стимуляция ацетилхолином блуждающего нерва . Секретин высвобождается из S-клеток , которые составляют часть слизистой оболочки двенадцатиперстной кишки, в ответ на стимуляцию желудочной кислотой. Наряду с ВИП повышает секрецию ферментов и бикарбоната. Холецистокинин высвобождается из клеток Ито слизистой оболочки двенадцатиперстной и тощей кишки главным образом в ответ на длинноцепочечные жирные кислоты и усиливает действие секретина. [21] На клеточном уровне бикарбонат секретируется из центроацинарных и протоковых клеток через котранспортер натрия и бикарбоната , который действует из-за деполяризации мембраны, вызванной регулятором трансмембранной проводимости муковисцидоза . Секретин и VIP увеличивают открытие регулятора трансмембранной проводимости муковисцидоза, что приводит к большей деполяризации мембраны и большей секреции бикарбоната. [22] [23] [24]
Различные механизмы гарантируют, что пищеварительная деятельность поджелудочной железы не переваривает саму ткань поджелудочной железы. К ним относятся секреция неактивных ферментов (зимогенов), секреция защитного фермента- ингибитора трипсина , который инактивирует трипсин, изменения pH, возникающие при секреции бикарбонатов, которые стимулируют пищеварение только при стимуляции поджелудочной железы, а также тот факт, что низкий уровень кальция внутри клеток вызывает инактивацию трипсина. [21]
Поджелудочная железа также секретирует вазоактивный кишечный пептид и панкреатический полипептид . Энтерохромаффинные клетки поджелудочной железы секретируют гормоны мотилин , серотонин и вещество Р. [9]
Воспаление поджелудочной железы известно как панкреатит . Панкреатит чаще всего связан с рецидивирующими камнями в желчном пузыре или хроническим употреблением алкоголя, а также с другими распространенными причинами, включая травматические повреждения, повреждения после ЭРХПГ , некоторые лекарства, инфекции, такие как эпидемический паротит , и очень высокий уровень триглицеридов в крови . Острый панкреатит может вызывать сильную боль в центральной части живота , которая часто иррадиирует в спину и может сопровождаться тошнотой или рвотой. Тяжелый панкреатит может привести к кровотечению или перфорации поджелудочной железы, что приводит к шоку или синдрому системной воспалительной реакции , синякам на боках или в области вокруг пупка . Эти серьезные осложнения часто лечатся в отделении интенсивной терапии . [25]
При панкреатите ферменты экзокринной части поджелудочной железы повреждают структуру и ткань поджелудочной железы. Обнаружение некоторых из этих ферментов, таких как амилаза и липаза , в крови, а также симптомы и результаты медицинских исследований , таких как УЗИ или компьютерная томография , часто используются для указания на то, что у человека панкреатит. Панкреатит часто лечится медикаментозно с помощью обезболивания , мониторинга для предотвращения или купирования шока, а также устранения любых выявленных основных причин. Это может включать удаление камней в желчном пузыре, снижение уровня триглицеридов или глюкозы в крови, использование кортикостероидов при аутоиммунном панкреатите и прекращение приема любых лекарств, вызывающих заболевание. [25]
Хронический панкреатит означает развитие панкреатита с течением времени. У него много схожих причин, наиболее распространенной из которых является хроническое употребление алкоголя, а также другие причины, включая рецидивирующие острые эпизоды и муковисцидоз . Боль в животе, которая обычно облегчается при сидении вперед или употреблении алкоголя, является наиболее распространенным симптомом. При сильном нарушении пищеварительной функции поджелудочной железы это может привести к проблемам с перевариванием жиров и развитию стеатореи ; когда нарушена эндокринная функция, это может привести к диабету. Хронический панкреатит исследуют аналогично острому панкреатиту. В дополнение к лечению боли и тошноты, а также устранению любых выявленных причин (которые могут включать отказ от алкоголя ), из-за пищеварительной роли поджелудочной железы может потребоваться замена ферментов для предотвращения мальабсорбции . [25]


Рак поджелудочной железы , особенно наиболее распространенный тип, аденокарцинома поджелудочной железы, по-прежнему очень трудно поддается лечению, и в большинстве случаев его диагностируют только на стадии, когда слишком поздно для хирургического вмешательства, которое является единственным радикальным методом лечения. Рак поджелудочной железы редко встречается у людей моложе 40 лет, а средний возраст постановки диагноза составляет 71 год. [27] Факторы риска включают хронический панкреатит, пожилой возраст, курение, ожирение , диабет и некоторые редкие генетические заболевания, включая множественную эндокринную неоплазию 1 типа , наследственный неполипоз. рак толстой кишки и синдром диспластического невуса среди других. [25] [28] Около 25% случаев связаны с курением табака , [29] а 5–10% случаев связаны с наследственными генами . [27]
Аденокарцинома поджелудочной железы является наиболее распространенной формой рака поджелудочной железы и представляет собой рак, возникающий из экзокринной пищеварительной части поджелудочной железы. Большинство из них возникают в головке поджелудочной железы. [25] Симптомы, как правило, возникают на поздних стадиях развития рака, когда он вызывает боль в животе, потерю веса или пожелтение кожи ( желтуху ). Желтуха возникает, когда отток желчи блокируется раком. Другие менее распространенные симптомы включают тошноту, рвоту, панкреатит, диабет или рецидивирующий венозный тромбоз . [25] Рак поджелудочной железы обычно диагностируется с помощью медицинской визуализации в виде ультразвукового исследования или компьютерной томографии с контрастным усилением. Эндоскопическое ультразвуковое исследование может использоваться, если опухоль рассматривается для хирургического удаления, а биопсия под контролем ЭРХПГ или ультразвука может использоваться для подтверждения неопределенного диагноза. [25]
Из-за позднего развития симптомов в большинстве случаев рак развивается на поздней стадии . [25] Только 10–15% опухолей пригодны для хирургической резекции. [25] По состоянию на 2018 год было показано [обновлять], что при проведении химиотерапии режим FOLFIRINOX , содержащий фторурацил , иринотекан , оксалиплатин и лейковорин , увеличивает выживаемость по сравнению с традиционными режимами гемцитабина . [25] По большей части лечение носит паллиативный характер и фокусируется на лечении развивающихся симптомов. Это может включать лечение зуда , холедоходоеюностомию или установку стентов с ЭРХПГ для облегчения оттока желчи, а также прием лекарств для контроля боли. [25] В Соединенных Штатах рак поджелудочной железы является четвертой по распространенности причиной смертности от рака. [30] Заболевание чаще встречается в развитых странах, где в 2012 году было зарегистрировано 68% новых случаев. [31] Аденокарцинома поджелудочной железы обычно имеет плохие исходы: средний процент людей, живущих в течение как минимум одного и пяти лет после постановки диагноза , составляет 25% и 5% соответственно. [31] [32] При локализованном заболевании, когда рак небольшой (< 2 см), число живых в течение пяти лет составляет примерно 20%. [33]
Существует несколько типов рака поджелудочной железы, поражающих как эндокринную, так и экзокринную ткань. Многие типы эндокринных опухолей поджелудочной железы являются необычными или редкими и имеют различный прогноз. Однако заболеваемость этими видами рака резко возросла; неясно, в какой степени это отражает возросшее выявление, особенно с помощью медицинской визуализации , опухолей, которые развиваются очень медленно. Инсулиномы (в основном доброкачественные) и гастриномы являются наиболее распространенными типами. [34] Для людей с нейроэндокринным раком число выживших через пять лет намного выше – 65%, что значительно варьируется в зависимости от типа. [31]
Солидная псевдопапиллярная опухоль — злокачественная опухоль поджелудочной железы сосочковой архитектуры низкой степени злокачественности, которая обычно поражает молодых женщин. [35]
Сахарный диабет 1 типа — хроническое аутоиммунное заболевание , при котором иммунная система атакует бета-клетки поджелудочной железы, секретирующие инсулин. [36] Инсулин необходим для поддержания уровня сахара в крови в оптимальном диапазоне, а его недостаток может привести к повышению уровня сахара в крови . В случае отсутствия лечения хронического заболевания могут возникнуть осложнения, включая ускоренное сосудистое заболевание , диабетическую ретинопатию , заболевание почек и нейропатию . [36] Кроме того, если инсулина недостаточно для использования глюкозы внутри клеток, может возникнуть диабетический кетоацидоз, требующий неотложной медицинской помощи , который часто является первым симптомом, который может возникнуть у человека с диабетом 1 типа. [37] Диабет 1 типа может развиться в любом возрасте, но чаще всего его диагностируют до 40 лет. [36] Для людей, живущих с диабетом 1 типа, инъекции инсулина имеют решающее значение для выживания. [36] Экспериментальной процедурой лечения диабета 1 типа является трансплантация поджелудочной железы или изолированная трансплантация островковых клеток для снабжения человека функционирующими бета-клетками. [36]
Сахарный диабет 2 типа – самая распространенная форма диабета. [36] Причинами высокого уровня сахара в крови при этой форме диабета обычно является сочетание резистентности к инсулину и нарушения секреции инсулина, при этом в развитии заболевания играют роль как генетические факторы, так и факторы окружающей среды. [38] Со временем бета-клетки поджелудочной железы могут стать «истощенными» и менее функциональными. [36] Лечение диабета 2 типа включает в себя сочетание мер по изменению образа жизни, приема лекарств, если необходимо, и, возможно, инсулина . [39] Что касается поджелудочной железы, некоторые лекарства усиливают секрецию инсулина бета-клетками, особенно препараты сульфонилмочевины , которые действуют непосредственно на бета-клетки; инкретины , которые повторяют действие гормона глюкагоноподобного пептида 1 , увеличивая секрецию инсулина бета-клетками после еды, и более устойчивы к распаду; и ингибиторы ДПП-4 , которые замедляют распад инкретинов. [39]
Человек может жить без поджелудочной железы при условии, что он принимает инсулин для правильного регулирования концентрации глюкозы в крови и добавки ферментов поджелудочной железы для улучшения пищеварения. [40]
Поджелудочная железа впервые была обнаружена Герофилом (335–280 до н. э.), греческим анатомом и хирургом . [41] Несколько сотен лет спустя Руф Эфесский , другой греческий анатом, дал поджелудочной железе свое имя. Этимологически термин «поджелудочная железа», современная латинская адаптация греческого πάγκρεας, [42] [πᾶν («все», «целое») и κρέας («плоть»)], [43] первоначально означает сладкий хлеб , [44] хотя буквально означает «все плоть», предположительно из-за его мясистой консистенции. Лишь в 1889 году Оскар Минковский обнаружил, что удаление поджелудочной железы у собаки приводит к диабету. [45] Позже инсулин был выделен из островков поджелудочной железы Фредериком Бантингом и Чарльзом Бестом в 1921 году. [45]
Изменился и способ рассмотрения ткани поджелудочной железы. Раньше его просматривали с помощью простых методов окрашивания , таких как окрашивание H&E . Теперь иммуногистохимию можно использовать для более легкой дифференциации типов клеток. Это включает видимые антитела к продуктам определенных типов клеток и помогает легче идентифицировать типы клеток, такие как альфа- и бета-клетки. [9]
Ткань поджелудочной железы присутствует у всех позвоночных , но ее точная форма и расположение широко варьируются. Может быть до трех отдельных поджелудочных желез, две из которых возникают из зачатка поджелудочной железы , а другая дорсально . У большинства видов (включая человека) они «сливаются» у взрослой особи, но есть несколько исключений. Даже при наличии единственной поджелудочной железы могут сохраняться два или три протока поджелудочной железы, каждый из которых впадает отдельно в двенадцатиперстную кишку (или эквивалентную часть передней кишки). У птиц , например, обычно имеется три таких канала. [46]
У костистых рыб и некоторых других видов (например, кроликов ) отдельная поджелудочная железа вообще отсутствует, а ткань поджелудочной железы распределена диффузно по брыжейке и даже внутри других близлежащих органов, таких как печень или селезенка . У некоторых видов костистых рыб эндокринная ткань срослась и образовала отдельную железу в брюшной полости, но в остальном она распределена между экзокринными компонентами. Однако самое примитивное устройство, по-видимому, наблюдается у миног и двоякодышащих рыб , у которых ткань поджелудочной железы обнаруживается в виде ряда отдельных узелков внутри стенки самой кишки, причем экзокринные части мало чем отличаются от других железистых структур кишечника. . [46]
Поджелудочная железа теленка ( ris de veau ) или баранины ( ris d'agneau ), реже — говядины или свинины , употребляется в пищу под кулинарным названием сладкого хлеба . [47] [48]
{{cite book}}: CS1 maint: отсутствует местоположение издателя ( ссылка ){{cite book}}: CS1 maint: отсутствует местоположение издателя ( ссылка ){{cite book}}: CS1 maint: отсутствует местоположение издателя ( ссылка ){{cite book}}: CS1 maint: отсутствует местоположение издателя ( ссылка ){{cite book}}: CS1 maint: отсутствует местоположение издателя ( ссылка )