Детская расширенная реанимация ( PALS ) — это курс, предлагаемый Американской кардиологической ассоциацией (AHA) для поставщиков медицинских услуг, которые ухаживают за детьми и младенцами в отделениях неотложной помощи , интенсивной терапии и реанимации в больнице и за ее пределами ( службы неотложной медицинской помощи (EMS)). Курс обучает поставщиков медицинских услуг тому, как оценивать состояние травмированных и больных детей, распознавать и лечить респираторный дистресс/недостаточность, шок, остановку сердца и аритмии. [1]


PALS основывается на Pediatric Basic Life Support (BLS) AHA . Поставщики услуг должны следовать Pediatric BLS Algorithms AHA для одного и ≥ 2 спасателей. Самым важным компонентом BLS и PALS является высококачественная сердечно-легочная реанимация (СЛР). СЛР должна начинаться с проверки реагирования, получения помощи и активации системы экстренного реагирования. [2] После этого поставщик услуг должен оценить дыхание и пульс ( плечевой пульс у младенца и сонный пульс у ребенка) - все в течение 10 секунд. [3] Если нет пульса и дыхания или только задыхание, начните СЛР. СЛР состоит из компрессий грудной клетки с последующими искусственными вдохами - для одного спасателя сделайте 30 компрессий и 2 вдоха (30:2), для > 2 спасателей сделайте 15 компрессий и 2 вдоха (15:2). Частота надавливаний на грудную клетку должна составлять 100–120 надавливаний в минуту, а глубина — 1,5 дюйма для младенцев и 2 дюйма для детей. [ необходима цитата ]
Непрямой массаж сердца у младенцев и детей различается. Для младенцев непрямой массаж сердца можно проводить с помощью техники двух пальцев (один спасатель) или техники двух больших пальцев, охватывающих руки (два спасателя). При технике двух пальцев спасатель использует указательный и средний пальцы, чтобы надавить на грудину младенца ниже сосков. При технике двух больших пальцев, охватывающих руки, руки спасателя должны охватывать грудь, а оба больших пальца надавливать на грудину младенца. Для детей непрямой массаж сердца следует проводить, когда спасатель кладет основание одной руки на нижнюю часть груди ребенка и надавливает вниз, удерживая руки выпрямленными в локтях.

Если помощь не прибыла в течение 2 минут, медработник должен снова вызвать помощь и получить автоматический внешний дефибриллятор (AED). После прибытия помощи и AED медработник должен надеть накладки AED на ребенка, убедившись, что они не мешают непрямому массажу сердца. AED сообщит медработнику, если у ребенка сердечный ритм , требующий шока . Если шок возможен, дайте шок , а затем немедленно возобновите СЛР. [2]
PALS обучает систематическому подходу к оценке, чтобы поставщик медицинских услуг мог быстро определить любые опасные для жизни состояния и лечить их. Алгоритм системного подхода PALS начинается с быстрой первоначальной оценки, за которой следует проверка реакции, пульса и дыхания. Если у ребенка нет пульса и он не дышит, начните СЛР . Если у ребенка есть пульс, но он не дышит, обеспечьте вентиляцию легких и дайте кислород (по возможности). Как только будет установлено, что у ребенка есть пульс, он дышит и не требует немедленного лечения для спасения жизни, поставщик медицинских услуг начнет свою первичную оценку, за которой последует вторичная оценка и дальнейшее диагностическое обследование. Необходимо проводить непрерывные повторные оценки для повторной оценки на предмет опасных для жизни состояний. [4]
Первичная оценка должна быть очень быстрой оценкой, проводимой в течение первых нескольких секунд взаимодействия с ребенком, и она использует аббревиатуру ABC — appearance, breath, and color. Поставщик услуг оценит внешний вид (уровень сознания и реагирования, речь или плач), дыхание (дышит или не дышит, повышенная работа дыхания, ненормальные дыхательные звуки) и цвет (бледный, пятнистый, цианотичный , кровоточащий). [4]
Первичная оценка использует аббревиатуру ABCDE — дыхательные пути, дыхание, кровообращение, инвалидность, воздействие.
Дыхательные пути — оцените проходимость дыхательных путей (открытые/проходимые, свободные/заблокированные) и необходимость оказания пациенту помощи для поддержания проходимости дыхательных путей.
Дыхание — оцените частоту дыхания, дыхательное усилие, звуки легких , звуки дыхательных путей, движение грудной клетки, насыщение кислородом с помощью пульсоксиметрии.
Кровообращение - оценка частоты сердечных сокращений, ритма сердца, пульса, цвета кожи, температуры кожи, времени наполнения капилляров , артериального давления.
Инвалидность — оцените неврологическую функцию с помощью детской шкалы реагирования AVPU (бодрый, голос, болезненный, не реагирует), детской шкалы комы Глазго (открывание глаз, двигательная реакция, вербальная реакция), реакции зрачков на свет (нормальная, точечная , расширенная , односторонне расширенная), анализа крови на глюкозу (низкий уровень сахара в крови/ гипогликемия может вызвать изменение психического состояния ).
Воздействие - оцените температуру/лихорадку, признаки травмы (порезы, кровотечение, синяки, ожоги и т. д.), состояние кожи ( петехии , пурпура и т. д.) [4] [5]
После завершения первичной оценки поставщик может провести вторичную оценку, которая состоит из полного физического осмотра и специализированной истории болезни . Информация, запрашиваемая в истории болезни, использует аббревиатуру SAMPLE - признаки и симптомы , аллергии, лекарства (прописанные, без рецепта, витамины, травяные), прошлая история болезни (любые медицинские проблемы, предыдущие операции), последний прием пищи (полезная информация, поскольку она может повлиять на то, когда ребенку можно будет сделать операцию или получить анестезию ), события (начало болезни и события, приведшие к болезни). [ необходима ссылка ]
Части истории, которые особенно важны для детей, включают вопросы о лекарствах, которые могли попасть в организм ребенка (например, если таблетка упала на пол или в незапертый шкафчик с лекарствами), историю недоношенности , историю родов и прививки . [4]
Поставщики должны уметь определять респираторные проблемы, которые легко поддаются лечению (например, лечение кислородом, отсасывание/очистка дыхательных путей, альбутерол и т. д.), а также те, которые могут быстро прогрессировать до опасных для жизни состояний. Респираторный дистресс может прогрессировать до дыхательной недостаточности, которая может прогрессировать до остановки сердца . После того, как респираторные жалобы прогрессируют до остановки сердца , более вероятны смерть и неврологические повреждения. По этой причине поставщики должны стремиться выявлять и лечить респираторные заболевания до того, как они прогрессируют и ухудшаются. [4]
Общие признаки респираторного дистресса
Респираторный дистресс может прогрессировать и ухудшаться до дыхательной недостаточности . Признаки дыхательной недостаточности включают следующее
Первичное лечение респираторного дистресса осуществляется с помощью аббревиатуры ABC — дыхательные пути, дыхание, кровообращение.
Дыхательные пути

Дыхание
Циркуляция

Расширенные дыхательные пути могут быть необходимы, если ребенок не может поддерживать свои дыхательные пути самостоятельно и не реагирует на другие методы вентиляции и оксигенации. Расширенные дыхательные пути используют медицинское оборудование, чтобы обеспечить открытые дыхательные пути и облегчить вентиляцию и доставку лекарств. Типы расширенных дыхательных путей включают надгортанные устройства (устройства, которые лежат над голосовой щелью, такие как OPA , NPA , ларингеальная маска, дыхательные пути ), подгортанные устройства (устройства, которые лежат под голосовой щелью и входят в трахею, такие как эндотрахеальная трубка ( интубация )) и хирургическое вмешательство (разрез ниже голосовой щели, такой как крикотиротомия и трахеотомия ). Хирургические расширенные дыхательные пути обычно выполняются, когда интубация и другие менее инвазивные методы неэффективны или противопоказаны, или когда ребенку потребуется длительная искусственная вентиляция легких . [4] [3] [5]
Для проведения интубации медицинский работник должен уметь выполнять этапы быстрой последовательной интубации (подготовка, преоксигенация, предварительная обработка, паралич и седация, позиционирование, размещение трубки, постинтубационный уход). [5]
Дальнейшее лечение должно основываться на конкретном медицинском состоянии ребенка. Например, если ребенок испытывает респираторный дистресс, вызванный астмой , лечение будет включать альбутерол , ингаляционные кортикостероиды , дополнительный кислород и многое другое в зависимости от тяжести астмы. [4]
Шок определяется как недостаточный приток крови ( перфузия ) в организме, в результате чего ткани и органы (1) не получают достаточного количества кислорода и питательных веществ и (2) испытывают трудности с избавлением от токсичных продуктов метаболизма (например, лактата ). Важно распознать и лечить шок как можно раньше, поскольку организму для функционирования требуются кислород и питательные вещества, а без них органы в конечном итоге могут отключиться, и человек может умереть. [3] К распространенным признакам шока относятся слабый пульс, измененное психическое состояние , брадикардия или тахикардия , низкий диурез, гипотония и бледная, холодная кожа. [6] Лечение шока направлено на увеличение притока крови и доставки кислорода к тканям и органам до того, как органы будут необратимо повреждены. [4] В этом разделе будут обсуждаться распознавание и лечение шока.

Тяжесть шока обычно определяется по систолическому артериальному давлению . По этой причине измерение артериального давления является важным способом оценки шока; однако тонометры могут быть не очень точными, если пульс слабый, а руки и ноги (где измеряется артериальное давление) плохо перфузируются.
Компенсированный шок — это состояние, при котором организм способен компенсировать его с помощью различных механизмов (например, учащая сердцебиение, увеличивая системное сосудистое сопротивление и т. д.), чтобы поддерживать систолическое артериальное давление в нормальном диапазоне.
Гипотензивный/декомпенсированный шок возникает, когда организм не может поддерживать систолическое артериальное давление в нормальном диапазоне, и оно становится слишком низким ( гипотензивным ). [4]
Существует 4 основных типа шока: гиповолемический, распределительный, кардиогенный и обструктивный.
Гиповолемический шок вызван низким объемом крови (гиповолемия) и является наиболее распространенной причиной шока у детей. Распространенными причинами потери объема являются диарея , рвота, кровотечение , недостаточное питье, ожоги, осмотический диурез (например, диабетический кетоацидоз ) и потери третьего пространства . [4] Признаки гиповолемического шока связаны с низким объемом крови и сниженным притоком крови к конечностям (например, холодные конечности, медленное наполнение капилляров и слабый дистальный пульс). [7]
Распределительный шок вызывается ненормальным распределением крови по всему телу, что приводит к тому, что некоторые части тела получают недостаточное кровоснабжение. Распространенными причинами распределительного шока являются сепсис , анафилаксия и повреждение головного или спинного мозга ( нейрогенный шок ). [4]
Кардиогенный шок вызывается аномальной функцией сердца или проблемами в сердце, которые нарушают перекачивание крови в сердце. Распространенные причины кардиогенного шока включают врожденные пороки сердца , аритмии , миокардит (воспаление сердечной мышцы), кардиомиопатию (нарушение способности сердца перекачивать кровь), травму/повреждение сердца, отравление лекарствами или ядами. [4] Распространенные признаки включают тахикардию, отдаленные пульсы и ухудшение при введении жидкостей. [6]
Обструктивный шок вызывается нарушением притока крови к сердцу или оттока крови из сердца. Распространенные причины включают напряженный пневмоторакс , тампонаду сердца , тромбоэмболию легочной артерии и врожденные пороки сердца, зависящие от протоков (состояния, которые ухудшаются, когда артериальный проток закрывается после рождения) (например, синдром гипоплазии левых отделов сердца и коарктация аорты ). [4]
Лечение шока должно основываться на типе шока. Если тип шока еще не определен, поставщик должен начать с некоторых начальных процедур и лабораторных исследований. Все дети с подозрением на шок должны получать дополнительный кислород , вентиляцию легких, если у них респираторный дистресс (через носовую канюлю , высокопоточную носовую канюлю , неинвазивную вентиляцию легких или искусственную вентиляцию легких ), а также лечение состояний, угрожающих жизни. Поставщики должны установить сосудистый доступ ( внутривенный доступ [2 периферических внутривенных катетера с иглой большого калибра] и, если это невозможно, внутрикостный доступ (ВК) или центральную венозную линию ). Поставщики также должны получить начальные лабораторные исследования, включая быстрый анализ глюкозы в крови , базовую метаболическую панель (БМП) (измеряет электролиты сыворотки , азот мочевины крови и креатинин ), уровень молочной кислоты , общий анализ крови (ОАК) и тест-полоску для мочи . [7]

Поставщик должен начать введение кристаллоидных жидкостей ( физиологический раствор или лактат Рингера ). При компенсированном шоке вводите 10-20 мл/кг в течение 5-20 мин, а при гипотензивном шоке — 20 мл/кг в течение 5-10 мин. Однако, если есть признаки того, что у пациента слишком много жидкости (перегрузка жидкостью), такие как ухудшение дыхательной недостаточности, расширение яремных вен , хрипы , гепатомегалия , то жидкости вводить не следует. При сохраняющихся признаках шока и отсутствии признаков перегрузки жидкостью дети могут продолжать получать 10-20 мл/кг жидкости с максимальным значением 60 мл/кг в течение первого часа. Однако, если подозревается кардиогенный шок, дети должны получать меньше жидкости в течение более длительного времени (например, 5-10 мл/кг в течение 15-30 мин). [6]
Гиповолемический шок в основном лечится замещением жидкости, как описано в разделе о жидкостях выше. Если гиповолемический шок вызван кровотечением, то поставщик должен получить группу крови , перекрестную совместимость крови и исследования коагуляции ( ПВ , МНО , ЧТВ ). При геморрагическом шоке пациенты должны получать кровь или продукты крови, если их состояние не улучшается при введении жидкостей. [6]
Распределительный шок в основном лечится с помощью замены жидкости, как описано в разделе о жидкостях выше, и вазопрессоров . Для тех, у кого подозревается септический шок, поставщики услуг должны получить посев крови , анализ мочи , посев мочи , анализы на С-реактивный белок (СРБ) (маркер воспаления), прокальцитонин (маркер воспаления), фибриноген , D-димер , билирубин и многое другое. Те, у кого анафилактический шок, должны лечиться внутримышечным адреналином . [6]
Кардиогенный шок обычно ухудшается при введении жидкостей. Врачи должны получить ЭКГ и эхокардиограмму для пациентов с подозрением на кардиогенный шок. Лечение может включать вазопрессоры , инотропы и лечение любых аритмий . [6]
Обструктивный шок лечится путем лечения основной причины шока. Напряженный пневмоторакс лечится с помощью грудной дренажной трубки и игольной торакостомии , что позволяет воздуху выйти из плевральной полости. Тампонаду сердца лечат перикардиоцентезом , который удаляет жидкость из перикарда и декомпрессирует сердце. Легочная эмболия лечится антикоагулянтами (предотвращают образование новых тромбов в организме) и, если ситуация достаточно плохая, тромбэктомией (хирургическим удалением тромбов). Врожденные пороки сердца, зависимые от протоков, лечатся простагландином E1 / алпростадилом, который поддерживает артериальный проток открытым. [6]
Остановка сердца происходит, когда сердце перестает работать и кровь перестает двигаться по телу. [8]
У младенцев и детей остановка сердца обычно вызвана (1) гипоксической/асфиксической остановкой и реже (2) внезапной остановкой сердца из-за проблем с сердцем или аритмии. У взрослых остановка сердца обычно вызвана проблемами с сердцем, такими как острый коронарный синдром . Гипоксическая/асфиксическая остановка сердца является результатом прогрессирующей дыхательной недостаточности и/или шока. По этой причине важно лечить дыхательную недостаточность и шок на ранней стадии, чтобы они не переросли в остановку сердца.
Внезапная остановка сердца обычно вызывается аритмиями, такими как фибрилляция желудочков (ФЖ) и желудочковая тахикардия без пульса (ЖТБП) . Эти аритмии чаще встречаются у детей с гипертрофической кардиомиопатией , сердечными каналопатиями (например, синдромом удлиненного интервала QT ), миокардитом , наркотиками (например, кокаином , дигоксином ), коммоцией сердца и аномальной коронарной артерией . [4]
Существует множество причин обратимой остановки сердца, и для запоминания этих причин используется мнемонический прием «H и T».

Признаки остановки сердца включают отсутствие пульса (в течение 10 секунд), отсутствие дыхания или только задыхание и отсутствие реакции. Как упоминалось выше, остановка сердца у детей в основном является результатом дыхательной недостаточности и шока, поэтому поставщикам услуг необходимо быстро лечить эти состояния и быть начеку на предмет признаков остановки сердца. Поскольку остановка сердца также может быть вызвана аритмиями, поставщикам услуг следует сделать ЭКГ этих пациентов. 4 основных ритма остановки сердца — это фибрилляция желудочков (ФЖ), безпульсовая желудочковая тахикардия (БЖТ), асистолия и безпульсовая электрическая активность (ЭЭА).



Лечение остановки сердца у детей проводится в соответствии с алгоритмом остановки сердца у детей Американской кардиологической ассоциации (AHA) . Целью лечения является восстановление спонтанного кровообращения (ROSC), что означает, что сердце начинает работать самостоятельно. [4]

Как только остановка сердца распознана, необходимо немедленно начать высококачественную СЛР . После начала компрессий грудной клетки, поставщик услуг должен (1) обеспечить вентиляцию легких (через маску-мешок ) и кислород, (2) прикрепить к ребенку накладки монитора/ дефибриллятора или электроды ЭКГ, чтобы при необходимости можно было применить дефибрилляцию (то есть разряды), и (3) обеспечить сосудистый доступ (внутривенный, внутрикостный). Присоединение дефибриллятора и обеспечение сосудистого доступа НЕ должны прерывать компрессии грудной клетки.
_02.jpg/440px-Heartstart_Defibrillator,_Coop_Zuidbroek_(2019)_02.jpg)
После подключения монитора/дефибриллятора поставщик услуг должен оценить сердечный ритм. Из 4 ритмов остановки сердца, VF и pVT являются ритмами, требующими разряда, а асистолия и PEA являются ритмами, не требующими разряда. Ритмы, требующие разряда, — это ритмы, которые могут улучшиться с помощью разряда, и поэтому должны получать разряд. Ритмы, требующие разряда, — это ритмы, которые не улучшаются с помощью разряда, и поэтому НЕ должны получать разряд. Монитор/дефибриллятор либо сообщит поставщикам услуг, требует ли ритм разряда ( автоматические внешние дефибрилляторы (AED)), либо поставщики услуг смогут прочитать ЭКГ и самостоятельно определить, требует ли ритм разряда (ручные дефибрилляторы). Если требуется разряд, дайте разряд, затем возобновите СЛР. Если не требуется разряд, продолжайте СЛР, введите адреналин и рассмотрите возможность проведения расширенной дыхательной процедуры.
После каждых 2 минут проведения СЛР поставщик услуг должен повторно оценить сердечный ритм пациента, чтобы определить, подлежит ли он шоку или нет, и дать разряд, если он подлежит шоку. Этот 2-минутный цикл СЛР и оценки ритма должен продолжаться до тех пор, пока поставщики услуг не определят, что дальнейшее лечение вряд ли спасет пациента. Пациентам с шоковыми ритмами, которые не достигли ROSC, поставщики услуг могут дать адреналин после 2 разрядов и амиодарон или лидокаин после 3 разрядов. Во время СЛР и оценки ритма поставщики услуг должны лечить любые предполагаемые обратимые причины остановки сердца (перечисленные выше H и T). [2]
Дефибрилляции/шоки
Лекарства, которые можно давать во время лечения остановки сердца, перечислены ниже. Дозы, перечисленные ниже, предназначены для внутривенного/внутрикостного введения. Лекарства, вводимые через эндотрахеальную трубку (ЭТ), часто вводятся в более высоких дозах. [4]
Поставщики услуг PALS должны уметь выявлять и лечить различные типы аномальных детских сердечных ритмов, включая брадиаритмии , тахиаритмии и ритмы остановки сердца (обсуждаемые выше). При определении слишком медленной или слишком быстрой частоты сердечных сокращений у детей важно понимать диапазоны детской частоты сердечных сокращений в зависимости от возраста. Нормальные диапазоны детской частоты сердечных сокращений меняются с возрастом, причем частота сердечных сокращений увеличивается ближе к рождению и уменьшается ближе к взрослому возрасту. [4]
Брадикардия определяется как замедленный сердечный ритм для детского возраста. Брадикардия, связанная с признаками шока (измененное психическое состояние, гипотония и т. д.), может быть ранним предупреждающим признаком остановки сердца. Признаки брадикардии включают усталость, спутанность сознания, головокружение и предобморочное состояние. [4] Возможные причины брадикардии включают гипоксию , гипотермию и некоторые лекарства. [2]
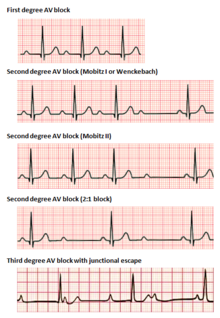
Типы брадиаритмий
Поставщики должны следовать алгоритму AHA «Детская брадикардия с пульсом». Как всегда, необходимо поддерживать дыхательные пути, дыхание и кровообращение, а также начинать СЛР при необходимости. Брадиаритмии с признаками шока можно лечить адреналином и атропином для увеличения частоты сердечных сокращений. Если лекарства не помогают, поставщики могут рассмотреть возможность кардиостимуляции .
Тахикардия определяется как учащенное сердцебиение для детского возраста. Признаки тахикардии похожи на признаки брадикардии, но также включают учащенное сердцебиение, снижение аппетита/приема пищи и раздражительность. Тахиаритмии — это учащенные аномальные сердечные ритмы. [5]
Типы тахиаритмий

Поставщики должны следовать алгоритму AHA «Педиатрическая тахикардия с пульсом». Как всегда, необходимо поддерживать проходимость дыхательных путей, дыхание и кровообращение, а также начинать СЛР при необходимости. Лечение тахиаритмий зависит от того, стабильно или нестабильно состояние ребенка (испытывает кардиопульмональную недостаточность: признаки шока, гипотонии, измененное психическое состояние).
Нестабильную тахиаритмию лечат с помощью синхронизированной кардиоверсии — первоначально 0,5–1 Дж/кг, но ее можно увеличить до 2 Дж/кг, если меньшая доза неэффективна.
Стабильное лечение тахиаритмии подразделяется на подкатегории на основе узкого QRS и широкого QRS. Если узкий QRS/SVT, выполните вагальные маневры и введите аденозин . Если широкий QRS/VT с регулярным ритмом и мономорфным QRS, поставщик услуг может ввести аденозин и должен проконсультироваться с детским кардиологом для получения рекомендаций.
PETA раскритиковала использование животных в обучении PALS, которое организация называет «жестоким и ненужным». [9] PETA заявляет, что сотни центров обучения PALS начали использовать симуляторы в ответ на опасения относительно благополучия животных. [9] Американская кардиологическая ассоциация не одобряет и не требует использования животных в обучении интубации. [10]