Белые кровяные клетки (научное название лейкоциты ), также называемые иммунными клетками или иммуноцитами , являются клетками иммунной системы , которые участвуют в защите организма как от инфекционных заболеваний , так и от чужеродных захватчиков. Белые кровяные клетки, как правило, крупнее красных кровяных клеток. Они включают три основных подтипа: гранулоциты , лимфоциты и моноциты . [2]
Все белые кровяные клетки производятся и происходят из мультипотентных клеток в костном мозге , известных как гемопоэтические стволовые клетки . [3] Лейкоциты находятся по всему телу, включая кровь и лимфатическую систему . [4] Все белые кровяные клетки имеют ядра , что отличает их от других клеток крови , безъядерных эритроцитов (эритроцитов) и тромбоцитов . Различные белые кровяные клетки обычно классифицируются по клеточной линии ( миелоидные клетки или лимфоидные клетки ). Белые кровяные клетки являются частью иммунной системы организма. Они помогают организму бороться с инфекцией и другими заболеваниями. Типы белых кровяных клеток - гранулоциты (нейтрофилы, эозинофилы и базофилы) и агранулоциты ( моноциты и лимфоциты (Т-клетки и В-клетки)). [5] Миелоидные клетки ( миелоциты ) включают нейтрофилы , эозинофилы , тучные клетки , базофилы и моноциты . [6] Моноциты далее подразделяются на дендритные клетки и макрофаги . Моноциты, макрофаги и нейтрофилы являются фагоцитарными . Лимфоидные клетки ( лимфоциты ) включают Т-клетки (подразделяются на Т-хелперы , Т-клетки памяти , цитотоксические Т-клетки ), В-клетки (подразделяются на плазматические клетки и В-клетки памяти ) и естественные клетки-киллеры . Исторически белые кровяные клетки классифицировались по их физическим характеристикам ( гранулоциты и агранулоциты ), но сейчас эта система классификации используется реже. Вырабатываемые в костном мозге , белые кровяные клетки защищают организм от инфекций и болезней . Избыток белых кровяных клеток обычно возникает из-за инфекции или воспаления. Реже высокий уровень белых кровяных клеток может указывать на определенные виды рака крови или заболевания костного мозга.
Количество лейкоцитов в крови часто является индикатором заболевания , и, таким образом, количество лейкоцитов является важным подмножеством общего анализа крови . Нормальное количество лейкоцитов обычно составляет от 4 × 10 9 /л до 1,1 × 10 10 /л. В США это обычно выражается как 4000–11 000 лейкоцитов на микролитр крови. [7] Лейкоциты составляют приблизительно 1% от общего объема крови у здорового взрослого человека, [8] что делает их значительно менее многочисленными, чем эритроциты — 40–45% . Однако этот 1% крови имеет большое значение для здоровья, поскольку от него зависит иммунитет . Увеличение количества лейкоцитов сверх верхних пределов называется лейкоцитозом . Это нормально, когда это часть здоровых иммунных реакций, которые случаются часто. Иногда это ненормально, когда это неопластическое или аутоиммунное по происхождению. Снижение ниже нижнего предела называется лейкопенией . Это указывает на ослабление иммунной системы.
Название «белые кровяные клетки» происходит от внешнего вида образца крови после центрифугирования . Белые клетки находятся в лейкоцитной пленке , тонком, обычно белом слое ядросодержащих клеток между осевшими эритроцитами и плазмой крови . Научный термин лейкоцит напрямую отражает его описание. Он происходит от греческих корней leuk — «белый» и cyt — «клетка». Лейкоцитная пленка иногда может быть зеленой, если в образце содержится большое количество нейтрофилов , из-за содержащего гем фермента миелопероксидазы , который они вырабатывают. [ необходима цитата ]
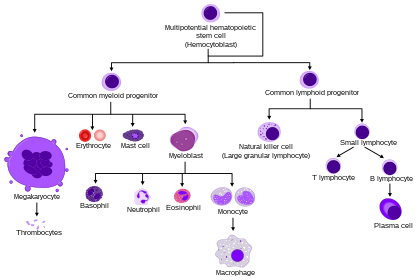
Все белые кровяные клетки имеют ядро, что отличает их от безъядерных эритроцитов и тромбоцитов. Типы лейкоцитов можно классифицировать стандартными способами. Две пары самых широких категорий классифицируют их либо по структуре ( гранулоциты или агранулоциты ), либо по клеточной линии (миелоидные клетки или лимфоидные клетки). Эти самые широкие категории можно далее разделить на пять основных типов: нейтрофилы , эозинофилы , базофилы , лимфоциты и моноциты . [6] Хороший способ запомнить относительные пропорции лейкоцитов — «Никогда не позволяйте обезьянам есть бананы». [9] Эти типы различаются по своим физическим и функциональным характеристикам. Моноциты и нейтрофилы являются фагоцитарными . Можно классифицировать и другие подтипы.
Гранулоциты отличаются от агранулоцитов формой ядра (дольчатое против круглого, то есть полиморфноядерное против моноядерного) и гранулами цитоплазмы (присутствующими или отсутствующими, или, точнее, видимыми при световой микроскопии или не видимыми). Другая дихотомия — по линии: миелоидные клетки (нейтрофилы, моноциты, эозинофилы и базофилы) отличаются от лимфоидных клеток (лимфоцитов) по гемопоэтической линии ( клеточной дифференцировке ). [10] Лимфоциты можно далее классифицировать как Т-клетки, В-клетки и естественные клетки-киллеры.

Нейтрофилы являются наиболее распространенными белыми кровяными клетками, составляя 60–70% циркулирующих лейкоцитов. [8] Они защищают от бактериальной или грибковой инфекции. Обычно они первыми реагируют на микробную инфекцию; их активность и гибель в больших количествах образуют гной . Их обычно называют полиморфноядерными (ПМЯ) лейкоцитами, хотя в техническом смысле ПМЯ относится ко всем гранулоцитам. У них многодольчатое ядро, которое состоит из трех-пяти долей, соединенных тонкими нитями. [13] Это придает нейтрофилам видимость наличия нескольких ядер, отсюда и название полиморфноядерный лейкоцит. Цитоплазма может выглядеть прозрачной из-за мелких гранул, которые при окрашивании становятся бледно-сиреневыми. Нейтрофилы активны в фагоцитировании бактерий и присутствуют в большом количестве в гное ран. Эти клетки не способны обновлять свои лизосомы (используемые для переваривания микробов) и погибают после фагоцитоза нескольких патогенов. [14] Нейтрофилы являются наиболее распространенным типом клеток, наблюдаемых на ранних стадиях острого воспаления. Средняя продолжительность жизни инактивированных человеческих нейтрофилов в кровотоке, как сообщалось различными подходами, составляет от 5 до 135 часов. [15] [16]
Эозинофилы составляют около 2–4% белых кровяных клеток в циркулирующей крови. Это количество колеблется в течение дня, в зависимости от сезона и во время менструации . Оно повышается в ответ на аллергии, паразитарные инфекции, коллагенозы и заболевания селезенки и центральной нервной системы. Они редки в крови, но многочисленны в слизистых оболочках дыхательных, пищеварительных и нижних мочевыводящих путей. [13]
Они в первую очередь имеют дело с паразитарными инфекциями. Эозинофилы также являются преобладающими воспалительными клетками при аллергических реакциях. Наиболее важными причинами эозинофилии являются аллергии, такие как астма, сенная лихорадка и крапивница; и паразитарные инфекции. Они выделяют химические вещества, которые уничтожают крупных паразитов, таких как анкилостомы и ленточные черви, которые слишком велики для фагоцитирования одним белым кровяным тельцем. В целом их ядра двухдольчатые. Доли соединены тонкой нитью. [13] Цитоплазма полна гранул, которые приобретают характерный розово-оранжевый цвет при окрашивании эозином .
Базофилы в основном отвечают за аллергическую и антигенную реакцию, высвобождая химический гистамин , вызывающий расширение кровеносных сосудов . Поскольку они являются самыми редкими из белых кровяных клеток (менее 0,5% от общего числа) и разделяют физико-химические свойства с другими клетками крови, их трудно изучать. [17] Их можно узнать по нескольким грубым, темно-фиолетовым гранулам, придающим им синий оттенок. Ядро двух- или трехдольчатое, но его трудно увидеть из-за количества грубых гранул, которые его скрывают.
Они выделяют два химических вещества, которые помогают в защите организма: гистамин и гепарин . Гистамин отвечает за расширение кровеносных сосудов и увеличение притока крови к поврежденным тканям. Он также делает кровеносные сосуды более проницаемыми, поэтому нейтрофилы и белки свертывания могут легче попасть в соединительную ткань. Гепарин является антикоагулянтом, который подавляет свертывание крови и способствует перемещению белых кровяных клеток в область. Базофилы также могут выделять химические сигналы, которые привлекают эозинофилы и нейтрофилы к месту инфекции. [13]
Лимфоциты гораздо более распространены в лимфатической системе, чем в крови. Лимфоциты отличаются наличием глубоко окрашенного ядра, которое может быть эксцентричным по расположению, и относительно небольшим количеством цитоплазмы. Лимфоциты включают:
Моноциты, самый большой тип белых кровяных клеток, разделяют функцию «пылесосов» ( фагоцитоз ) нейтрофилов, но живут гораздо дольше, так как у них есть дополнительная роль: они представляют части патогенов Т-клеткам, чтобы патогены могли быть снова распознаны и убиты. Это вызывает усиление реакции антител. Моноциты в конечном итоге покидают кровоток и становятся тканевыми макрофагами , которые удаляют остатки мертвых клеток, а также атакуют микроорганизмы. Ни остатки мертвых клеток, ни атакующие микроорганизмы не могут быть эффективно обработаны нейтрофилами. В отличие от нейтрофилов, моноциты способны заменять свое лизосомальное содержимое и, как полагают, имеют гораздо более длительную активную жизнь. Они имеют почковидное ядро и, как правило, не гранулированы. Они также обладают обильной цитоплазмой.
Некоторые лейкоциты мигрируют в ткани организма, чтобы занять постоянное место жительства в этом месте, а не оставаться в крови. Часто эти клетки имеют особые названия в зависимости от того, в какой ткани они оседают, например, фиксированные макрофаги в печени, которые становятся известны как клетки Купфера . Эти клетки по-прежнему выполняют определенную роль в иммунной системе.
Две обычно используемые категории нарушений белых кровяных клеток делят их количественно на те, которые вызывают избыточное количество ( пролиферативные нарушения), и те, которые вызывают недостаточное количество ( лейкопении ). [18] Лейкоцитоз обычно является здоровым (например, борьба с инфекцией ), но он также может быть дисфункционально пролиферативным. Пролиферативные нарушения белых кровяных клеток можно классифицировать как миелопролиферативные и лимфопролиферативные . Некоторые из них являются аутоиммунными , но многие являются неопластическими .
Другой способ категоризации расстройств белых кровяных клеток — качественный. Существуют различные расстройства, при которых количество белых кровяных клеток нормальное, но клетки не функционируют нормально. [19]
Неоплазия белых кровяных клеток может быть доброкачественной , но часто бывает злокачественной . Из различных опухолей крови и лимфы рак белых кровяных клеток можно в целом классифицировать как лейкемии и лимфомы , хотя эти категории пересекаются и часто группируются вместе.
Ряд расстройств может вызвать снижение количества белых кровяных клеток. Этот тип снижения количества белых кровяных клеток обычно нейтрофилен. В этом случае снижение можно назвать нейтропенией или гранулоцитопенией. Реже может наблюдаться снижение количества лимфоцитов (так называемая лимфоцитопения или лимфопения). [18]
Нейтропения может быть приобретенной или внутренней . [20] Снижение уровня нейтрофилов в лабораторных анализах обусловлено либо снижением выработки нейтрофилов, либо повышенным удалением их из крови. [18] Следующий список причин не является полным.
Симптомы нейтропении связаны с основной причиной снижения нейтрофилов. Например, наиболее распространенной причиной приобретенной нейтропении является лекарственная интоксикация, поэтому у человека могут быть симптомы передозировки или токсичности лекарств . Лечение также направлено на основную причину нейтропении. [21] Одним из серьезных последствий нейтропении является то, что она может увеличить риск инфекции. [19]
Определяемая как общее количество лимфоцитов ниже 1,0x10 9 /л, наиболее часто поражаемыми клетками являются CD4+ T-клетки. Как и нейтропения, лимфоцитопения может быть приобретенной или внутренней, и существует множество причин. [19] Это не полный список.
Как и в случае нейтропении, симптомы и лечение лимфоцитопении направлены на устранение основной причины изменения количества клеток.
Увеличение количества лейкоцитов в кровотоке называется лейкоцитозом . [18] Чаще всего это увеличение вызвано воспалением . [18] Существует четыре основные причины: увеличение продукции в костном мозге, увеличение высвобождения из хранилища в костном мозге, снижение прикрепления к венам и артериям, снижение поглощения тканями. [18] Лейкоцитоз может поражать одну или несколько линий клеток и может быть нейтрофильным, эозинофильным, базофильным, моноцитозом или лимфоцитозом.
Нейтрофилия — это увеличение абсолютного количества нейтрофилов в периферическом кровообращении . Нормальные показатели крови зависят от возраста. [19] Нейтрофилия может быть вызвана прямой проблемой с клетками крови (первичное заболевание). Она также может возникнуть как следствие основного заболевания (вторичное). Большинство случаев нейтрофилии являются вторичными по отношению к воспалению. [21]
Первичные причины [21]
Вторичные причины [21]
Нормальным считается количество эозинофилов менее 0,65 × 109 / л. [19] Количество эозинофилов выше у новорожденных и меняется в зависимости от возраста, времени (ниже утром и выше ночью), физических упражнений, окружающей среды и воздействия аллергенов. [19] Эозинофилия никогда не является нормальным лабораторным показателем. Всегда следует прилагать усилия для обнаружения основной причины, хотя причина не всегда может быть найдена. [19]
Полный анализ крови — это панель крови , которая включает общее количество лейкоцитов и дифференциальный подсчет, подсчет каждого типа лейкоцитов. Референтные диапазоны для анализов крови указывают типичные показатели у здоровых людей.
Нормальное общее количество лейкоцитов у взрослого человека составляет от 4000 до 11 000 на мм 3 крови.
Дифференциальный подсчет лейкоцитов: количество/(%) различных типов лейкоцитов на кубический мм крови. Ниже приведены референтные диапазоны для различных типов лейкоцитов. [23]
