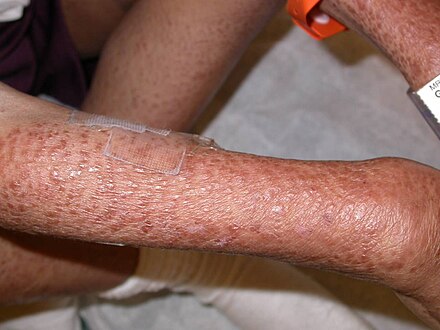
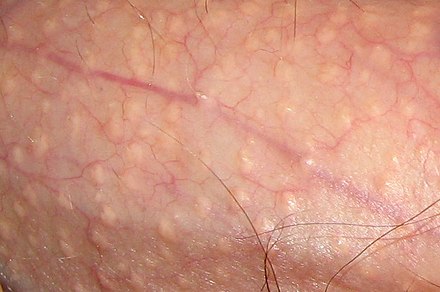
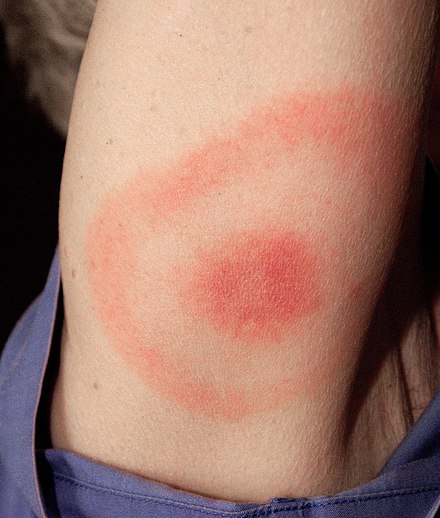
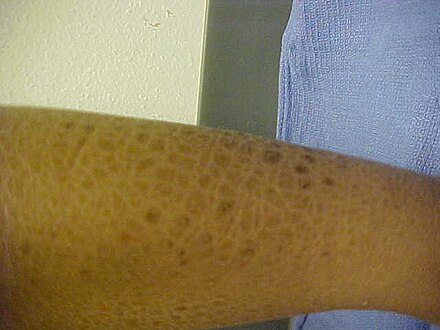
Сыпь из -за кориМногие кожные заболевания поражают покровную систему человека — систему органов , покрывающую всю поверхность тела и состоящую из кожи , волос , ногтей и связанных с ними мышц и желез . [1] Основная функция этой системы — служить барьером против внешней среды. [2] Кожа весит в среднем четыре килограмма, занимает площадь два квадратных метра и состоит из трех отдельных слоев: эпидермиса , дермы и подкожной клетчатки . [1] Двумя основными типами человеческой кожи являются: гладкая кожа , безволосая кожа на ладонях и подошвах (также называемая «ладонно-подошвенными» поверхностями) и кожа, покрытая волосами. [3] В пределах последнего типа волосы встречаются в структурах, называемых сально-волосяными единицами , каждая из которых имеет волосяной фолликул , сальную железу и связанную с ней мышцу , поднимающую волос . [4] У эмбриона эпидермис, волосы и железы формируются из эктодермы , которая находится под химическим влиянием мезодермы , формирующей дерму и подкожные ткани. [5] [6] [7]
Эпидермис — самый поверхностный слой кожи, плоский эпителий с несколькими слоями : роговой слой , блестящий слой , зернистый слой , шиповатый слой и базальный слой . [8] Питание этих слоев осуществляется путем диффузии из дермы, поскольку эпидермис не имеет прямого кровоснабжения. Эпидермис содержит четыре типа клеток: кератиноциты , меланоциты , клетки Лангерганса и клетки Меркеля . Из них кератиноциты являются основным компонентом, составляя примерно 95 процентов эпидермиса. [3] Этот многослойный плоский эпителий поддерживается делением клеток в базальном слое, при котором дифференцирующиеся клетки медленно смещаются наружу через шиповатый слой к роговому слою, где клетки постоянно отшелушиваются с поверхности. [3] В нормальной коже скорость выработки равна скорости потери; клетке требуется около двух недель, чтобы мигрировать из базального слоя клеток в верхнюю часть зернистого слоя клеток, и еще две недели, чтобы пересечь роговой слой. [9]
Дерма — это слой кожи между эпидермисом и подкожной клетчаткой, состоящий из двух частей: сосочковой дермы и сетчатой дермы . [10] Поверхностная сосочковая дерма переплетается с вышележащими сетчатыми гребнями эпидермиса, между которыми два слоя взаимодействуют через зону базальной мембраны. [10] Структурными компонентами дермы являются коллаген , эластичные волокна и основное вещество . [10] Внутри этих компонентов находятся волосяные сальные единицы, мышцы, поднимающие волос, а также эккриновые и апокриновые железы . [8] Дерма содержит две сосудистые сети, которые проходят параллельно поверхности кожи — одну поверхностную и одну глубокую сплетения — которые соединены вертикальными сообщающимися сосудами. [8] [11] Функция кровеносных сосудов в дерме четырехкратная: поставлять питание, регулировать температуру, модулировать воспаление и участвовать в заживлении ран. [12] [13]
Подкожная клетчатка представляет собой слой жира между дермой и подлежащей фасцией . [14] Эту ткань можно разделить на два компонента: собственно жировой слой, или panniculus adiposus , и более глубокий рудиментарный слой мышц, panniculus carnosus . [3] Основным клеточным компонентом этой ткани является адипоцит , или жировая клетка. [14] Структура этой ткани состоит из септальных (т. е. линейных тяжей) и дольчатых отсеков, которые различаются по микроскопическому виду. [8] Функционально подкожный жир изолирует тело, поглощает травмы и служит резервным источником энергии. [14]
Состояния покровной системы человека составляют широкий спектр заболеваний, также известных как дерматозы , а также множество непатологических состояний (например, при определенных обстоятельствах меланонихия и ракеточные ногти ). [15] [16] Хотя только небольшое количество кожных заболеваний составляет большинство визитов к врачу , были описаны тысячи кожных заболеваний. [14] Классификация этих состояний часто представляет множество нозологических проблем, поскольку основная этиология и патогенетика часто неизвестны. [17] [18] Поэтому большинство современных учебников представляют классификацию, основанную на местоположении (например, состояния слизистой оболочки ), морфологии ( хронические волдыри ), этиологии ( состояния кожи, вызванные физическими факторами ) и т. д. [19] [20] Клинически диагноз любого конкретного состояния кожи ставится путем сбора соответствующей информации относительно имеющегося поражения кожи , включая местоположение (например, руки, голова, ноги), симптомы ( зуд , боль), продолжительность (острая или хроническая), расположение (одиночное, генерализованное, кольцевое, линейное), морфологию ( макулы , папулы , везикулы ) и цвет (красный, синий, коричневый, черный, белый, желтый). [21] Диагностика многих состояний часто также требует биопсии кожи , которая дает гистологическую информацию [22] [23] , которую можно соотнести с клинической картиной и любыми лабораторными данными. [24] [25] [26]
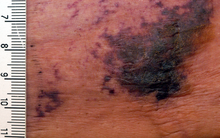
Угревая сыпь Угри обыкновенные Расслаивающий целлюлит волосистой части головы Ринофима Угревая сыпь вызвана изменениями в волосяно-сальной системе . [27] [28]
Acne aestivalis (угри Майорки) [nb 1] [nb 2] [nb 3] Угри конглобатные Acne cosmetica (косметические угри)Акне фульминантные (острые лихорадочные язвенные угри)Acne keloidalis nuchae (угри келоидные, дерматит папиллярный капиллярит, фолликулит келоидный, фолликулит келоидный затылочный, затылочные келоидные угри)Механические угри Угри медикаментозные Некротические угри милиарис (acne varioliformis)Угри обыкновенные (угри простые)Угри с отеком лица (сплошной отек лица) [nb 4] Блефарофима Хлоракне Эритротелеангиэктатическая розацеа (эритематозно-телеангиэктатическая розацеа, сосудистая розацеа)Экскориированные угри ( excoriée des jeunes filles , прыщи Пикера) [nb 5] Железистая розацеа Гнатофима Грамотрицательная розацеа Гранулематозный дерматит лица Гранулематозный периоральный дерматит Галогеновые угри Гнойный гидраденит (обратные угри, свищи пиодермии, болезнь Вернейля)Идиопатическая асептическая гранулема лица Инфантильные угри Люпоидная розацеа (гранулематозная розацеа, микропапулезная туберкулида, розацеаподобная туберкулида Левандовского)Рассеянная лицевая волчанка Метофима Неонатальные угри (младенческие угри, неонатальные угри, неонатальный цефалический пустулез)Профессиональные угри Масляные угри Глазная розацеа (офтальморозацеа, офтальморозацеа)Отофима Периорифициальный дерматит Стойкий отек при розацеа (хронический эритематозный отек верхней части лица, болезнь Морбиана, розацеазоподобная лимфедема)Фиматозная розацеа Помада от прыщей Папулопустулезная розацеа (воспалительная розацеа)Perifolliculitis capitis abscedens et suffodiens (рассекающий целлюлит волосистой части головы, расслаивающий фолликулит, perifolliculitis capitis abscedens et suffodiens Гофмана)Периоральный дерматит Периорбитальный дерматит (периокулярный дерматит)Пиодермия лица (молниеносная розацеа)Ринофима Розацеа (розовые угри)Розацеа конглобата Синдром синовита–акне–пустулеза–гиперстоза–остеомиелита (синдром SAPHO) [nb 6] Стероидная розацеа Дегтярные угри Тропические угри
Аутовоспалительные синдромы Аутовоспалительные синдромы представляют собой группу наследственных заболеваний, характеризующихся приступами воспалительных поражений кожи и периодическими лихорадками . [29] [30]
Хроническое образование волдырей Хронические волдыри на коже имеют длительное течение и проявляются пузырьками и волдырями . [31] [32] [33]
Заболевание взрослых линейных IgA Буллезный пемфигоид Буллезная красная волчанка Детская линейная IgA-болезнь (хроническая буллезная болезнь детского возраста)Рубцовый пемфигоид (доброкачественный слизистый пемфигоид, доброкачественный пемфигоид слизистых оболочек, глазная пузырчатка, рубцовый пемфигоид)Герпетиформный дерматит (болезнь Дюринга)Дисгидроз (рецидивирующий везикулярный ладонно-подошвенный дерматит, острая везикулобуллезная экзема кистей, дисгидротический дерматит, помфоликс)Эндемическая пузырчатка (эндемическая пузырчатка листовидная, Fogo selvagem)Приобретенный буллезный эпидермолиз Болезнь Гровера (доброкачественный папулезный акантолитический дерматоз, стойкий акантолитический дерматоз, транзиторный акантолитический дерматоз) болезнь Гровера IgA-пузырчатка Внутриэпидермальный нейтрофильный IgA дерматоз Локализованный рубцовый пемфигоид (рубцовый пемфигоид Бранстинга–Перри)Паранеопластическая пузырчатка Эритематозная пузырчатка (синдром Сенира–Ашера)Листовидная пузырчатка Герпетиформная пузырчатка (акантолитический герпетиформный дерматит, герпетиформная пузырчатка, смешанная буллезная болезнь, пузырчатка, контролируемая сульфапиридином)Пемфигоид узелковый Пузырчатка вегетирующая Пузырчатка вегетирующая из Галлопо Пузырчатка вегетирующая Неймана Пузырчатка обыкновенная Везикулярный пемфигоид Вульварный детский пемфигоид
Заболевания слизистых оболочек Заболевания слизистых оболочек затрагивают влажную оболочку глаз, носа, рта, половых органов и ануса. [34]
Акаталазия (акаталазия, болезнь Такахара)Приобретенная дискератотическая лейкоплакия Актинический хейлит (актинический хейлоз)Острый язвенно-некротический гингивит (острый мембранозный гингивит, острый язвенно-некротический гингивостоматит, фузоспириллярный гингивит, фузоспириллез, фузоспирохетозный гингивит, некротический гингивит, фагеденический гингивит, окопный рот, язвенный гингивит, гингивит Венсана, инфекция Венсана, стоматит Венсана, болезнь Венсана)Аллергический контактный хейлит Геморрагическая буллезная ангина Угловой хейлит ( перлеш )Болезнь Бехчета (синдром Бехчета, окуло-орально-генитальный синдром)Черный волосатый язык (волосатый язык, lingua villosa nigra)Черный волосатый язык Икорный язык эксфолиативный хейлит Гландулярный хейлит Гранулематозный хейлит (гранулематозный хейлит, орофациальный гранулематоз)Кожная пазуха зубного происхождения (зубная пазуха)Циклическая нейтропения Десквамативный гингивит Язва губы, вызванная лекарствами Эпидермизация губы Эпулис Epulis fissuratum (гранулема Fissuratum)Эруптивный лингвальный папиллит Эритроплакия (эритроплазия)Складчатый язык (бороздчатый язык, lingua plicata, складчатый язык, мошоночный язык)Географический язык (доброкачественный мигрирующий глоссит, доброкачественный мигрирующий стоматит, глоссит очаговый эксфолиативный, глоссит очаговый мигрирующий, lingua geographica, стоматит очаговый мигрирующий, транзиторные доброкачественные бляшки языка)Фиброма десны Гипертрофия десен Волосатая лейкоплакия (волосатая лейкоплакия полости рта)Внутриротовой зубной синус Белая линия лейкоплакия Лейкоплакия с тилозом и раком пищевода Большая афтозная язва (рецидивирующий некротический периаденит слизистой оболочки)Срединный ромбовидный глоссит (центральная атрофия сосочков)Меланоцитарное поражение полости рта Синдром Мелькерссона-Розенталя Morsicatio buccarum (хроническое прикусывание щек, хроническое жевание щек)Плоскоклеточный рак слизистой оболочки Слизистая киста слизистой оболочки полости рта (мукоцеле)Пятна Нагаямы Болезнь Крона полости рта Оральный цветущий папилломатоз Оральный меланоз Костная хористома языка Периферическая амелобластома Плазмоклеточный хейлит (плазмоклеточный гингивит, плазмоклеточный орификационный мукозит)Плазмоакантома Пролиферативная веррукозная лейкоплакия Пиогенная гранулема (эруптивная гемангиома, гемангиома грануляционно-тканного типа, гранулема беременных, дольковая капиллярная гемангиома, опухоль беременности, опухоль беременности) Пиогенная гранулема Пиостоматит вегетирующий Рецидивирующий афтозный стоматит (афтоз, язвы, рецидивирующие оральные афты)Рецидивирующая внутриротовая инфекция простого герпеса Гладкий язык (атрофический глоссит, лысый язык, гунтеровский глоссит, глоссит Мёллера)Никотиновый стоматит (никотиновый стоматит, кератоз курильщика, пятна курильщика)Торус нёбный Бородавка трубача Вестибулярный папилломатоз Белый губчатый невус (белый губчатый невус Кэннона)
Заболевания придатков кожи Заболевания придатков кожи затрагивают железы кожи, волосы , ногти и мышцы , поднимающие волос . [1] [35]
Угри некротические Приобретенный генерализованный гипертрихоз (приобретенный гипертрихоз ланугиноза, hypertrichosis lanuginosa acquisita)Приобретенный перфорирующий дерматоз (приобретенный перфорирующий коллагеноз)Паранеопластический акрокератоз Базекса (неопластический акрокератоз, синдром Базекса)Акроостеолиз Острая паронихия Очаговая алопеция Очаговая алопеция Алопеция неопластическая Анагеновая алопеция Андрогенная алопеция (андрогенная алопеция)Ангидроз (гипогидроз)Анонихия Видимая лейконихия Линии Бо Синие ногти Бромидроз (апокриновый бромидроз, зловонный пот, зловонный пот, осмидроз)Деформация волосяного пузыря Центральная центробежная рубцовая алопеция (синдром фолликулярной дегенерации, псевдопелада центральной части волосистой части головы)Шевронный гвоздь (гвоздь с рисунком в виде ёлочки)Хромидроз (цветной пот)Хроническая паронихия Рубцовая алопеция Утолщение пальцев (пальцы-барабаны, пальцы Гиппократа, ногти в форме часовых стекол)Врожденная ониходисплазия указательных пальцев Диссеминированный и рецидивирующий инфундибулофолликулит Эрозивно-пустулезный дерматит волосистой части головы (эрозивно-пустулезный дерматоз волосистой части головы)Эритромеланоз фолликулярный лицевой и колли Фолликулит декальвирующий Фолликулит ноздрей перфорирующий Болезнь Фокса-Фордайса Фронтальная фиброзирующая алопеция Генерализованный врожденный гипертрихоз (врожденный гипертрихоз ланугинозный)Генерализованный гипергидроз Синдром Грэхема-Литтла Гранулез красный нос Зеленые ногти Вкусовой гипергидроз Слепки волос (псевдонимы)Невус волосяного фолликула (веллюсная гамартома)Волосатые ладони и подошвы Половина ногтей (ногти Линдси)Заусенец Гапалонихия Гематидроз Гирсутизм Крючок-гвоздь Алопеция с горячим гребнем Гипертрихоз кубити (синдром волосатых локтей)Простой гипертрихоз волосистой части головы Периодическая дистрофия волосяных фолликулов Атрофический фолликулярный кератоз Курчавые волосы (приобретенная прогрессирующая курчавость)Опухоль Кенена (околоногтевая фиброма Кенена, околоногтевая фиброма)Койлонихия (ложкообразные ногти)болезнь Кирле Лейконихия (белые ногти)Плоский плоский лишай (остроконечный, фолликулярный плоский лишай, фолликулярный плоский лишай, перипиларис)Красный плоский лишай ногтей Шипучий лишай (шипучий кератоз)Липедематозная алопеция (липедематозная алопеция кожи головы)Локализованный приобретенный гипертрихоз Локализованный врожденный гипертрихоз Продольная эритронихия Продольная меланонихия Синдром рыхлых анагеновых волос (синдром рыхлых анагеновых волос)красная волчанка Мадаросис Неправильное положение ногтевой пластины Облысение по мужскому типу Наследственный гипотрихоз Мари–Унны (гипотрихоз Мари–Унны)Срединная дистрофия ногтя (dystrophia unguis mediana canaliformis, срединная каналовидная дистрофия Геллера, соленонихия)Линии Мееса Меланонихия Синдром курчавых волос Менкеса (болезнь курчавых волос, болезнь Менкеса)Монилетрикс (бусинчатые волосы)Ногти Мюрке (линии Мюрке)Синдром ногтя–надколенника (синдром Фонга, наследственная остеоониходисплазия, синдром HOOD)Синдром ногтя-надколенника Новообразования ногтевого ложа Невоидный гипертрихоз Нерубцовая алопеция Онихавксис Онихоатрофия Онихокриптоз (вросший ноготь, incarnatus unguis)Онихогрифоз (ногти в виде бараньих рогов)Онихолизис Онихомадезис Онихоматрикома Онихофагия (грызение ногтей)Онихофос Онихоптоз дефлювиум (ногтевая алопеция)Онихорексис (ломкость ногтей)Онихошизия Онихотилломания Онихотилломания Офиазис Ладонно-подошвенный гипергидроз (эмоциональный гипергидроз)Паракератоз пустулезный Приобретенный узорчатый гипертрихоз Перфорирующий фолликулит Pili annulati (кольчатые волосы)Раздвоенные пилы Пили мультигемини Пили псевдоаннулаты (pseudo pili annulati)Пили торти (скрученные волосы)Клещи-гвозди (омега-гвозди, трубчатые гвозди)Питириаз амиантацея (tinea amiantacea)Платонихия Plica neuropathica (войлочные волосы)ноготь Пламмера Преждевременное поседение волос Препубертальный гипертрихоз Алопеция под давлением (послеоперационная алопеция, алопеция, вызванная давлением)Псевдофолликулит бороды (зуд парикмахера, травматический фолликулит бороды, шишки от бритвы, рубцовый псевдофолликулит бороды, шишки после бритья)Псевдопелада Брока (рубцовая алопеция)Псориатические ногти Pterygium inversum unguis (pterygium inversus unguis, вентральный птеригиум)Pterygium unguis (дорсальный птеригий)Пурпура ногтевого ложа Ноготь ракетки (брахионихия, ноготь en raquette , большой палец ракетки)Рецидивирующий ладонно-подошвенный гидраденит (идиопатический ладонно-подошвенный гидраденит, идиопатический подошвенный гидраденит, болезненная подошвенная эритема, ладонно-подошвенный эккринный гидраденит, подошвенный панникулит)Красные лунки синдром Росса Синдром Рубинштейна–Тейби синдром Сетлейса Синдром ракушечного ногтя Синдром короткого анагена Кровоизлияние осколков Кровоизлияние осколков Пятнистые лунулы Окрашивание ногтевой пластины Подногтевая гематома Телогеновая алопеция ногти Терри Тракционная алопеция Травматическая алопеция Травматический гусиный фолликулез Треугольная алопеция (височная алопеция, височная треугольная алопеция)трихомегалия Трихомикоз подмышечный Trichorrhexis invaginata (бамбуковый волос)узелковая трихоклазия Трихостаз шиповатый Пучковый фолликулит Опухолевая алопеция Дистрофия двадцати ногтей (шероховатые ногти, трахионихия)Синдром нерасчесываемых волос ( cheveux incoiffable , pili trianguli et canaliculi, волосы из стекловолокна)Невус шерстистых волос (невус шерстистых волос)Х-сцепленный гипертрихоз
Заболевания подкожно-жировой клетчатки Заболевания подкожного жира – это те, которые затрагивают слой жировой ткани , который находится между дермой и подлежащей фасцией . [36] [37] [38] [39]
Приобретенная генерализованная липодистрофия (синдром Лоуренса, синдром Лоуренса–Сейпа)Болезнь Деркума (ожирение)Панникулит, вызванный дефицитом альфа-1-антитрипсина (панникулит, вызванный дефицитом альфа-1-протеазы, панникулит, вызванный дефицитом альфа-1-протеиназы)Атрофический соединительнотканный панникулит Синдром Барракера–Саймонса (приобретенная частичная липодистрофия, цефалоторакальная липодистрофия, прогрессирующая липодистрофия)Доброкачественный симметричный липоматоз (доброкачественный симметричный липоматоз Лонуа–Бенсоуда, болезнь Маделунга)Центробежная абдоминальная липодистрофия (центробежная липодистрофия, lipodystrophia centrifugalis abdominalis infantalis)Хроническая узловатая эритема (мигрирующая узловатая эритема, подострый мигрирующий панникулит Вилановы и Пиноля, подострый узелковый мигрирующий панникулит)Хроническая узловатая эритема Холодовой панникулит (панникулит от эскимо)Врожденная генерализованная липодистрофия (синдром Берардинелли–Сейпа)Цитофагический гистиоцитарный панникулит Липодистрофия, вызванная лекарственными средствами Фактический панникулит Семейная парциальная липодистрофия (синдром Кёбберлинга–Даннигана)Подагрический панникулит Синдром гемигиперплазии–множественного липоматоза Липодистрофия, связанная с ВИЧ [nb 8] Инволюционная липоатрофия Липоатрофия кольцевидная (липоатрофия Феррейра-Маркеса)Lipoatropia semicircularis (полукруглая липоатрофия)Липодерматосклероз (хронический панникулит с липомембранозными изменениями, склеродермиформный гиподермит, склерозирующий панникулит, застойный панникулит)Липогипертрофия Локализованная липодистрофия Нейтрофильный дольковый панникулит Узелковый васкулит Непрогрессирующая линейная гемифациальная липоатрофия с поздним началом Панкреатический панникулит (ферментативный панникулит, некроз поджелудочной железы, некроз подкожной жировой клетчатки)Синдром Польши Постстероидный панникулит Склерема новорожденных Склерозирующая липогранулема (парафинома)Септальный панникулит Некроз подкожной жировой клетчатки у новорожденных Травматический панникулит Синдром лизиса опухоли Болезнь Вебера–Крисчена (рецидивирующий лихорадочный негнойный панникулит)
Врожденные аномалии Врожденные аномалии кожи представляют собой разнообразную группу расстройств, которые являются результатом неправильного морфогенеза , биологического процесса, который формирует форму человеческого тела . [35] [40] [41]
Добавочный ноготь пятого пальца ноги Дополнительный козелок (ушная бирка, преаурикулярный придаток, преаурикулярная бирка)Синдром амниотических перетяжек (комплекс ADAM, последовательность амниотических перетяжек, врожденные перетяжки, псевдоайнгум)Врожденная аплазия кожи (аплазия кожи, врожденное отсутствие кожи, врожденные рубцы)Артериовенозный свищ Доброкачественный неонатальный гемангиоматоз Киста жаберной щели (киста жаберной щели)Бронхогенная киста Капиллярная гемангиома (детская гемангиома, материнский невус, клубничная гемангиома, клубничный невус)Кавернозная венозная мальформация Врожденный хрящевой остаток шеи (шейный добавочный козелок, сережка)Врожденный эрозивно-везикулярный дерматоз Врожденная гипертрофия латеральной складки большого пальца стопы Врожденная губная ямка (врожденная пазуха нижней губы, губная пазуха, срединная пазуха верхней губы)Врожденные пороки развития дерматоглифов Врожденная гамартома гладких мышц Кистозная лимфатическая мальформация Дермоидная киста Диффузный неонатальный гемангиоматоз Энцефалоцеле Семейные распространенные комедоны без дискератоза [42] Очаговая лицевая дермальная дисплазия зубы Хатчинсона Гиперкератотическая кожная капиллярно-венозная мальформация Внутриутробный эпидермальный некроз Синдром конечностей и молочной железы Синдром Лоури–Маклина Макрохейлия Макрокистозная лимфатическая мальформация Злокачественная пиломатрикома (пиломатриальная карцинома, пиломатриксная карцинома)Аутоиммунное буллезное заболевание у матери Киста срединного шва Меланотическая нейроэктодермальная опухоль младенчества Мембранозная аплазия кожи Микрокистозная лимфатическая мальформация Срединная шейная расщелина Монгольское пятно (врожденный дермальный меланоцитоз, дермальный меланоцитоз)монгольское пятно Тутовый моляр Акрофациальный дизостоз Нагера Назальная глиома (гетеротопия, подобная мозгу, гетеротопия, подобная мозгу головного мозга, глиальная гамартома, гетеротопическая нейроглиальная ткань, назальная церебральная гетеротопия, назальная гетеротопическая мозговая ткань)Киста носослезного протока Невус псилолипарус Неинволюционирующая врожденная гемангиома Киста пупочно-брыжеечного протока (остаток пупочно-брыжеечного протока, желточная киста)Синдром тазового дна Пиломатриксома (кальцифицирующая эпителиома Малерба, кальцифицирующая эпителиома Малерба, пиломатриксома)аномалия в Польше Мальформации задней черепной ямки – гемангиомы – артериальные аномалии – пороки сердца – аномалии глаз – синдром расщелины грудины и супраумбиликального шва (ассоциация PHACE, синдром PHACES)Преаурикулярная пазуха и киста (ушная ямка, врожденный свищ ушной раковины, врожденный преаурикулярный свищ, преаурикулярная киста)Быстро инволюционирующая врожденная гемангиома (врожденная непрогрессирующая гемангиома)Синдром Розенталя–Клепфера Рудиментарный дополнительный палец (рудиментарная полидактилия)САКРАЛЬНЫЙ синдром Синус перикраниальный Кожная ямка (ямка на коже)Поверхностная лимфатическая мальформация (лимфангиома циркумскриптум)Добавочный сосок (псевдомамма)Киста щитовидно-язычного протока Бородавчатая сосудистая мальформация (ангиокератома циркумскриптум невиформе)
Заболевания соединительной ткани Заболевания соединительной ткани вызываются сложным комплексом аутоиммунных реакций, которые нацелены на коллаген или основное вещество или влияют на них . [35] [43]
Острая кожная красная волчанка Атрофодермия Пазини и Пьерини (дисхромная и атрофическая вариация склеродермии, morphea plana atropica, атрофическая склеродермия d'emblée )Синдром кальциноза–феномена Рейно–нарушения моторики пищевода–склеродактилии–телеангиэктазии (синдром CREST)Красная волчанка с обморожением (красная волчанка Хатчинсона)Детский дерматомиозит Детская дискоидная красная волчанка Детская системная красная волчанка Синдромы дефицита комплемента Дерматомиозит Синдром Элерса-Данлоса Синдром эозинофилии–миалгии Фронтальная линейная склеродермия ( n coup de saber , morphea en coup de saber )Фронтальная линейная склеродермия Генерализованная дискоидная красная волчанка Генерализованная морфеа Интерстициальный гранулематозный дерматит Ювенильный ревматоидный артрит (ювенильный идиопатический артрит, болезнь Стилла)Келоидная морфеа Линейная атрофодермия Мулена (Moulin atrophoderma linearis)Линейная склеродермия Локализованная дискоидная красная волчанка Локализованная морфеа Локализованная морфеа Красная волчанка-панникулит (глубокая красная волчанка, панникулит волчанка, глубокая волчанка, подкожная красная волчанка)Синдром перекреста красной волчанки и красного плоского лишая (синдром перекреста красного плоского лишая и красной волчанки)Папулезная сыпь, вызванная метотрексатом Смешанное заболевание соединительной ткани (синдром Шарпа, недифференцированное заболевание соединительной ткани)Морфея глубокая Morphea–lichen sclerosus et atrophicus перекрывается Язвы полости рта и половых органов с синдромом воспаленного хряща (синдром MAGIC)Красная волчанка новорожденных Нефрогенный системный фиброз (нефрогенная фиброзирующая дермопатия)Синдром Николау–Балюса Синдром нодулеза–артропатии–остеолиза Нормофосфатемический семейный опухолевый кальциноз Палисадный нейтрофильный и гранулематозный дерматит Пансклеротическая морфеа Синдром Парри-Ромберга (прогрессирующая гемифациальная атрофия)Прогрессирующий системный склероз Рецидивирующий полихондрит (атрофический полихондрит, системная хондромаляция)Ревматоидный артрит Ревматоидный нодулез (ускоренный ревматоидный нодулез)Ревматоидный васкулит синдром Роуэлла Склередема взрослых (болезнь Бушке, диабетическая склередема, склередема Бушке взрослых, склередема Бушке)Силикоз Синдром Шегрена (болезнь Микулича, синдром Сикка)Подострая кожная красная волчанка Системная красная волчанка Синдром токсичного масла Тумидная красная волчанка (lupus erythematosus tumidus)синдром Тузуна Бородавчатая красная волчанка (гипертрофическая красная волчанка)синдром Винчестера
Аномалии дермальной фиброзной и эластической ткани Растяжки Аномалии дермальной фиброзной и эластичной ткани вызваны проблемами в регуляции синтеза или деградации коллагена . [35] [44]
Атрофический хронический акродерматит (болезнь Герксгеймера, первичная диффузная атрофия)Актинический эластоз (солнечный эластоз)Анетодермия (анетодермия пятнистая, макулярная атрофия кожи, макулярная атрофия)Блефарохалазис Cutis laxa (халазодермия, дерматохалазия, дерматолиз, дерматомегалия, генерализованный эластолиз, генерализованный эласторексис, пахидерматоцеле)Ромбовидная выйная кутис Синдром Элерса-Данлоса (гиперэластичная кожа, эластичная кожа, резиновая кожа)Эластоз перфорирующий серпигинозный Гомоцистинурия Анетодермия Ядассона-Пеллиццари Линейный очаговый эластоз (эластические полосы)Синдром Лоеса–Дитца синдром Марфана Синдром затылочного рога Несовершенный остеогенез (синдром Лобштейна)Перфорирующий кальцифицирующий эластоз (локализованная приобретенная кожная эластическая псевдоксантома, перфорирующий околопупочный кальцифицирующий эластоз, перфорирующая околопупочная эластическая псевдоксантома)Эластичная псевдоксантома (синдром Грёнблада-Штрандберга)Реактивный перфорирующий коллагеноз Анетодермия Швенингера-Буззи Склеротическая фиброма Атрофические стрии Растяжки болезнь Ульриха Веррукозная перфорирующая коллагенома Синдром морщинистой кожи
Кожные и подкожные новообразования Кожные и подкожные новообразования возникают в результате (1) реактивной или неопластической пролиферации клеточных компонентов дермы или подкожной ткани или (2) новообразований, проникающих в дерму или аномально присутствующих в ней. [1] [35]
Приобретенная прогрессирующая лимфангиома (доброкачественная лимфангиоэндотелиома)Акральная фиброкератома (приобретенная пальцевая фиброкератома, приобретенная околоногтевая фиброкератома)Акрохордон (кожная папиллома, кожная папиллома, фиброэпителиальный полип, фиброма моллюска, фиброма маятника, папиллома шеи, кожная папиллома, мягкая фиброма, кожная папиллома Темплтона)Аденома сальной железы Взрослый тип генерализованной сыпи кожного мастоцитоза Африканская кожная саркома Капоши Африканская лимфаденопатическая саркома Капоши Агрессивный инфантильный фиброматоз Саркома Капоши, ассоциированная со СПИДом Айнум ( банкокеренд , дактилолиз спонтанный, сукхапакла )Ангиофиброма Ангиокератома Ангиокератома Фордайса (ангиокератома мошонки и вульвы)Ангиокератома Фордайса Ангиокератома Мибелли (ангиокератома Мибелли, телеангиэктатические бородавки)Ангиолейомиома (сосудистая лейомиома)Ангиолиполеомиома ангиолипома Ангиома серпигинозная Ангиосаркома Апоневротическая фиброма (кальцифицирующая апоневротическая фиброма, ювенильная апоневротическая фиброма)Атипичная фиброксантома Доброкачественный липобластоматоз (эмбриональная липома)Синдром Бушке-Оллендорфа (дерматофиброз лентикулярный диссеминированный)Капиллярные аневризмы Карциноид Клеточная ангиофиброма Вишневая ангиома (пятно Де Моргана, старческая ангиома)Хронический узелковый хондродерматит (chondrodermatitis nodularis helicis)Хронический узловой хондродерматит Хондроидная липома Хордома Классическая саркома Капоши Коллагеновая фиброма (десмопластическая фибробластома)Композитная гемангиоэндотелиома Соединительнотканный невус (коллагенома, эластома, шагреневое пятно)Кожный эндометриоз Кожная менингиома (гетеротопическая менингеальная ткань, рудиментарное менингоцеле)Кожный миелофиброз Кожная миксома Cutis marmorata telangiectatica congenita (врожденная генерализованная флебэктазия, синдром Ван Лохейзена)Дермальная дендроцитарная гамартома Дерматофиброма (доброкачественная фиброзная гистиоцитома, дермальная дендроцитома, фиброзная дерматофиброма, фиброзная гистиоцитома, простая фиброма, гистиоцитома, узловой субэпидермальный фиброз, склерозирующая гемангиома)Дерматофибросаркома выбухающая Десмоидная опухоль Диффузный кожный мастоцитоз Диффузный детский фиброматоз Контрактура Дюпюитрена (диатез Дюпюитрена, болезнь Дюпюитрена, ладонный фиброматоз)Эккринная ангиоматозная гамартома Эластофиброма спины Эндоваскулярная папиллярная ангиоэндотелиома (опухоль Дабска, гемангиоэндотелиома типа Дабска, гемангиоэндотелиома типа «сапожного гвоздя», злокачественная эндоваскулярная папиллярная ангиоэндотелиома, папиллярная интралимфатическая ангиоэндотелиома)Эпителиоидно-клеточная гистиоцитома Эпителиоидная гемангиоэндотелиома Эпителиоидная саркома Эритродермический мастоцитоз Внескелетная хондрома (хондрома мягких тканей)Семейная миксоваскулярная фиброма Фасциальная грыжа Фиброма сухожильного влагалища Фиброматоз шеи (грудино-сосцевидная опухоль младенчества)Фиброзная гамартома младенчества Фиброзная папула носа (доброкачественная одиночная фиброзная папула, фиброзная папула лица)Складчатая кожа с рубцами (синдром ребенка с шиной Мишлен)Пятно Фордайса (болезнь Фордайса)пятно Фордайса Киста ганглия Ганглионеврома Фиброма Гарднера Генитальная лейомиома (дартоидная лейомиома)Гигантоклеточная фибробластома Гигантоклеточная опухоль сухожильного влагалища (гигантоклеточная синовиома, локализованный узелковый теносиновит, пигментированный ворсинчатый синовит)Гломерулоидная гемангиома Гломусная опухоль (гломангиома, солидная гломусная опухоль, солитарная гломусная опухоль)Зернистоклеточная опухоль (опухоль Абрикосова, опухоль Абрикосова, зернистоклеточная миобластома, зернистоклеточная опухоль оболочки нерва, зернистоклеточная шваннома)Гамартома Гемангиоперицитома Гемангиосаркома Гибернома (фетальная липома, липома эмбрионального жира, липома незрелой жировой ткани)Гипертрофированный рубец Саркома Капоши, связанная с иммуносупрессией Инфантильный фиброматоз пальцев (фиброматоз с включениями, инфантильная миофибробластома пальцев, опухоль Рейе)Инфантильная гемангиоперицитома (врожденная гемангиоперицитома)Инфантильный миофиброматоз (врожденный генерализованный фиброматоз, врожденный мультицентрический фиброматоз)Инфантильный системный гиалиноз (ювенильный системный гиалиноз)Внутридермальная веретеноклеточная липома Внутрисосудистая гиперплазия эндотелия папиллярного типа ( вегетирующая внутрисосудистая гемангиоэндотелиома Массона , поражение Массона, псевдоангиосаркома Массона, опухоль Массона, гиперплазия эндотелия папиллярного типа)Ювенильный гиалиновый фиброматоз (fibromatosis hyalinica multiplex juvenilis, синдром Мюррея–Пуретика–Дрешера)Капошиформная гемангиоэндотелиома (инфантильная капошиформная гемангиоэндотелиома)Синдром Казабаха–Мерритта (гемангиома с тромбоцитопенией)Келоид (келоидный рубец)Келоид Ороговевающая метаплазия Кератокиста Синдром Клиппеля–Треноне (ангиоостеогипертрофический синдром, гемангиэктатическая гипертрофия)Подушечки пальцев (хелодермия)Лейомиосаркома Липома Липосаркома (атипичная липома, атипичная липоматозная опухоль)Лимфангиэктазия (лимфангиома)Лимфангиоматоз Злокачественная фиброзная гистиоцитома Злокачественная опухоль оболочки периферического нерва (злокачественная шваннома, нейрофибросаркома, нейросаркома)Саркома тучных клеток Менингоцеле Метастатическая карцинома Микровенулярная гемангиома (микрокапиллярная гемангиома)Срединный пламенеющий невус (поцелуй ангела, лососевое пятно)Мультифокальный лимфангиоэндотелиоматоз (врожденный кожно-висцеральный ангиоматоз с тромбоцитопенией, мультифокальный лимфангиоэндотелиоматоз с тромбоцитопенией)Многоядерная клеточная ангиогистоцитома Синдром множественного лейомиоматоза кожи и матки (leiomyomatosis cutis et uteri, множественный лейомиоматоз, синдром Рида)Множественная кожная лейомиома (волосяная лейомиома)Нейральная фибролипома Нейробластома (инфантильная нейробластома, нейроэпителиома)Неврома кожи Нейротекеома (причудливая кожная нейрофиброма, кожная дольковая нейромиксома, миксома оболочки нерва, миксоматозная периневриома, миксома оболочки нерва)Пламенеющий невус (капиллярная мальформация, винное пятно)Невус пламенеющего затылка (укус аиста)Поверхностный липоматозный невус (невус липоматоз Хоффмана и Цурхелла)Невус олигемический Узелковый фасциит (узелковые псевдосаркоматозные фасцииты, псевдосаркоматозный фасциит, подкожный псевдосаркоматозный фиброматоз)Оральный подслизистый фиброз Пахидермодактилия Палисадная инкапсулированная неврома Паранеопластический синдром Жемчужные папулы полового члена (гирсутоидные папилломы, гирсутоидные папилломы)Болезнь Пейрони (пластическая индурация полового члена)Пигментоваскулярный факоматоз Пилолейомиома Подошвенный фиброматоз (болезнь Леддерхозе)Плеоморфная фиброма Плеоморфная липома Плексиформная фиброгистиоцитарная опухоль Порокератотический эккринный остиальный и дермальный протоковый невус Прогрессирующая узловая гистиоцитома Пролиферирующий ангиоэндотелиоматоз Выступающая нижняя губная артерия Псевдо-айнхум Пигментная крапивница Венозное озеро Сетчатая гемангиоэндотелиома (гемангиоэндотелиома типа «сапожного ногтя»)Шваннома (невринома слухового нерва, неврилеммома, невринома, неврилеммома, опухоль из шванновских клеток)Солитарная ангиокератома Солитарная кожная лейомиома Солитарная мастоцитома Солитарная нейрофиброма (плексиформная нейрофиброма, солитарная опухоль оболочки нерва, спорадическая нейрофиброма)Паукообразная ангиома (паутинный невус, паукообразная телеангиэктазия, сосудистый невус)Веретеноклеточная гемангиоэндотелиома (веретеноклеточная гемангиома)Липома из веретеноклеток Расщелина грудины Подногтевой экзостоз Поверхностная акральная фибромиксома Системный мастоцитоз Гемосидеротическая гемангиома (гемангиома типа «сапожного ногтя»)Телеангиэктазия Постоянная телеангиэктазия желтого пятна Тератома Пучковая ангиома (приобретенная пучковая ангиома, ангиобластома, ангиобластома Накагавы, гипертрофическая гемангиома, прогрессирующая капиллярная гемангиома, пучковая гемангиома)Пупочная гранулема Универсальный ангиоматоз (генерализованная телеангиэктазия) Пигментная крапивница (детский тип генерализованной сыпи кожного мастоцитоза)Венозное озеро (флебэктазия)синдром Вильдерванка Ксантелазмоидный мастоцитоз Метастазы зостериформные
Дерматит Дерматит — это общий термин для « воспаления кожи». [45]
Атопический Атопический дерматит — хронический дерматит, связанный с наследственной склонностью к развитию аллергии на пищевые продукты и вдыхаемые вещества. [46] [47] [48]
Атопический дерматит (атопическая экзема, распространенный нейродермит, экзема сгибательных поверхностей, детская экзема, диаттическая почесуха)
Контакт Контактный дерматит вызывается определенными веществами, контактирующими с кожей. [49] [50] [51]
Абиетиновый дерматит Кислотно-индуцированный Дерматит от акрилового мономера Адгезивный дерматит Африканский дерматит черного дерева Дерматит от подушки безопасности (ожог от подушки безопасности)Щелочно-индуцированный Аллергический Индуцированный противогрибковыми средствами Антимикробный агент, вызванный Дерматит, вызванный мышьяком Искусственный ноготь Подмышечные антиперспиранты, вызванные Дезодорант, вызванный подмышечными впадинами Синдром бабуина Черный дермографизм Отбеливающий крем, индуцированный Капсаизин-индуцированный Химический ожог Химический ожог Хлоракне Хромовый дерматит Одежда, вызванная Кобальтовый дерматит Контактный стоматит (контактная лихеноидная реакция, лихеноидная амальгамная реакция, реакция на корицу слизистой оболочки полости рта)Контактная крапивница Кортикостероид-индуцированный Косметический дерматит Синдром косметической непереносимости Вызванный зубной пастой Дерматит от металлов и солей металлов Пыль, вызванная Дерматит от эпоксидной смолы Этилендиамин-индуцированный Макияж глаз Дерматит, вызванный стекловолокном Цветочный Формальдегид-индуцированный Вызванный агентом, выделяющим формальдегид Ароматизированный Золотой дерматит Волосы, вызванные обесцвечиванием Вызвано краской для волос Лосьон для волос Вызвано лаком для волос Выпрямитель для волос Тоник для волос Индуцированный комнатными растениями Углеводородный Раздражающий фолликулит Лаковый дерматит (чувствительность к лаку)Ланолин-индуцированный Помада-индуцированный Вызванный местной анестезией Дерматит макассарского эбенового дерева Морские растения, вызывающие Дерматит, вызванный механическим раздражителем Ртутный дерматит Вызванный ополаскивателем для полости рта Лак для ногтей, вызванный Вызвано жидкостью для снятия лака Никелевый дерматит Вызванный профессией п-хлор-мета-ксиленол-индуцированный Парабены Парафенилендиаминовый дерматит Перманентная завивка, вызванная подготовкой Фенотиазиновые препараты, вызванные Фотоаллергический Фотораздражающий Индуцированные производными растений Пыльцевой Дерматит, вызванный полиэфирной смолой Пропиленгликоль-индуцированный Токсикодендроновый дерматит Белковый контактный дерматит Гиперчувствительность к кватерниуму-15 Рид дерматит Дерматит розового дерева Розиновый дерматит Резиновый дерматит Индуцированный семенами Дерматит от обуви Растворитель-индуцированный Сорбиновая кислота, вызванная Субъективный раздражающий контактный дерматит (сенсорный раздражающий контактный дерматит)Солнцезащитный крем Системный контактный дерматит Дерматит от слезоточивого газа Текстильный дерматит Травматический раздражающий контактный дерматит Связанные с деревьями растения, вызванные Дерево-индуцированный Тюльпановые пальцы Урушиол-индуцированный Растительного происхождения
Экзема Экзема относится к широкому спектру состояний, которые начинаются как губчатый дерматит и могут прогрессировать до лихенифицированной стадии. [26] [52]
Дисгидроз Аутоиммунный эстрогеновый дерматит Аутоиммунный прогестероновый дерматит Аутосенсибилизационный дерматит Экзема груди (экзема сосков)Хроническая везикулобуллезная экзема кистей рук Циркумостомическая экзема Дисгидроз (острая везикулобуллезная экзема рук, хейропомфоликс, дисгидротическая экзема, помфоликс, подопомфоликс)Экзема уха Дерматит век Экзема рук Гиперкератотический дерматит рук Реакция Id (диссеминированная экзема, генерализованная экзема)Раздражающий пеленочный дерматит (пеленочный дерматит, пеленочный дерматит)Ювенильный подошвенный дерматоз (атопический зимний дерматит стоп, сухой подошвенный дерматит, дерматит переднего отдела стопы, синдром стопы-лунообразного ботинка, дерматит потных носков)Моллюсковый дерматит Нуммулярный дерматит (дискоидная экзема, микробная экзема, нуммулярная экзема, нуммулярный нейродермит)Экзема, вызванная дефицитом питательных веществ Синдром Сульцбергера–Гарбе (оид-оидная болезнь)Ксеротическая экзема (астеатотическая экзема, дерматит, вызванный высыханием , экзема потрескавшаяся , зуд зимняя, зимняя экзема, зимний зуд)
пустулезный Пустулезный дерматит – это воспаление кожи, которое проявляется гнойничковыми поражениями . [26] [53]
себорейный Себорейный дерматит — хроническое поверхностное воспалительное заболевание, характеризующееся шелушением на эритематозной основе. [54]
Нарушения пигментации Нарушения пигментации человека, как потеря, так и уменьшение, могут быть связаны с потерей меланоцитов или неспособностью меланоцитов вырабатывать меланин или правильно транспортировать меланосомы . [55] [56] [57]
Альбинизм–черный замок–нарушение миграции нейроцитов кишечника–синдром глухоты (синдром ABCD)Синдром альбинизма-глухоты (синдром Вульфа, синдром Ципрковского-Марголиса)синдром Александрини Аргирия отравление мышьяком Витилиго синдром Берлина Изменения пигментации, вызванные биоаккумуляцией пигментов, например, кантаксантина Синдром Чедиака–Хигаси Хризиазис Синдром Кросса–МакКьюсика–Брина (синдром Кросса, синдром окулоцеребральной гипопигментации)Дерматопатия пигментная сетчатая (дерматопатия пигментная сетчатая гиперкератотическая и мутилянтная, дерматопатия пигментная сетчатая гипохидотическая и атрофическая, дерматопатическая пигментная сетчатая)Симметричный наследственный дисхроматоз (сетчатая акропигментация Дохи, симметричный дисхроматоз конечностей)Наследственный универсальный дисхроматоз Синдром Элехальде (синдром Гришелли 1 типа)Эруптивный гипомеланоз Семейная прогрессирующая гиперпигментация Болезнь Галли–Галли Синдром Грисцелли 2 типа (частичный альбинизм с иммунодефицитом)Синдром Грисцелли тип 3 Гемохроматоз (бронзовый диабет)Гемосидериновая гиперпигментация Синдром Германски-Пудлака Идиопатический каплевидный гипомеланоз (симметричная прогрессирующая лейкопатия)Изменение цвета железа на металлический Синдром Клейна–Ваарденбурга Отравление свинцом Лейкодерма Лейкодермия, ассоциированная с меланомой Мелазма (хлоазма лицевая, маска беременности)Синдром Мукамеля Ожерелье Венеры Невус анемичный Невус анемичный Депигментированный невус (nevus achromicus)Глазной альбинизм Окулокутанный альбинизм Синдром Паллистера–Киллиана Периорбитальная гиперпигментация Фотолейкомеланодерматит Кобори Филлоидный гипомеланоз Пегий Сетчатая пигментация лица и шеи Белый лишай Пойкилодермия Сиватта Пойкилодермия сосудистая атрофическая Поствоспалительная гиперпигментация (поствоспалительный гипермеланоз)Поствоспалительная гипопигментация Прогрессирующий макулярный гипомеланоз Квадрихромное витилиго Ретикулярная пигментная аномалия сгибателей (болезнь темных точек, болезнь Доулинга-Дегоса)Сетчатая акропигментация Китамуры синдром Ревеса меланоз Риля Дерматит от царапин (пигментация жгутиков от блеомицина)Сегментарное витилиго Синдром Шаха-Ваарденбурга Дерматит, вызванный грибом шиитаке (дерматит, вызванный жгутиконосцами, болезнь грибников, токсикодермия, вызванная грибами шиитаке)Дегтярный меланоз (токсический лихеноидный меланодерматит)синдром Титца Изменение цвета титана на металлический Транзиторный неонатальный пустулезный меланоз (транзиторный неонатальный пустулез, lentigines neonatorum)Трехцветное витилиго Лейкомеланодермия бродяги Вазоспастическая макула Витилиго Витилиго помечено Синдром Фогта-Коянаги-Харады синдром Ваарденбурга Синдром Венде-Баукуса (синдром Пегума)Кольцо Воронова Сцепленное с Х-хромосомой ретикулярное пигментное заболевание (семейный кожный амилоидоз, амилоидоз Партингтона, кожный амилоидоз Партингтона, синдром Партингтона II типа, ретикулярное пигментное заболевание, сцепленное с Х-хромосомой ретикулярное пигментное заболевание с системными проявлениями)Йеменский синдром слепоглухоты и гипопигментации
Лекарственные извержения Лекарственные высыпания — это побочные реакции на лекарства , которые проявляются кожными проявлениями. [58] [59] [60]
Акродиния (каломельная болезнь, эритредемическая полинейропатия, розовая болезнь)Острый генерализованный экзантематозный пустулез (пустулезная лекарственная сыпь, токсическая пустулодермия)Острый генерализованный экзантематозный пустулез Неблагоприятная реакция на биологические агенты Побочная реакция на цитокины Синдром гиперчувствительности к аллопуринолу Некроз кожи, вызванный антикоагулянтами Синдром гиперчувствительности к противосудорожным препаратам Бромодерма Буллезная лекарственная реакция (буллезная лекарственная сыпь, генерализованная буллезная фиксированная лекарственная сыпь, многокамерная буллезная фиксированная лекарственная сыпь)Акральная эритема, вызванная химиотерапией (синдром ладонно-подошвенной эритродизестезии)Гиперпигментация, вызванная химиотерапией Лекарственно-индуцированные прыщи Ангионевротический отек, вызванный лекарственными средствами Гиперплазия десен, вызванная лекарственными средствами Лекарственно-индуцированная лихеноидная реакция (лекарственно-индуцированный красный плоский лишай, лихеноидная лекарственная сыпь)Красная волчанка, вызванная лекарственными средствами Изменения ногтей, вызванные лекарственными средствами Пигментация, вызванная лекарственными средствами Крапивница, вызванная лекарствами Лекарственная реакция с эозинофилией и системными симптомами Большая многоформная эритема (малая многоформная эритема – многоформная эритема фон Гебра)Экссудативный подногтевой дерматит Реакция на лекарство фиксированная Галогенодермия Гепариновый некроз Реакция на лекарства, связанная с ВИЧ-заболеванием Гидроксимочевинная дермопатия Реакция в месте инъекции Йододермия Синдром Чарга-Штрауса, связанный с антагонистами лейкотриеновых рецепторов Линейный IgA буллезный дерматоз (линейный IgA дерматоз)Реакция на светочувствительные препараты Синдром красного человека Тяжелые кожные побочные реакции (включая синдром DRESS , синдром Стивена-Джонсона , токсический эпидермальный некролиз , синдром Стивенса-Джонсона/токсического эпидермального некролиза и острый генерализованный экзантематозный пустулез )Склеродермоподобная реакция на таксаны Реакция, подобная сывороточной болезни Стероидные угри Стероидный фолликулит синдром Стивенса–Джонсона Синдром гиперчувствительности к сульфаниламидам болезнь Тексье Токсический эпидермальный некролиз (синдром Лайелла)Многоформная крапивница Реакция на витамин К Варфариновый некроз
Эндокринные заболевания Эндокринные заболевания часто сопровождаются кожными проявлениями, поскольку кожа взаимодействует с эндокринной системой многими способами. [61] [62]
Acanthosis nigricans, связанный со злокачественными новообразованиями (acanthosis nigricans тип I)Acanthosis nigricans, связанный с ожирением, инсулинорезистентными состояниями и эндокринопатией (acanthosis nigricans тип III)Акральный акантоз нигриканс (акральная акантотическая аномалия)Акральная сухая гангрена Акральная сухая гангрена Акромегалия болезнь Аддисона Аденома надпочечника Карцинома надпочечников Гиперплазия надпочечников Алопеция–дистрофия ногтей–офтальмологические осложнения–дисфункция щитовидной железы–гипогидроз–эфелиды и энтеропатия–синдром инфекций дыхательных путей (ДРУГОЙ синдром)Арренобластома Кретинизм синдром Кушинга Acanthosis nigricans, связанный с ожирением, инсулинорезистентными состояниями и эндокринопатией Синдром избыточного высвобождения андрогенов яичниками (синдром SAHA яичников)Семейный черный акантоз (черный акантоз типа II)Дефицит гормона роста Синдром гиперандрогении-инсулинорезистентности-акантоза нигриканса (синдром HAIR-AN)Гиперпаратиреоз Гиперпролактинемический синдром SAHA Гипертиреоз Гипопаратиреоз Гипотиреоз Опухоль из клеток Лейдига Множественная эндокринная неоплазия 1 типа (синдром Вермера)Множественная эндокринная неоплазия типа 2 (множественная эндокринная неоплазия типа 2А, феохромоцитома и амилоидпродуцирующая медуллярная карцинома щитовидной железы, синдром PTC, синдром Сиппла)Множественная эндокринная неоплазия типа 3 (слизистые невриномы с эндокринными опухолями, множественная эндокринная неоплазия типа 2B, синдром множественных слизистых неврином, синдром Вагенмана-Фробезе)Микседема Пангипопитуитаризм Синдром персистирующего адренархе (синдром SAHA надпочечников)Синдром поликистозных яичников Себорея–акне–гирсутизм–алопеция (синдром SAHA)Акропахия щитовидной железы
Эозинофильный Эозинофильные кожные заболевания охватывают широкий спектр заболеваний, которые гистологически характеризуются наличием эозинофилов в воспалительном инфильтрате или признаками дегрануляции эозинофилов . [63] [64]
Ангиолимфоидная гиперплазия с эозинофилией (эпителиоидная гемангиома, гистиоцитоидная гемангиома, воспалительный ангиоматозный узел, воспалительная артериовенозная гемангиома, внутривенная атипичная сосудистая пролиферация, папулезная ангиоплазия, псевдопиогенная гранулема)Кольцевидная эритема младенцев Нападение членистоногих Эозинофильный целлюлит (синдром Уэллса)Эозинофильный фасциит (синдром Шульмана)Эозинофильная гранулема Эозинофильный гранулематоз с полиангиитом Эозинофильный пустулезный фолликулит младенцев (эозинофильный пустулезный фолликулит младенцев, инфантильный эозинофильный пустулезный фолликулит, неонатальный эозинофильный пустулезный фолликулит)Эозинофильная язва слизистой оболочки полости рта (эозинофильная язва языка, болезнь Риги–Феде, травматическая эозинофильная гранулема)Эозинофильная язва слизистой оболочки полости рта Эозинофильный васкулит Erythema toxicum neonatorum (токсическая эритема новорожденных, токсическая эритема новорожденных)Гранулема лица Гиперэозинофилия Гиперэозинофильный синдром Incontinentia pigmenti (синдром Блоха–Сименса, болезнь Блоха–Сульцбергера, синдром Блоха–Сульцбергера)Зудящая красная шишка (папулезный дерматит)Ювенильная ксантогранулема болезнь Кимуры Синдром узелков–эозинофилии–ревматизма–дерматита–отечности Пахидерматозный эозинофильный дерматит Папулезная сыпь у негров Папулоэритродермия Офуджи Зудящие папулезные высыпания при ВИЧ-инфекции
Эпидермальные невусы, новообразования и кисты Эпидермальные невусы , новообразования и кисты — это кожные поражения , которые развиваются из эпидермального слоя кожи. [8] [26]
Аберрантная базальноклеточная карцинома Акантома щелевидная (гранулема щелевидная, акантома оправы очков)Акроспирома (светлоклеточная гидраденома, опухоль дермального протока, простая гидроакантома, узловая гидраденома, порома)Актинический кератоз (старческий кератоз, солнечный кератоз)Аденоидно-плоскоклеточный рак (псевдогландулярный плоскоклеточный рак)Агрессивная пальцевая папиллярная аденокарцинома (пальцевая папиллярная аденокарцинома, папиллярная аденома)Базальноклеточная карцинома Карцинома апокриновой железы апокринный невус Мышьяковый кератоз Атрофический актинический кератоз Плазмоцеллюлярный баланит (хронический ограниченный плазмоцеллюлярный баланопостит, ограниченный плазмоцеллюлярный баланит, плазмоклеточный баланит, плазмоклеточный вульвит, ограниченный плазмоцеллюлярный вульвит, баланит Зоона, эритроплазия Зоона, вульвит Зоона)Базальноклеточная карцинома Базально-фолликулярная гамартома Базальноклеточная плоскоклеточная карцинома Синдром Бирта–Хогга–Дюбе Болезнь Боуэна (плоскоклеточный рак in situ )Синдром Брука-Фордайса Церуминома Рубцовая базальноклеточная карцинома (морфеаформная базальноклеточная карцинома, морфоэидная базальноклеточная карцинома)Ресничная киста вульвы (кожная мюллерова киста, парамезонефральная муцинозная киста вульвы)Светлоклеточная акантома (acanthome cellules claires Degos and Civatte, акантома Дегоса, бледноклеточная акантома)Светлоклеточная плоскоклеточная карцинома (светлоклеточная карцинома кожи)Хронический рубцовый кератоз (хронический рубцовый кератоз)Клональный себорейный кератоз Распространенный себорейный кератоз (базальноклеточная папиллома, сплошной себорейный кератоз)Синдром Коудена (болезнь Коудена, синдром множественной гамартомы)Кожная реснитчатая киста Кожная столбчатая киста Кожный рог (Cornu cutaneum)Кистозная базальноклеточная карцинома Дермальная эккринная цилиндрома (цилиндрома)Черный папулезный дерматоз Десмопластическая трихоэпителиома Расширенные поры (расширенные поры Винера)болезнь Боуэна Эккринная карцинома (сирингоидная карцинома)Эккринный невус Эпидермальная киста (эпидермальная инклюзионная киста, эпидермоидная киста, инфундибулярная киста, кератиновая киста)Синдром эпидермального невуса (синдром Фейерштейна и Мимса, синдром Соломона)Эпидермолитическая акантома Эпителиома куникулатум (опухоль Аккермана, куникулатум карцинома)Эруптивная киста пушковых волос Эритроплазия Кейра Экстрамаммарная болезнь Педжета Фиброэпителиома Фиброэпителиома Пинкуса Фиброфолликулома Фолликулярная гибридная киста (Гибридная киста)Фолликулосебацийно-апокриновая гамартома (фолликулярно-апокриновая гамартома)Фолликулосебакистозная гамартома Генерализованная эруптивная кератоакантома (генерализованная эруптивная кератоакантома Гржибовского)Гигантская одиночная трихоэпителиома Гидраденома Гидраденома Гидраденокарцинома Гидроцистома (цистаденома, киста железы Молля, потовая киста)Углеводородный кератоз (смоляной кератоз, дегтярный кератоз, дегтярная бородавка)Гиперкератоз лентикулярный перстанс (болезнь Флегеля)Гиперкератоз соска и ареолы Гиперкератотический актинический кератоз Ихтиоз истрикс (ихтиоз истрикс гравиор тип Ламберта, человек-дикобраз, систематизированный бородавчатый невус)Ихтиоз иглистый Курта-Маклина Инфильтративная базальноклеточная карцинома Воспалительный линейный бородавчатый эпидермальный невус Инвертированный фолликулярный кератоз Раздраженный себорейный кератоз (базоплоскоклеточная акантома, воспаленный себорейный кератоз)Истмикома (инфундибулома, опухоль фолликулярной воронки)Ювенильный миеломоноцитарный лейкоз Кератиновая имплантационная киста Кератоакантома Кератоакантома центрифугированная маргинатум Крупноклеточная акантома Лихеноидный актинический кератоз Лихеноидный кератоз (доброкачественный лихеноидный кератоз, кератоз, похожий на красный плоский лишай, солитарный красный плоский лишай, солитарный лихеноидный кератоз)Линейный бородавчатый эпидермальный невус (линейный эпидермальный невус, бородавчатый эпидермальный невус)Злокачественная акроспирома (спираденокарцинома)Злокачественная смешанная опухоль ( злокачественная хондроидная сирингома )Злокачественная трихолеммальная киста Мантлеома язва Марджолина Меланоакантома (пигментированный себорейный кератоз)Карцинома из клеток Меркеля (кожная апудома, первичная нейроэндокринная карцинома кожи, первичная мелкоклеточная карцинома кожи, трабекулярная карцинома кожи)Микрокистозная аднексальная карцинома (склерозирующая карцинома потовых протоков)Микронодулярная базальноклеточная карцинома Милиа эн бляшка Милиум Милиум Смешанная опухоль ( хондроидная сирингома )Муцинозная карцинома Муцинозный невус (nevus mucinosus)Синдром Мьюира–Торре Множественная семейная трихоэпителиома (синдром Брука–Шпиглера, аденоидно-кистозная эпителиома)Множественные кератоакантомы (синдром Фергюсона–Смита, множественные самоизлечивающиеся кератоакантомы типа Фергюсона–Смита, множественные кератоакантомы типа Фергюсона–Смита)Множественный мелкий пальцевидный гиперкератоз (пальцевидный кератоз, распространенный шиповатый гиперкератоз, семейный распространенный волосовидный гиперкератоз, мелкий агрегатный кератоз)Синдром невоидной базальноклеточной карциномы (синдром базальноклеточного невуса, синдром Горлина, синдром Горлина–Гольца)Невус комедонский (комедо-невус)Синдром комедонов невуса Невус сальных желез (невус сальных желез Ядассона, органоидный невус)Невус униус латерис Узловая базальноклеточная карцинома (классическая базальноклеточная карцинома)Болезнь Педжета молочной железы Папиллярная эккринная аденома (трубчатая апокринная аденома)Папиллярная гидраденома (hidradenoma papilliferum)Папилломатоз кожи карциноидный (карциноидный папилломатоз Готтрона, папилломатоз кожи карциноидный Готтрона–Эйзенлора)Пятнистый голубой невус (приобретенный дермальный меланоцитоз, дермальная меланоцитарная гамартома)Перифолликулярная фиброма Пигментокератотический факоматоз Пигментированный актинический кератоз Пигментированная базальноклеточная карцинома Синдром пигментированного волосатого эпидермального невуса Акантома волосистой оболочки Пилонидальный синус (межпальцевый пилонидальный синус Барбера, пилонидальная киста, пилонидальная болезнь)Порокарцинома (злокачественная порома, эккринная порокарцинома) [65] [66] Полиповидная базальноклеточная карцинома Поровидная базальноклеточная карцинома Первичная кожная аденоидно-кистозная карцинома Пролиферирующая эпидермоидная киста (пролиферирующая эпителиальная киста)Пролиферирующая трихолеммальная киста (волосистая опухоль, пролиферирующая фолликулярная кистозная опухоль, пролиферирующая волосистая опухоль, пролиферирующая трихолеммальная опухоль)Псевдокиста ушной раковины (эндохондриальная псевдокиста ушной раковины, кистозная хондромаляция, эндохондральная псевдокиста, внутрихрящевая киста)Псевдоэпителиоматозный кератотический и слюдяной баланит ПУВА-кератоз синдром Расмуссена Реактивный кератоз Сетчатый себорейный кератоз (аденоидный себорейный кератоз)Язва грызунов (язва Якоби)Синдром Шиммельпеннинга (синдром Шиммельпеннинга-Фейерштейна-Мимса)Себацеома (сальная эпителиома)Аденома сальной железы Карцинома сальных желез Гиперплазия сальных желез Синдром сального невуса Себоакантома Себорейный кератоз (себорейная бородавка, старческая бородавка)Себорейный кератоз с плоскоклеточной атипией Перстневидноклеточная плоскоклеточная карцинома Солитарная кератоакантома (подногтевая кератоакантома)Солитарная трихоэпителиома Веретеноклеточная плоскоклеточная карцинома (веретеноклеточная карцинома)Спираденома Плоскоклеточная карцинома Плоскоклеточная карцинома Множественная стеатоцистома (эпидермальный поликистоз, себоцистоматоз)Простая стеатоцистома (простая киста сального протока, солитарная стеатоцистома)Штукатурный кератоз (пальцевидный себорейный кератоз, гиперкератотический себорейный кератоз, белый кератоз, зубчатый себорейный кератоз, бородавчатый себорейный кератоз)Поверхностная базальноклеточная карцинома (поверхностная многоцентровая базальноклеточная карцинома)Сирингаденома папиллиферум (syringocystadenoma papilliferum)Сирингофиброаденома (акросирингеальный невус Уидона и Льюиса)Сирингома Систематизированный эпидермальный невус Термический кератоз Трихолеммальная карцинома Трихолеммальная киста (киста перешейка-катагена, волосяная киста)трихолеммома Трихоаденома (трихоаденома Николовского)трихобластома Трихобластическая фиброма Триходискома Трихофолликулома Односторонний ладонно-подошвенный бородавчатый невус Уретральный карункул Веррукозная карцинома Веррукозная киста (кистозная папиллома)Вирусный кератоз Бородавчатая дискератома (изолированный фолликулярный дискератоз)Восковой кератоз у детей (папулезный керинокератоз)вульвит Зуна Зостериформный пятнистый лентигинозный невус
Эритемы Мигрирующая эритема Эритемы — это реактивные состояния кожи, при которых наблюдается бледное покраснение. [1] [9]
Генодерматозы Генодерматозы — это наследственные генетические заболевания кожи, которые часто объединяют в три категории: хромосомные , моногенные и полигенетические. [67] [68]
синдром делеции 18q Акродерматит энтеропатический Акрогерия (синдром Готтрона)Акрокератоз бородавчатый (акрокератоз бородавчатый Хопфа)Синдром Адамса–Оливера Синдром приведенных больших пальцев Наследственная остеодистрофия Олбрайта Синдром Ангельмана Синдром Аперта (акроцефалосиндактилия)Синдром артрогрипоза–почечной дисфункции–холестаза Атаксия-телеангиэктазия (синдром Луи–Бар)Атрихия с папулезными поражениями (папулезная атрихия)Вермикулятная атрофодермия (вермоулантные угри, вермоулантные угри, симметричная атрофодермия лица, сетчатая атрофодермия, вермикулятная атрофодермия, вермикулятная атрофодермия, симметричная атрофодермия лица, атрофодермия улеритематозная, вермикулятная атрофодермия де жоуес авек) фолликулярный кератоз , сетчатый уэритема фолликулит, сетчатый уэритематозный фолликулит, угревый фолликулит, сотовая атрофия, угревая форма угрей, угревая форма угрей)Синдром аутоиммунной полиэндокринопатии–кандидоза–эктодермальной дистрофии синдром Барта Синдром Базекса-Дюпре-Кристола (синдром Базекса, фолликулярная атрофодермия и базальноклеточный рак)синдром складчатой кожи Бира-Стивенсона Синдром Блума (синдром Блума–Торре–Махачека)Синдром голубого резинового невуса Ломкие волосы – интеллектуальные нарушения – снижение фертильности – синдром низкого роста синдром Канту Кардио-фацио-кожный синдром (кардио-фацио-кожный синдром)Гипоплазия хряща и волос (метафизарная хондродисплазия типа МакКьюсика)Синдром церебральной дисгенезии-нейропатии-ихтиоза-кератодермии Синдром детской опухоли Точечная хондродисплазия Рубцовый узловой буллёзный эпидермолиз Краниосиностоз–анальные аномалии–синдром порокератоза синдром Кокейна Колобомы глаз – пороки сердца – ихтиозиформный дерматоз – умственная отсталость – синдром дефектов уха (синдром CHIME, нейроэктодермальный синдром Цуниха, синдром Цуниха–Кая)Врожденная гемидисплазия с ихтиозиформной эритродермией и синдромом дефектов конечностей (синдром CHILD)Синдром Конради–Хюнермана (синдром Конради–Хюнермана–Хаппла, синдром Хаппла, Х-сцепленная доминантная точечная хондродисплазия)синдром Костелло Синдром Кронкайта–Канады Синдром Крузона Кутис вертицис гирата Болезнь Дарье (болезнь Дарье–Уайта, дискератоз фолликулярный, кератоз фолликулярный)Линейная болезнь Дарье Синдром ДеСанктиса-Качионе Распространенный поверхностный актинический порокератоз Распространенный поверхностный порокератоз Дефицит долихолкиназы Доминантный дистрофический буллёзный эпидермолиз. Врожденный дискератоз (синдром Цинссера-Коула-Энгмана)Дистрофический буллёзный эпидермолиз Эктодермальная дисплазия Эктодермальная дисплазия с витыми волосами Синдром эктродактилии–эктодермальной дисплазии–расщелины (синдром EEC, синдром расщепленной руки–расщепленной ноги–эктодермальной дисплазии–расщелины)Герпетиформный буллезный эпидермолиз (простой буллезный эпидермолиз Даулинга-Меары)Простой буллезный эпидермолиз Простой буллезный эпидермолиз Огны Простой буллезный эпидермолиз с пятнистой пигментацией. Простой буллезный эпидермолиз с мышечной дистрофией. Эпидермолитический гиперкератоз (буллезная врожденная ихтиозиформная эритродермия, буллезная ихтиозиформная эритродермия)Эритрокератодермия с атаксией (синдром Жиру-Барбо)Семейная доброкачественная хроническая пузырчатка (семейная доброкачественная пузырчатка, болезнь Хейли–Хейли)Синдром Фанкони (семейная панцитопения, семейный панмиелофтиз)Фибродисплазия оссифицирующая прогрессирующая Очаговая дермальная гипоплазия (синдром Гольца)Фолликулярная атрофодермия Синдром Франческетти-Клейна (нижнечелюстно-лицевой дизостоз)Синдром Гарднера (семейный колоректальный полипоз)Гастрокутанний синдром Генерализованный атрофический доброкачественный буллезный эпидермолиз Простой генерализованный буллезный эпидермолиз (вариант Кебнера простого генерализованного буллезного эпидермолиза)Генерализованная трихоэпителиома Гигантская аксональная невропатия с вьющимися волосами Фиброматоз десен с гипертрихозом синдром Габера Синдром Халлермана–Штрейфа Ихтиоз типа Арлекина (ребенок-арлекин, плод-арлекин, ихтиоз Арлекина, врожденный ихтиоз, врожденный ихтиоз тяжелый)Синдром Хея–Уэллса (синдром AEC, ankyloblepharon filiforme adnatum–эктодермальная дисплазия–синдром расщелины неба, ankyloblepharon–эктодермальные дефекты–синдром расщелины губы и неба, ankyloblepharon–эктодермальная дисплазия–синдром расщелины)Наследственная склерозирующая пойкилодермия Фолликулярный кератоз Гетерохромия радужки Дефицит синтетазы холокарбоксилазы Гипогидротическая эктодермальная дисплазия (ангидротическая эктодермальная дисплазия, синдром Криста-Сименса-Турена)Синдром гипотрихоза–акроостеолиза–онихогрифоза–ладонно-подошвенной кератодермии–пародонтита Синдром гипотрихоза–лимфедемы–телеангиэктазии Ихтиоз – ломкость волос – снижение интеллекта – снижение фертильности – синдром низкого роста (синдром СДВГ, синдром ломкости волос из-за дефицита серы, синдром Тея, трихотиодистрофия, трихотиодистрофия с ихтиозом)Буллезный ихтиоз Сименса (эксфолиативный ихтиоз)Ихтиоз фолликулярный (ихтиоз фолликулярный с алопецией и синдромом светобоязни)Ихтиоз линейный циркумфлекса Синдром ихтиоза недоношенных Ихтиоз обыкновенный (аутосомно-доминантный ихтиоз, простой ихтиоз)Ихтиоз с конфетти Синдром неонатального ихтиоза–склерозирующего холангита (синдром ихтиоза–склерозирующего холангита, синдром NISCH)Пигментное недержание ахромий (гипомеланоз Ито)Иммунная дисфункция–полиэндокринопатия–энтеропатия–Х-сцепленный синдром Синдром Джаффе-Кампаначчи Синдром Йохансона–Близзарда синдром Джонсона–Макмиллина синдром Жубера Соединительный буллёзный эпидермолиз Соединительный буллезный эпидермолиз (летальный буллезный эпидермолиз, болезнь Герлица, буллезный эпидермолиз Герлица, синдром Герлица, летальный узловой буллезный эпидермолиз)Соединительный буллёзный эпидермолиз с атрезией привратника. Синдром Кабуки (синдром макияжа Кабуки, синдром Ниикавы-Куроки)Кератолитическая зимняя эритема (гиемалис-эритрокератолиз, болезнь Оудсхорна, кожа Оудсхорна)Фолликулярный шиповидный декальвирующий кератоз (синдром Сименса-1)Линейный кератоз с врожденным ихтиозом и синдромом склерозирующей кератодермии Волосистый атрофический лицевой кератоз (красный фолликулит, атрофический волосяной кератоз лица, волосистый лишай, волосистый лишай или симметричная волосистая ксеродермия лица , офриогенная эритема, симметричная волосистая ксеродермия лица )Фолликулярный кератоз Синдром Киндлера (акрокератотическая пойкилодермия, буллезная акрокератотическая пойкилодермия Киндлера и Вири, врожденная пойкилодермия с пузырями и кератозами, врожденная пойкилодермия с буллами и прогрессирующей атрофией кожи, наследственная акрокератотическая пойкилодермия, синдром гиперкератоза–гиперпигментации, синдром Вири–Киндлера)синдром Клайнфельтера Синдром Клиппеля–Фейля Пластинчатый ихтиоз (коллодийный ребенок)Синдром Легиуса (синдром, подобный нейрофиброматозу 1-го типа)синдром Лелиса Синдром Ленца–Маевского синдром Лешке Летальный акантолитический буллезный эпидермолиз Болезнь Лермитта–Дюкло Линейный и завитковый невоидный гипермеланоз (линейная невоидная гиперпигментация, прогрессирующая крибриформная и зостериформная гиперпигментация, сетчатая и зостериформная гиперпигментация, сетчатая гиперпигментация Иидзимы, Найто и Уйено, зеброподобная гиперпигментация в завитках и полосах, зебровидная гиперпигментация)Линейная болезнь Дарье (акантолитический дискератотический эпидермальный невус)Линейный порокератоз Простой локализованный буллезный эпидермолиз (синдром Вебера-Коккейна, вариант Вебера-Коккейна генерализованного простого буллезного эпидермолиза)Мандибулоакральная дисплазия Синдром Маринеско-Шегрена Синдром МакКьюна–Олбрайта синдром МакКьюсика Метагерия Синдром микрофтальмии–дермальной аплазии–склерокорнеа Узловой буллезный эпидермолиз при митисе (нелетальный узловой буллезный эпидермолиз)Митохондриальная миопатия–энцефалопатия–лактоацидоз–синдром инсульта Синдром множественных лентиго (кардиокожный синдром, синдром Горлина II, синдром профузного лентиго, синдром LEOPARD, прогрессирующий кардиомиопатический лентиго)Синдром множественных крыловидных плев Множественная недостаточность сульфатазы (болезнь Остина, мукосульфатидоз)Синдром Негели-Франческетти-Ядассона (хроматофорный невус Негели)синдром Нетертона Нейрофиброматоз 1 типа (болезнь Реклингхаузена)Нейрофиброматоз 1 типа Нейрофиброматоз 3 типа (нейрофиброматоз смешанного типа)Нейрофиброматоз 4 типа (вариантный тип нейрофиброматоза)Болезнь накопления нейтральных липидов (синдром Дорфмана–Чанарина)Небуллезная врожденная ихтиозиформная эритродермия (врожденная ихтиозиформная эритродермия)синдром Нунан Окулоцереброкутанный синдром (синдром Деллемана–Уртёйса)Окулодентодигитальная дисплазия Синдром Одонто-Трихо-Ногтевого-Дигитально-Пальмарного синдрома Синдром Оливера–Макфарлейна Орофациодигитальный синдром Пахидермопериостоз (идиопатическая гипертрофическая остеоартритмия, синдром Турена–Соленте–Голя)Синдром шелушения кожи (синдром акрального шелушения кожи, синдром постоянного шелушения кожи, семейное постоянное шелушение кожи, идиопатическое отмирание кожи, врожденный эксфолиативный кератолиз)синдром Пфайффера Фоточувствительность – ихтиоз – ломкие волосы с дефицитом серы – снижение интеллекта – снижение фертильности – синдром низкого роста Круглый лишай (pityriasis circinata, опоясывающий лишай)Пластинчатая остеома кожи Порокератоз бляшечного типа (классический порокератоз, порокератоз Мибелли)Полинейропатия–органомегалия–эндокринопатия–моноклональная гаммапатия–синдром изменений кожи (синдром Кроу–Фукасе)Полиоссальная фиброзная дисплазия (болезнь Олбрайта)Синдром подколенной крыловидной кости Порокератоз Ладонный и подошвенный диссеминатный порокератоз Синдром Прадера–Вилли Прогерия (синдром прогерии Хатчинсона–Гилфорда, синдром Хатчинсона–Гилфорда, синдром прогерии)Прогрессирующая костная гетероплазия Прогрессирующая симметричная эритрокератодермия (erythrokeratodermia progressiva symmetrica)синдром Протея Протееподобный синдром Точечный порокератоз Синдром Раппа–Ходжкина (синдром эктодермальной дисплазии Раппа–Ходжкина)Рецессивный дистрофический буллезный эпидермолиз (вариант Аллопо-Сименса, болезнь Галлопо-Сименса)Болезнь Рефсума (heredopathia atactica polyneuritiformis, болезнь накопления фитановой кислоты)Рецидивирующий линейный акантолитический дерматоз Рестриктивная дермопатия Х-сцепленный ихтиоз Ризомелическая точечная хондродисплазия (аутосомно-рецессивная точечная хондродисплазия типа 1, точечная кальцифицирующая хондродистрофия, пероксисомальное расстройство биогенеза, группа комплементации 11)синдром Ромбо Синдром Ротмунда-Томсона (врожденная пойкилодермия)синдром Руда Сэй синдром Синдром «скальп-ухо-сосок» (синдром Финли-Маркса)Болезнь Шиндлера (болезнь Канзаки, дефицит альфа-N-ацетилгалактозаминидазы)Синдром Шинцеля–Гидиона Склероатрофический синдром Юриеса (синдром Юриеса, ладонно-подошвенная кератодермия со склероатрофией, ладонно-подошвенная кератодермия со склеродактилией, склероатрофический и кератотический дерматоз конечностей, склеротилёз)Сегментарный нейрофиброматоз Синдром Сентера (синдром Десмонса)Shabbir syndrome (laryngo–onycho–cutaneous syndrome)Silver–Russell syndrome Sjögren–Larsson syndrome Skin fragility syndrome (plakophilin 1 deficiency)Smith–Lemli–Opitz syndrome Sturge–Weber syndrome Supernumerary nipples–uropathies–Becker's nevus syndrome Terminal osseous dysplasia with pigmentary defects Tooth and nail syndrome (hypodontia with nail dysgenesis, Witkop syndrome)Townes–Brocks syndrome Transient bullous dermolysis of the newborn Xeroderma pigmentosum Treacher Collins syndrome (Treacher Collins–Franceschetti syndrome)Tricho–dento–osseous syndrome Tricho–rhino–phalangeal syndrome Tuberous sclerosis (Bourneville disease, epiloia)Turner syndrome Ulnar–mammary syndrome Van Der Woude syndrome Von Hippel–Lindau syndrome Watson syndrome Werner syndrome (adult progeria)Westerhof syndrome Whistling syndrome (craniocarpotarsal syndrome, distal arthrogryposis type 2, Freeman–Sheldon syndrome, Windmill–Vane–Hand syndrome)Wilson–Turner syndrome Wolf–Hirschhorn syndrome (4p- syndrome)X-linked ichthyosis (steroid sulfatase deficiency, X-linked recessive ichthyosis)X-linked recessive chondrodysplasia punctata Xeroderma pigmentosum (Cockayne syndrome complex)XXYY genotype Zimmermann–Laband syndrome
Infection-related Infection-related cutaneous conditions may be caused by bacteria , fungi , yeast , viruses , or parasites .[26] [69]
Bacterium-related Bacterium-related cutaneous conditions often have distinct morphologic characteristics that may be an indication of a generalized systemic process or simply an isolated superficial infection.[69] [70]
Aeromonas infectionAfrican tick bite fever American tick bite fever (Rickettsia parkeri infection)Arcanobacterium haemolyticum infectionBacillary angiomatosis Bejel (endemic syphilis)Blastomycosis-like pyoderma (pyoderma vegetans)Blistering distal dactylitis Botryomycosis Brill–Zinsser disease Brucellosis (Bang's disease, Malta fever, undulant fever)Bubonic plague Bullous impetigo Cat scratch disease (cat scratch fever, English–Wear infection, inoculation lymphoreticulosis, subacute regional lymphadenitis)Cellulitis Cellulitis Chancre Chancroid (soft chancre, ulcus molle)Chlamydial infection Chronic lymphangitis Chronic recurrent erysipelas Chronic undermining burrowing ulcers (Meleney gangrene)Chromobacteriosis infection Condylomata lata Cutaneous actinomycosis Cutaneous anthrax infection Cutaneous C. diphtheriae infection (Barcoo rot, diphtheric desert sore, septic sore, Veldt sore)Cutaneous group B streptococcal infection Cutaneous Pasteurella hemolytica infection Cutaneous Streptococcus iniae infection Dermatitis gangrenosa (gangrene of the skin)Ecthyma Ecthyma gangrenosum Ehrlichiosis ewingii infectionElephantiasis nostras Endemic typhus (murine typhus)Epidemic typhus (epidemic louse-borne typhus)Erysipelas (ignis sacer, Saint Anthony's fire)Erysipeloid of Rosenbach Erythema marginatum Erythrasma External otitis (otitis externa, swimmer's ear) External otitis Felon Flea-borne spotted fever Flinders Island spotted fever Flying squirrel typhus Folliculitis Fournier gangrene (Fournier gangrene of the penis or scrotum)Furunculosis (boil)Gas gangrene (clostridial myonecrosis, myonecrosis)Glanders (equinia, farcy, malleus)Gonococcemia (arthritis–dermatosis syndrome, disseminated gonococcal infection)Gonorrhea (clap)Gram-negative folliculitis Gram-negative toe web infection Granuloma inguinale (Donovanosis, granuloma genitoinguinale, granuloma inguinale tropicum, granuloma venereum, granuloma venereum genitoinguinale, lupoid form of groin ulceration, serpiginous ulceration of the groin, ulcerating granuloma of the pudendum, ulcerating sclerosing granuloma)Green nail syndrome Group JK Corynebacterium sepsis Haemophilus influenzae cellulitisHelicobacter cellulitisHospital furunculosis Hot tub folliculitis (Pseudomonas aeruginosa folliculitis)Human granulocytotropic anaplasmosis Human monocytotropic ehrlichiosis Impetigo contagiosa Japanese spotted fever Leptospirosis (Fort Bragg fever, pretibial fever, Weil's disease)Listeriosis Ludwig's angina Lupoid sycosis Lyme disease (Afzelius' disease, Lyme borreliosis)Lymphogranuloma venereum (climatic bubo, Durand–Nicolas–Favre disease, lymphogranuloma inguinale, poradenitis inguinale, strumous bubo)Malakoplakia (malacoplakia)Mediterranean spotted fever (Boutonneuse fever)Melioidosis (Whitmore's disease)Meningococcemia Missouri Lyme disease Mycoplasma infection Necrotizing fasciitis (flesh-eating bacteria syndrome)Neonatal toxic shock-like exanthematous disease Nocardiosis Noma neonatorum North Asian tick typhus Ophthalmia neonatorum Erysipelas Oroya fever (Carrion's disease)Pasteurellosis Perianal cellulitis (perineal dermatitis, streptococcal perianal disease)Periapical abscess Pinta Pitted keratolysis (keratolysis plantare sulcatum, keratoma plantare sulcatum, ringed keratolysis)Plague Primary gonococcal dermatitis Pseudomonal pyoderma Pseudomonas hot-foot syndrome Pyogenic paronychia Pyomyositis Q fever Queensland tick typhus Rat-bite fever Recurrent toxin-mediated perineal erythema Rhinoscleroma Rickettsia aeschlimannii infectionRickettsialpox Rocky Mountain spotted fever Saber shin (anterior tibial bowing)Saddle nose Salmonellosis Scarlet fever Scrub typhus (Tsutsugamushi fever)Shigellosis Staphylococcal scalded skin syndrome (pemphigus neonatorum, Ritter's disease)Streptococcal intertrigo Superficial pustular folliculitis (impetigo of Bockhart, superficial folliculitis)Sycosis vulgaris (barber's itch, sycosis barbae)Syphilid Syphilis (lues)Tick-borne lymphadenopathy Toxic shock syndrome (streptococcal toxic shock syndrome, streptococcal toxic shock-like syndrome, toxic streptococcal syndrome)Trench fever (five-day fever, quintan fever, urban trench fever)Tropical ulcer (Aden ulcer, jungle rot, Malabar ulcer, tropical phagedena)Tularemia (deer fly fever, Ohara's disease, Pahvant Valley plague, rabbit fever)Verruga peruana Vibrio vulnificus infectionYaws (bouba, frambösie , parangi, pian )
Mycobacterium -related cutaneous conditions are caused by Mycobacterium [69] [71]
Aquarium granuloma (fish-tank granuloma, swimming-pool granuloma)Borderline lepromatous leprosy Borderline leprosy Borderline tuberculoid leprosy Buruli ulcer (Bairnsdale ulcer, Searl ulcer, Searle's ulcer) Buruli ulcer Erythema induratum (Bazin disease)Histoid leprosy Lepromatous leprosy Leprosy (Hansen's disease)Lichen scrofulosorum (tuberculosis cutis lichenoides)Lupus vulgaris (tuberculosis luposa)Miliary tuberculosis (disseminated tuberculosis, tuberculosis cutis acuta generalisata, tuberculosis cutis disseminata)Mycobacterium avium-intracellulare complex infectionMycobacterium haemophilum infectionMycobacterium kansasii infectionPapulonecrotic tuberculid Primary inoculation tuberculosis (cutaneous primary complex, primary tuberculous complex, tuberculous chancre)Rapid-growing Mycobacterium infection Scrofuloderma (tuberculosis cutis colliquativa)Tuberculosis cutis orificialis (acute tuberculous ulcer, orificial tuberculosis)Tuberculosis verrucosa cutis (lupus verrucosus, prosector's wart, warty tuberculosis)Tuberculous cellulitis Tuberculous gumma (metastatic tuberculous abscess, metastatic tuberculous ulcer)Tuberculoid leprosy
Mycosis-related Mycosis-related cutaneous conditions are caused by fungi or yeasts , and may present as either a superficial or deep infection of the skin, hair, or nails.[69]
African histoplasmosis Alternariosis Antibiotic candidiasis (iatrogenic candidiasis)Black piedra Candidal intertrigo Candidal onychomycosis Candidal paronychia Candidal vulvovaginitis Candidid Chromoblastomycosis (chromomycosis, cladosporiosis, Fonseca's disease, Pedroso's disease, phaeosporotrichosis, verrucous dermatitis)Chronic mucocutaneous candidiasis Coccidioidomycosis (California disease, desert rheumatism, San Joaquin Valley fever, valley fever)Congenital cutaneous candidiasis Cryptococcosis Dermatophytid Diaper candidiasis Disseminated coccidioidomycosis (coccidioidal granuloma)Distal subungual onychomycosis Entomophthoromycosis Erosio interdigitalis blastomycetica Favus Favus Fungal folliculitis (majocchi granuloma)Fusariosis Geotrichosis Granuloma gluteale infantum Histoplasmosis (cave disease, Darling's disease, Ohio Valley disease, reticuloendotheliosis)Hyalohyphomycosis Kerion Lobomycosis (keloidal blastomycosis, lacaziosis, Lobo's disease)Mucormycosis Mycetoma (Madura foot, maduromycosis)North American blastomycosis (blastomycetic dermatitis, blastomycosis, Gilchrist's disease)Onychomycosis (dermatophytic onychomycosis, ringworm of the nail, tinea unguium)Oral candidiasis (thrush)Otomycosis Perianal candidiasis Perlèche Phaeohyphomycosis Piedra (trichosporosis)Pityrosporum folliculitis Primary cutaneous aspergillosis Primary cutaneous coccidioidomycosis Primary cutaneous histoplasmosis Primary pulmonary coccidioidomycosis Primary pulmonary histoplasmosis Progressive disseminated histoplasmosis Proximal subungual onychomycosis Rhinosporidiosis South American blastomycosis (Brazilian blastomycosis, paracoccidioidal granuloma, paracoccidioidomycosis)Sporotrichosis (rose-gardener's disease)Systemic candidiasis Tinea barbae (barber's itch, ringworm of the beard, tinea sycosis) Tinea barbae Tinea capitis (herpes tonsurans, ringworm of the hair, ringworm of the scalp, scalp ringworm, tinea tonsurans)Tinea corporis (ringworm, tinea circinata, tinea glabrosa)Tinea corporis gladiatorum Tinea cruris (crotch itch, eczema marginatum, gym itch, jock itch, ringworm of the groin)Tinea faciei Tinea imbricata (tokelau )Tinea incognito Tinea manuum Tinea nigra (superficial phaeohyphomycosis, tinea nigra palmaris et plantaris)Tinea pedis (athlete's foot, ringworm of the foot)Tinea versicolor (dermatomycosis furfuracea, pityriasis versicolor, tinea flava)White piedra White superficial onychomycosis Zygomycosis (phycomycosis)
Parasitic infestations, stings, and bites Parasitic infestations, stings, and bites in humans are caused by several groups of organisms belonging to the following phyla : Annelida , Arthropoda , Bryozoa , Chordata , Cnidaria , Cyanobacteria , Echinodermata , Nemathelminthes , Platyhelminthes , and Protozoa .[69] [72]
Acanthamoeba infectionAmebiasis cutis Ant sting Arachnidism Baker's itch Balamuthia infectionBedbug infestation (bedbug bite, cimicosis)Bee and wasp stings Blister beetle dermatitis Bombardier beetle burn Bristleworm sting Creeping eruption Centipede bite Cheyletiella dermatitis Chigger bite Coolie itch Copra itch Coral dermatitis Creeping eruption (cutaneous larva migrans)Cutaneous leishmaniasis (Aleppo boil, Baghdad boil, bay sore, Biskra button, Chiclero ulcer, Delhi boil, Kandahar sore, Lahore sore, leishmaniasis tropica, oriental sore, pian bois, uta )Cysticercosis cutisDemodex folliculitis , usually caused by the Demodex folliculorum Dogger Bank itch Dracunculiasis (dracontiasis, guinea worm disease, Medina worm)Echinococcosis (hydatid disease)Elephantiasis tropica (elephantiasis arabum)Elephant skin Enterobiasis (oxyuriasis, pinworm infection, seatworm infection)Erisipela de la costa Feather pillow dermatitis Funnel web spider bite Gamasoidosis Gnathostomiasis (larva migrans profundus)Grain itch (barley itch, mattress itch, prairie itch, straw itch)Grocer's itch Head lice infestation (cooties, pediculosis capitis)Hookworm disease (ancylostomiasis, ground itch, necatoriasis, uncinariasis)Human trypanosomiasis Hydroid dermatitis Irukandji syndrome Jellyfish dermatitis Ked itch Larva currens Latrodectism (widow spider bite)Leech bite Leopard skin Lepidopterism (Caripito itch, caterpillar dermatitis, moth dermatitis)Lizard skin Loaiasis (Calabar swelling, fugitive swelling, loa loa , tropical swelling)Loxoscelism (brown recluse spider bite, necrotic cutaneous loxoscelism)Mal morando Millipede burn Mosquito bite Mucocutaneous leishmaniasis (espundia, leishmaniasis Americana)Myiasis Nairobi fly dermatitis (Kenya fly dermatitis, Nairobi eye)Nematode dermatitis Norwegian scabies (crusted scabies) Norwegian scabies Onchocerciasis Ophthalmia nodosa Paederus dermatitis Pediculosis corporis (pediculosis vestimenti, Vagabond's disease)Pediculosis pubis (crabs, phthirus pubis, phthirus pubis, pubic lice)Pneumocystosis (often classified as fungal)Portuguese man-of-war dermatitis Post-kala-azar dermal leishmaniasis (post-kala-azar dermatosis)Protothecosis Pulicosis (flea bites)Reduviid bite Scabies (itch mite infestation, seven-year itch)Scorpion sting Sea anemone dermatitis Seabather's eruption (sea lice)Sea urchin injury Seaweed dermatitis Snake bite Sowda Sparganosis Spider bite Stingray injury Swimmer's itch (cercarial dermatitis, schistosome cercarial dermatitis) Swimmer's itch Tarantula bite Tick bite Toxoplasmosis Trichinosis Trichomoniasis Tungiasis (bicho de pie , chigoe flea bite, jigger bite, nigua, pique )Visceral leishmaniasis (dumdum fever, kala-azar )Visceral schistosomiasis (bilharziasis)Viscerotropic leishmaniasis Wheat warehouse itch
Virus-related Virus-related cutaneous conditions are caused by two main groups of viruses –DNA and RNA types–both of which are obligatory intracellular parasites .[69] [73]
Alphavirus infection Asymmetric periflexural exanthem of childhood (unilateral laterothoracic exanthem)B virus infection Boston exanthem disease Bovine papular stomatitis Bowenoid papulosis Buffalopox Butcher's wart Chikungunya fever Condylomata acuminata Congenital rubella syndrome Cowpox Cytomegalic inclusion disease Dengue (Break-bone fever)Disseminated herpes zoster Eczema herpeticum (Kaposi's varicelliform eruption) Eczema vaccinatum Eczema vaccinatum Epidermodysplasia verruciformis Eruptive pseudoangiomatosis Erythema infectiosum (fifth disease, slapped cheek disease)Exanthem of primary HIV infection (acute retroviral syndrome)Farmyard pox Generalized vaccinia Genital herpes (herpes genitalis, herpes progenitalis)Gianotti–Crosti syndrome (infantile papular acrodermatitis, papular acrodermatitis of childhood, papulovesicular acrolocated syndrome)Giant condyloma acuminatum (Buschke–Löwenstein tumor, giant condyloma of Buschke–Löwenstein tumor)Hand-foot-and-mouth disease Heck's disease (focal epithelial hyperplasia)Hemorrhagic fever with renal syndrome Hepatitis B Hepatitis C Herpangina Herpes gladiatorum (scrum pox)Herpes simplex Herpes zoster oticus (Ramsay–Hunt syndrome)Herpetic keratoconjunctivitis Herpetic sycosis Herpetic whitlow HIV-associated pruritus Human monkeypox Human T-lymphotropic virus 1 infection Human tanapox Immune reconstitution inflammatory syndrome (immune recovery syndrome)Infectious mononucleosis (glandular fever)Inflammatory skin lesions following zoster infection (isotopic response)Intrauterine herpes simplex Kaposi sarcoma Kaposi sarcoma Lassa fever Lipschütz ulcer (ulcus vulvae acutum)Measles (rubeola, morbilli)Milker's nodule Modified varicella-like syndrome Molluscum contagiosum Myrmecia Neonatal herpes simplex Ophthalmic zoster Orf (contagious pustular dermatosis, ecthyma contagiosum, infectious labial dermatitis, sheep pox) Orf-induced immunobullous disease Orolabial herpes (herpes labialis)Papular purpuric gloves and socks syndrome Pigmented wart Postherpetic neuralgia (zoster-associated pain)Post-vaccination follicular eruption Progressive vaccinia (vaccinia gangrenosum, vaccinia necrosum)Pseudocowpox Recurrent respiratory papillomatosis (laryngeal papillomatosis) Varicella Rift Valley fever Roseola infantum (exanthem subitum, exanthema subitum, sixth disease)Roseola vaccinia Rubella (German measles)Sandfly fever (Pappataci fever, phlebotomus fever)Sealpox Varicella (chickenpox)Variola major (smallpox)Verruca plana (flat wart)Verruca plantaris (plantar wart)Verruca vulgaris (wart)Verrucae palmares et plantares Viral-associated trichodysplasia (ciclosporin-induced folliculodystrophy)Wasting syndrome West Nile virus infection Zoster (herpes zoster, shingles)Zoster sine herpete
Lichenoid eruptions Lichenoid eruptions are dermatoses related to the unique, common inflammatory disorder lichen planus , which affects the skin, mucous membranes , nails, and hair.[74] [75] [76]
Lymphoid-related Lymphoid-related cutaneous conditions are a group of disorders characterized by collections of lymphocyte cells within the skin.[77]
Adult T-cell leukemia/lymphoma Angiocentric lymphoma (extranodal natural killer cell lymphoma, nasal-type NK lymphoma, NK/T-cell lymphoma, polymorphic/malignant midline reticulosis)Angioimmunoblastic T-cell lymphoma (angioimmunoblastic lymphadenopathy with dysproteinemia)Blastic NK-cell lymphoma CD30+ cutaneous T-cell lymphoma (primary cutaneous anaplastic large cell lymphoma)Cutaneous lymphoid hyperplasia (borrelial lymphocytoma, lymphadenosis benigna cutis, lymphocytoma cutis, pseudolymphoma, pseudolymphoma of Spiegler and Fendt, sarcoidosis of Spiegler and Fendt, Spiegler–Fendt lymphoid hyperplasia, Spiegler–Fendt sarcoid) Cutaneous lymphoid hyperplasia Cutaneous lymphoid hyperplasia with bandlike and perivascular patterns Cutaneous lymphoid hyperplasia with nodular pattern (nodular pattern of cutaneous lymphoid hyperplasia)Diffuse large B-cell lymphoma (primary cutaneous large B-cell lymphoma)Granulocytic sarcoma (chloroma, myeloid sarcoma)Granulomatous slack skin Hairy-cell leukemia Hodgkin's disease Ichthyosis acquisita (acquired ichthyosis)IgG4 -related skin disease Intravascular large B-cell lymphoma (angiotropic large cell lymphoma, intralymphatic lymphomatosis, intravascular lymphomatosis, malignant angioendotheliomatosis)Jessner lymphocytic infiltrate of the skin (benign lymphocytic infiltration of the skin, Jessner lymphocytic infiltration of the skin, Jessner–Kanof lymphocytic infiltration of the skin, lymphocytic infiltrate of Jessner)Kikuchi's disease (histiocytic necrotizing lymphadenitis)Large plaque parapsoriasis (parapsoriasis en plaques)Lennert lymphoma (lymphoepitheliod lymphoma)Leukemia cutis Lymphoma cutis Lymphomatoid granulomatosis Lymphomatoid papulosis Malignant histiocytosis (histiocytic medullary reticulosis)Marginal zone B-cell lymphoma Mucosa-associated lymphoid tissue lymphoma Mycosis fungoides Non-mycosis fungoides CD30− cutaneous large T-cell lymphoma Nonspecific cutaneous conditions associated with leukemia (leukemid)Pagetoid reticulosis (acral mycoses fungoides, localized epidermotropic reticulosis, mycosis fungoides palmaris et plantaris, unilesional mycosis fungoides, Woringer–Kolopp disease)Pityriasis lichenoides chronica (chronic guttate parapsoriasis, chronic pityriasis lichenoides, dermatitis psoriasiformis nodularis, parapsoriasis chronica, parapsoriasis lichenoides chronica)Pityriasis lichenoides et varioliformis acuta (acute guttate parapsoriasis, acute parapsoriasis, acute pityriasis lichenoides, Mucha–Habermann disease, parapsoriasis acuta, parapsoriasis lichenoides et varioliformis acuta, parapsoriasis varioliformis)Plasmacytoma Mycosis fungoides Plasmacytosis Pleomorphic T-cell lymphoma (non-mycosis fungoides CD30− pleomorphic small/medium-sized cutaneous T-cell lymphoma)Polycythemia vera (erythremia)Primary cutaneous follicular lymphoma (follicular center cell lymphoma, follicular center lymphoma)Primary cutaneous immunocytoma Primary cutaneous marginal zone lymphoma Retiform parapsoriasis Secondary cutaneous CD30+ large cell lymphoma Sézary syndrome Sinus histiocytosis with massive lymphadenopathy (Rosai–Dorfman disease)Subcutaneous T-cell lymphoma (panniculitis-like T-cell lymphoma)Vesiculopustular eruption and leukemoid reaction in Down syndrome
Melanocytic nevi and neoplasms Melanocytic nevi and neoplasms are caused by either a proliferation of (1) melanocytes , or (2) nevus cells , a form of melanocyte that lack dendritic processes.[78] [79]
Acral nevus (melanocytic nevus of acral skin, melanocytic nevus with intraepidermal ascent of cells)Amelanotic blue nevus (hypomelanotic blue nevus) Becker's nevus Balloon cell nevus Bannayan–Riley–Ruvalcaba syndrome Becker's nevus (Becker's melanosis, Becker's pigmentary hamartoma, nevoid melanosis, pigmented hairy epidermal nevus)Benign melanocytic nevus (banal nevus, common acquired melanocytic nevus, mole, nevocellular nevus, nevocytic nevus)Blue nevus (blue neuronevus, dermal melanocytoma, nevus bleu)Blue nevus of Jadassohn–Tièche (common blue nevus, nevus ceruleus)Carney complex (LAMB syndrome, NAME syndrome)Cellular blue nevus Centrofacial lentiginosis Congenital melanocytic nevus Deep penetrating nevus Dysplastic nevus (atypical mole, atypical nevus, B-K mole, Clark's nevus, dysplastic melanocytic nevus, nevus with architectural disorder)Dysplastic nevus syndrome (B-K mole syndrome, familial atypical multiple mole–melanoma syndrome, familial melanoma syndrome)Ephelis (freckle)Epithelioid blue nevus Generalized lentiginosis Giant pigmented nevus (bathing trunk nevus, congenital nevomelanocytic nevus, garment nevus, giant hairy nevus, nevus pigmentosus et pilosus)Halo nevus (leukoderma acquisitum centrifugum, perinevoid vitiligo, Sutton nevus)Hori's nevus (acquired bilateral nevus of Ota-like macules)Inherited patterned lentiginosis in black persons Ink spot lentigo (sunburn lentigo)Laugier–Hunziker syndrome Lentigo simplex (simple lentigo)Malignant blue nevus Medium-sized congenital nevocytic nevus Melanoacanthoma Melanocytic tumors of uncertain malignant potential Moynahan syndrome Mucosal lentigines (labial and penile and vulvar melanosis, melanotic macules)Nevus of Ito (nevus fuscoceruleus acromiodeltoideus)Nevus of Ota (congenital melanosis bulbi, melanosis bulborum and aberrant dermal melanocytosis, nevus fuscoceruleus ophthalmomaxillaris, oculodermal melanocytosis, oculomucodermal melanocytosis)Nevus spilus (speckled lentiginous nevus, zosteriform lentiginous nevus)Partial unilateral lentiginosis (segmental lentiginosis)Peutz–Jeghers syndrome Pigmented spindle cell nevus (pigmented spindle cell tumor of Reed, pigmented variant of Spitz nevus)Pseudomelanoma (recurrent melanocytic nevus, recurrent nevus)PUVA lentigines Small-sized congenital nevocytic nevus Spitz nevus (benign juvenile melanoma, epithelioid and spindle cell nevus, Spitz's juvenile melanoma)Solar lentigo (lentigo senilis, liver spot, old age spot, senile freckle)
Melanoma Melanoma is a malignant proliferation of melanocytes and the most aggressive type of skin cancer.[80] [81] [82]
Monocyte- and macrophage-related Monocyte- and macrophage-related cutaneous conditions are characterized histologically by infiltration of the skin by monocyte or macrophage cells,[10] often divided into several categories, including granulomatous disease ,[83] histiocytoses ,[84] and sarcoidosis .[85]
Mucinoses Mucinoses are a group of conditions caused by dermal fibroblasts producing abnormally large amounts of mucopolysaccharides .[34]
Acral persistent papular mucinosis Atypical lichen myxedematosus (intermediate lichen myxedematosus)Atypical tuberous myxedema (Jadassohn–Dosseker syndrome)Cutaneous focal mucinosis Cutaneous lupus mucinosis (papular and nodular mucinosis in lupus erythematosus, papular and nodular mucinosis of Gold, papulonodular mucinosis in lupus erythematosus)Discrete papular lichen myxedematosus Eccrine mucinosis Follicular mucinosis (alopecia mucinosa, mucinosis follicularis, Pinkus' follicular mucinosis, Pinkus' follicular mucinosis–benign primary form)Localized lichen myxedematosus Myxoid cyst (digital mucous cyst, mucous cyst)Myxoid lipoblastoma Neuropathia mucinosa cutanea Nodular lichen myxedematosus Papular mucinosis (generalized lichen myxedematosus, sclerodermoid lichen myxedematosus, scleromyxedema)Papular mucinosis of infancy (cutaneous mucinosis of infancy)Perifollicular mucinosis Reticular erythematous mucinosis (midline mucinosis, plaque-like cutaneous mucinosis, REM syndrome)Scleroderma Self-healing juvenile cutaneous mucinosis Self-healing papular mucinosis Stiff skin syndrome (congenital fascial dystrophy)
Neurocutaneous Neurocutaneous conditions are due organic nervous system disease or are psychiatric in etiology .[86] [87]
Noninfectious immunodeficiency-related Noninfectious immunodeficiency-related cutaneous conditions are caused by T-cell or B-cell dysfunction.[88] [89]
Nutrition-related Nutrition-related cutaneous conditions are caused by malnutrition due to an improper or inadequate diet.[90] [91]
Papulosquamous hyperkeratotic Papulosquamous hyperkeratotic cutaneous conditions are those that present with papules and scales caused by a thickening of the stratum corneum .[9]
Pityriasis rosea Confluent and reticulated papillomatosis (confluent and reticulated papillomatosis of Gougerot and Carteaud, familial cutaneous papillomatosis, familial occurrence of confluent and reticulated papillomatosis)Digitate dermatosis Drug-induced keratoderma Exfoliative dermatitis (dermatitis exfoliativa, erythroderma, red man syndrome)Florid cutaneous papillomatosis Granular parakeratosis (axillary granular parakeratosis, intertriginous granular parakeratosis)Keratolysis exfoliativa (lamellar dyshidrosis, recurrent focal palmar peeling, recurrent palmar peeling)Keratosis punctata of the palmar creases (hyperkeratosis penetrans, hyperkeratosis punctata, keratodermia punctata, keratosis punctata, keratotic pits of the palmar creases, lenticular atrophia of the palmar creases, punctate keratosis of the palmar creases)Meesmann corneal dystrophy Paraneoplastic keratoderma Pityriasis rosea (pityriasis rosea Gibert)Pityriasis rubra pilaris (Devergie's disease, lichen ruber acuminatus, lichen ruber pilaris)Pure hair-nail type ectodermal dysplasia Small plaque parapsoriasis (chronic superficial dermatitis)Tripe palms Xanthoerythrodermia perstans
Palmoplantar keratodermas Palmoplantar keratodermas are a diverse group of hereditary and acquired keratodermas in which there is hyperkeratosis of the skin of the palms and soles.[92]
Palmoplantar keratoderma Acrokeratoelastoidosis of Costa (keratoelastoidosis marginalis)Aquagenic keratoderma (acquired aquagenic palmoplantar keratoderma, aquagenic syringeal acrokeratoderma, aquagenic wrinkling of the palms, transient reactive papulotranslucent acrokeratoderma)Bart–Pumphrey syndrome (palmoplantar keratoderma with knuckle pads and leukonychia and deafness)Camisa disease Carvajal syndrome (striate palmoplantar keratoderma with woolly hair and cardiomyopathy, striate palmoplantar keratoderma with woolly hair and left ventricular dilated cardiomyopathy)Corneodermatoosseous syndrome (CDO syndrome)Diffuse epidermolytic palmoplantar keratoderma (palmoplantar keratoderma cum degeneratione granulosa Vörner, Vörner's epidermolytic palmoplantar keratoderma, Vörner keratoderma)Diffuse nonepidermolytic palmoplantar keratoderma (diffuse orthohyperkeratotic keratoderma, hereditary palmoplantar keratoderma, keratosis extremitatum progrediens, keratosis palmoplantaris diffusa circumscripta, tylosis, Unna–Thost disease, Unna–Thost keratoderma)Erythrokeratodermia variabilis (erythrokeratodermia figurata variabilis, keratosis extremitatum progrediens, keratosis palmoplantaris transgrediens et progrediens, Mendes da Costa syndrome, Mendes da Costa type erythrokeratodermia, progressive symmetric erythrokeratoderma)Focal acral hyperkeratosis (acrokeratoelastoidosis lichenoides, degenerative collagenous plaques of the hand)Focal palmoplantar and gingival keratosis Focal palmoplantar keratoderma with oral mucosal hyperkeratosis (focal epidermolytic palmoplantar keratoderma, hereditary painful callosities, hereditary painful callosity syndrome, keratosis follicularis, keratosis palmoplantaris nummularis, nummular epidermolytic palmoplantar keratoderma)Haim–Munk syndrome (palmoplantar keratoderma with periodontitis and arachnodactyly and acro-osteolysis)Hidrotic ectodermal dysplasia (alopecia congenita with keratosis palmoplantaris, Clouston syndrome, Clouston's hidrotic ectodermal dysplasia, Fischer–Jacobsen–Clouston syndrome, keratosis palmaris with drumstick fingers, palmoplantar keratoderma and clubbing)Howel–Evans syndrome (familial keratoderma with carcinoma of the esophagus, focal non-epidermolytic palmoplantar keratoderma with carcinoma of the esophagus, palmoplantar ectodermal dysplasia type III, palmoplantar keratoderma associated with esophageal cancer, tylosis, tylosis–esophageal carcinoma)Hystrix-like ichthyosis–deafness syndrome (HID syndrome)Keratoderma climactericum (acquired plantar keratoderma, climacteric keratoderma, Haxthausen's disease)Keratosis punctata palmaris et plantaris (Buschke–Fischer–Brauer disease, Davis Colley disease, keratoderma disseminatum palmaris et plantaris, keratosis papulosa, keratoderma punctatum, keratodermia punctata, keratoma hereditarium dissipatum palmare et plantare, palmar and plantar seed dermatoses, palmar keratoses, papulotranslucent acrokeratoderma, punctate keratoderma, punctate keratoses of the palms and soles, maculosa disseminata)Keratitis–ichthyosis–deafness syndrome (erythrokeratodermia progressiva Burns, ichthyosiform erythroderma with corneal involvement and deafness, KID syndrome)Mal de Meleda (acral keratoderma, Gamborg–Nielsen keratoderma, mutilating palmoplantar keratoderma of the Gamborg–Nielsen type, palmoplantar ectodermal dysplasia type VIII, palmoplantar keratoderma of the Norrbotten type)Naxos syndrome (diffuse non-epidermolytic palmoplantar keratoderma with woolly hair and cardiomyopathy, diffuse palmoplantar keratoderma with woolly hair and arrythmogenic right ventricular cardiomyopathy of Naxos, Naxos disease)Olmsted syndrome (mutilating palmoplantar keratoderma with periorificial keratotic plaques, mutilating palmoplantar keratoderma with periorificial plaques, polykeratosis of Touraine)Pachyonychia congenita type I (Jadassohn–Lewandowsky syndrome)Pachyonychia congenita type II (Jackson–Lawler pachyonychia congenita, Jackson–Sertoli syndrome)Palmoplantar keratoderma and spastic paraplegia (Charcot–Marie–Tooth disease with palmoplantar keratoderma and nail dystrophy)Palmoplantar keratoderma of Sybert (Greither palmoplantar keratoderma, Greither syndrome, keratosis extremitatum hereditaria progrediens, keratosis palmoplantaris transgrediens et progrediens, Sybert keratoderma, transgrediens and progrediens palmoplantar keratoderma)Papillon–Lefèvre syndrome (palmoplantar keratoderma with periodontitis)Porokeratosis plantaris discreta Punctate palmoplantar keratoderma Schöpf–Schulz–Passarge syndrome (eyelid cysts with palmoplantar keratoderma and hypodontia and hypotrichosis)Scleroatrophic syndrome of Huriez (Huriez syndrome, palmoplantar keratoderma with scleroatrophy, palmoplantar keratoderma with sclerodactyly, scleroatrophic and keratotic dermatosis of the limbs, sclerotylosis)Striate palmoplantar keratoderma (acral keratoderma, Brünauer–Fuhs–Siemens type of palmoplantar keratoderma, focal non-epidermolytic palmoplantar keratoderma, keratosis palmoplantaris varians, palmoplantar keratoderma areata, palmoplantar keratoderma striata, Wachter keratoderma, Wachters palmoplantar keratoderma)Spiny keratoderma (porokeratosis punctata palmaris et plantaris, punctate keratoderma, punctate porokeratosis of the palms and soles)Tyrosinemia type II (oculocutaneous tyrosinemia, Richner–Hanhart syndrome)Vohwinkel syndrome (keratoderma hereditaria mutilans, keratoma hereditaria mutilans, mutilating keratoderma of Vohwinkel, mutilating palmoplantar keratoderma)
Pregnancy-related Linea nigra Pregnancy-related cutaneous conditions are a group of skin changes observed during pregnancy .[93] [94]
Impetigo herpetiformis Intrahepatic cholestasis of pregnancy (cholestasis of pregnancy, jaundice of pregnancy, obstetric cholestasis, prurigo gravidarum)Linea nigra Pemphigoid gestationis (gestational pemphigoid, herpes gestationis)Prurigo gestationis (Besnier prurigo, early-onset prurigo of pregnancy, linear IgM dermatosis of pregnancy, papular dermatitis of pregnancy, prurigo of pregnancy, Spangler's papular dermatitis of pregnancy)Pruritic folliculitis of pregnancy Pruritic urticarial papules and plaques of pregnancy (late-onset prurigo of pregnancy, polymorphic eruption of pregnancy, PUPPP syndrome, toxemic rash of pregnancy, toxic erythema of pregnancy)Striae gravidarum
Pruritic Pruritus , commonly known as itchiness, is a sensation exclusive to the skin, and characteristic of many skin conditions.[95] [96]
Psoriasis Psoriasis is a common, chronic, and recurrent inflammatory disease of the skin characterized by circumscribed, erythematous , dry, scaling plaques .[97] [98] [99]
Psoriasis vulgaris
Reactive neutrophilic Reactive neutrophilic cutaneous conditions constitute a spectrum of disease mediated by neutrophils , and typically associated with underlying diseases, such as inflammatory bowel disease and hematologic malignancy .[100] [101]
Pyoderma gangrenosum
Recalcitrant palmoplantar eruptions Recalcitrant palmoplantar eruptions are skin conditions of the palms and soles which are resistant to treatment.[34]
Dermatitis repens (acrodermatitis continua, acrodermatitis continua of Hallopeau, acrodermatitis continua suppurativa Hallopeau, acrodermatitis perstans, dermatitis repens Crocker, Hallopeau's acrodermatitis, Hallopeau's acrodermatitis continua, pustular acrodermatitis)Infantile acropustulosis (acropustulosis of infancy)Palmoplantar pustulosis (persistent palmoplantar pustulosis, pustular psoriasis of the Barber type, pustular psoriasis of the extremities, pustulosis of palms and soles, pustulosis palmaris et plantaris)Pustular bacterid
Resulting from errors in metabolism Skin conditions resulting from errors in metabolism are caused by enzymatic defects that lead to an accumulation or deficiency of various cellular components, including, but not limited to, amino acids , carbohydrates , and lipids .[16]
Acute intermittent porphyria Adrenoleukodystrophy (Schilder's disease)Alkaptonuria Aminolevulinic acid dehydratase deficiency porphyria (Doss porphyria, plumboporphyria)B-mannosidase deficiency Carotenosis Cerebral autosomal dominant arteriopathy with subcortical infarcts and leukoencephalopathy syndrome (CADASIL syndrome)Cerebrotendinous xanthomatosis Citrullinemia Congenital erythropoietic porphyria (Gunther's disease)Diabetic bulla (bullosis diabeticorum, bullous eruption of diabetes mellitus)Diabetic cheiroarthropathy Diabetic dermopathy (shin spots)Dystrophic calcinosis cutis Eruptive xanthoma Erythropoietic protoporphyria Erythropoietic protoporphyria Fabry disease (Anderson–Fabry disease, angiokeratoma corporis diffusum)Familial alpha-lipoprotein deficiency (Tangier disease)Familial amyloid polyneuropathy Familial apoprotein CII deficiency Familial combined hyperlipidemia (multiple-type hyperlipoproteinemia)Familial defective apolipoprotein B-100 Familial dysbetalipoproteinemia (broad beta disease, remnant removal disease)Familial hypertriglyceridemia Farber disease (fibrocytic dysmucopolysaccharidosis, lipogranulomatosis)Fucosidosis Gaucher's disease Gout (podagra, urate crystal arthropathy, urate deposition disease) Hartnup disease (pellagra-like dermatosis)Hemodialysis-associated amyloidosis Hepatoerythropoietic porphyria Hereditary coproporphyria Hereditary gelsolin amyloidosis Heredofamilial amyloidosis Hunter syndrome Hurler syndrome (gargoylism, mucopolysaccharidosis type I)Hurler–Scheie syndrome (mucopolysaccharidosis type I H-S)Hyaluronidase deficiency (mucopolysaccharidosis type IX)Iatrogenic calcinosis cutis Idiopathic scrotal calcinosis (idiopathic calcified nodules of the scrotum)Lafora disease Lesch–Nyhan syndrome (juvenile gout)Lichen amyloidosis Limited joint mobility Lipoid proteinosis (hyalinosis cutis et mucosae, Urbach–Wiethe disease)Lipoprotein lipase deficiency (chylomicronemia, chylomicronemia syndrome)Macular amyloidosis Xanthoma tendinosum Maroteaux–Lamy syndrome (mucopolysaccharidosis type VI)Medication-induced hyperlipoproteinemia Metastatic calcinosis cutis Milia-like calcinosis Morquio's disease (mucopolysaccharidosis type IV)Necrobiosis lipoidica (necrobiosis lipoidica diabeticorum)Niemann–Pick disease Nodular amyloidosis Nodular xanthoma Normolipoproteinemic xanthomatosis Obstructive liver disease (xanthomatous biliary cirrhosis)Ochronosis Osteoma cutis Palmar xanthoma Phenylketonuria Phytosterolemia (sitosterolemia)Porphyria cutanea tarda Primary cutaneous amyloidosis Primary systemic amyloidosis Prolidase deficiency Pseudoporphyria (pseudoporphyria cutanea tarda)Sanfilippo syndrome Scheie syndrome (mucopolysaccharidosis type I S)Secondary cutaneous amyloidosis Secondary systemic amyloidosis Sialidosis Sly syndrome (mucopolysaccharidosis type VII)Subepidermal calcified nodule (solitary congenital nodular calcification, Winer's nodular calcinosis)Transient erythroporphyria of infancy (purpuric phototherapy-induced eruption) Xanthelasma palpebrarum Traumatic calcinosis cutis Tuberoeruptive xanthoma (tuberous xanthoma)Tumoral calcinosis Variegate porphyria (mixed hepatic porphyria, mixed porphyria, South African genetic porphyria, South African porphyria)Verruciform xanthoma Waxy skin Wilson's disease (hepatolenticular degeneration)Xanthelasma palpebrarum (xanthelasma)Xanthoma diabeticorum Xanthoma planum (plane xanthoma)Xanthoma striatum palmare Xanthoma tendinosum (tendinous xanthoma)Xanthoma tuberosum
Resulting from physical factors Skin conditions resulting from physical factors occur from a number of causes, including, but not limited to, hot and cold temperatures, friction , and moisture .[34] [102] [103]
Abrasion Acrocyanosis Actinic prurigo (familial polymorphous light eruption of American Indians, hereditary polymorphous light eruption of American Indians, Hutchinson's summer prurigo, hydroa aestivale)Aerosol burn Benign summer light eruption Beryllium granuloma Black heel and palm (black heel, calcaneal petechiae, chromidrose plantaire, post-traumatic punctate intraepidermal hemorrhage, tache noir)Callus (callosity, clavus, corn, heloma, heloma durum, heloma molle, intractable plantar keratosis, tyloma)Carbon stain Chilblains Chilblains (pernio, perniosis)Chronic actinic dermatitis (actinic reticuloid, chronic photosensitivity dermatitis, persistent light reactivity, photosensitive eczema)Colloid milium Coma blister Coral cut Delayed blister Dermatosis neglecta Edema blister (edema bulla, hydrostatic bulla, stasis blister)Electrical burn Equestrian perniosis Erythema ab igne (fire stains, toasted skin syndrome)Erythrocyanosis crurum Favre–Racouchot syndrome (Favre–Racouchot disease, nodular cutaneous elastosis with cysts and comedones)Foreign body reaction Fracture blister Friction blister Frostbite Garrod's pad (violinist's viola pad)Harpist's finger Heel stick wound Heat edema Hot tar burn Hunan hand syndrome (chili burn)Hydroa vacciniforme (Bazin's hydroa vacciniforme)Jogger's nipple Juvenile spring eruption Kairo cancer Kang cancer Kangri ulcer Lightning burn Loop mark Magnetic resonance imaging burn (MRI burn)Mercury granuloma Miliaria crystallina (miliaria crystalline, sudamina)Miliaria profunda (mammillaria)Miliaria pustulosa Miliaria rubra (heat rash, prickly heat)Narcotic dermopathy Occlusion miliaria Painful fat herniation (painful piezogenic pedal papules, piezogenic papules)Peat fire cancer Photoaging (dermatoheliosis)Photosensitivity with HIV infection Phototoxic tar dermatitis Photosenitization Phytophotodermatitis (Berloque dermatitis)Pinch mark Polymorphous light eruption (polymorphic light eruption)Postmiliarial hypohidrosis Pressure ulcer Postoperative hematoma Pressure ulcer (decubitus ulcer)Pseudoacanthosis nigricans Pseudoverrucous papules and nodules Pulling boat hands PUVA-induced acrobullous dermatosis Runner's rump Sclerosing lymphangiitis Silica granuloma Silicone granuloma Skin pop scar Skin track Slap mark Solar erythema Soot tattoo Subcutaneous emphysema Sucking blister Sunburn Surfer's knots Talon noir Tattoo Tennis toe Thermal burn Traumatic asphyxia Trench foot Tropical anhidrotic asthenia Tropical immersion foot (paddy foot, paddy-field foot)Turf toe Uranium dermatosis UV-sensitive syndrome Vibration white finger (dead finger, hand–arm vibration syndrome)Warm water immersion foot Weathering nodule of ear Wrestler's ear (cauliflower ear, traumatic auricular hematoma)Zirconium granuloma
Ionizing radiation-induced Ionizing radiation-induced cutaneous conditions result from exposure to ionizing radiation .[104]
Urticaria and angioedema Urticaria is a vascular reaction of the skin characterized by the appearance of wheals , which are firm, elevated swellings of the skin.[105] Angioedema , which can occur alone or with
urticaria, is characterized by a well-defined, edematous swelling that involves subcutaneous tissues, abdominal organs, or upper airway.[106]
Acute urticaria
Vascular-related Vascular-related cutaneous conditions result from dysfunction of the blood or blood vessels in the dermis, or lymphatics in the subcutaneous tissues .[9] [107] [108]
Aagenaes syndrome Acroangiodermatitis (acroangiodermatitis of Mali, Mali acroangiodermatitis, Pseudo-Kaposi's sarcoma)Acrocyanosis Acute hemorrhagic edema of infancy (acute hemorrhagic edema of childhood, Finkelstein's disease, infantile postinfectious iris-like purpura and edema, medallion-like purpura, purpura en cocarde avec oedema, Seidlmayer syndrome)Arterial insufficiency ulcer (ischemic ulcer)Arteriosclerosis obliterans Bier spots Blueberry muffin baby Bonnet–Dechaume–Blanc syndrome (Wyburn–Mason syndrome)Bullous lymphedema Bullous small vessel vasculitis (bullous variant of small vessel vasculitis)Calciphylaxis Calciphylaxis Caput succedaneum Cholesterol embolus (warfarin blue toe syndrome)Cobb syndrome Corona phlebectatica Cryofibrinogenemic purpura Cryoglobulinemic purpura Cryoglobulinemic vasculitis Cutaneous small-vessel vasculitis (cutaneous leukocytoclastic angiitis, cutaneous leukocytoclastic vasculitis, cutaneous necrotizing venulitis, hypersensitivity angiitis)Deep venous thrombosis Disseminated intravascular coagulation Doucas and Kapetanakis pigmented purpura Drug-induced purpura Drug-induced thrombocytopenic purpura Eczematid-like purpura of Doucas and Kapetanakis Epidemic dropsy Erythema elevatum diutinum Erythromelalgia (acromelalgia, erythermalgia)Factitial lymphedema (hysterical edema)Fibrinolysis syndrome (defibrinating syndrome, hypofibrinogenemia)Food-induced purpura Generalized essential telangiectasia (general essential telangiectasia)Giant-cell arteritis Gougerot–Blum syndrome (pigmented purpuric lichenoid dermatitis, pigmented purpuric lichenoid dermatitis of Gougerot and Blum)Granulomatosis with polyangiitis Harlequin color change Hematopoietic ulcer Hennekam syndrome (Hennekam lymphangiectasia-lymphedema syndrome, intestinal lymphagiectasia-lymphedema-mental retardation syndrome)Henoch–Schönlein purpura (anaphylactoid purpura, purpura rheumatica, Schönlein–Henoch purpura) Henoch–Schönlein purpura Hereditary hemorrhagic telangiectasia (Osler's disease, Osler–Weber–Rendu disease)Idiopathic thrombocytopenic purpura (autoimmune thrombocytopenic purpura, Werlhof's disease)IgA vasculitis Kawasaki's disease (mucocutaneous lymph node syndrome)Levamisole-induced vasculitis Lichen aureus (lichen purpuricus)Livedo racemosa Livedo reticularis Livedoid dermatitis (embolia cutis medicamentosa, Nicolau syndrome)Livedoid vasculopathy (atrophie blanche, livedo reticularis with summer ulceration, livedoid vasculitis, PURPLE syndrome, segmental hyalinizing vasculitis)Lymphedema praecox Lymphedema–distichiasis syndrome Maffucci syndrome Majocchi's disease (purpura annularis telangiectodes, purpura annularis telangiectodes of Majocchi)Malignant atrophic papulosis (Degos' disease)Marshall–White syndrome Meige lymphedema Microscopic polyangiitis (microscopic polyarteritis, microscopic polyarteritis nodosa)Mondor's disease (Mondor's syndrome of superficial thrombophlebitis)Neuropathic ulcer (mal perforans)Njolstad syndrome Nonne–Milroy–Meige syndrome (hereditary lymphedema, Milroy disease)Obstructive purpura Orthostatic purpura (stasis purpura)Painful bruising syndrome (autoerythrocyte sensitization, Gardner–Diamond syndrome, psychogenic purpura)Parkes Weber syndrome Paroxysmal hand hematoma (Achenbach syndrome)Paroxysmal nocturnal hemoglobinuria Polyarteritis nodosa (panarteritis nodosa, periarteritis nodosa)Postcardiotomy syndrome Perinatal gangrene of the buttock Pigmentary purpuric eruptions (progressive pigmentary dermatosis, progressive pigmenting purpura, purpura pigmentosa chronica)Postinflammatory lymphedema Postmastectomy lymphangiosarcoma (Stewart–Treves syndrome)Purpura fulminans (purpura gangrenosa)Purpura secondary to clotting disorders Purpuric agave dermatitis Raynaud phenomenon Raynaud phenomenon Raynaud's disease (primary Raynaud's phenomenon)Reactive angioendotheliomatosis Schamberg's disease (progressive pigmentary dermatosis of Schamberg, purpura pigmentosa progressiva, Schamberg's purpura)Secondary lymphedema Septic thrombophlebitis Sinusoidal hemangioma Sneddon's syndrome (idiopathic livedo reticularis with cerebrovascular accidents)Solar purpura (actinic purpura, senile purpura)Stasis dermatitis (congestion eczema, gravitational dermatitis, gravitational eczema, stasis eczema, varicose eczema)Superficial thrombophlebitis Takayasu arteritis (aortic arch syndrome, pulseless disease)Temporal arteritis (cranial arteritis, Horton's disease)Thromboangiitis obliterans (Buerger's disease)Thrombotic thrombocytopenic purpura (Moschcowitz syndrome)Traumatic purpura Trousseau's syndrome Unilateral nevoid telangiectasia (nevoid telangiectasia)Urticarial vasculitis (chronic urticaria as a manifestation of venulitis, hypocomplementemic urticarial vasculitis syndrome, hypocomplementemic vasculitis, unusual lupus-like syndrome)Venous insufficiency ulceration Waldenström hyperglobulinemic purpura (purpura hyperglobulinemica)Waldenström macroglobulinemia Yellow nail syndrome (primary lymphedema associated with yellow nails and pleural effusion)
See also
Footnotes ^ Any given cutaneous condition is only included once within this list. ^ Parentheticals are used to indicate other names by which a condition is known. If there are multiple alternative names for a condition, they are separated by commas within the parenthetical.^ Citations for any given condition name and/or alternative name(s) may be found within the condition's respective article. ^ This list uses American English; therefore, the symbols æ and œ, which are common to British English, are not used, but, rather, simplified to a single e. For example, the spelling of nevus is favored over nævus , edema over œdema , and so forth. For more information, see American and British English differences . ^ Non-English names are included within this list when those terms are found in English medical literature . Inclusion of acne excoriée des jeunes filles French ), Frambösie German ), and parangi Malay ) represent examples of this convention . ^ Abbreviations for condition names commonly described in medical literature with an acronym or initialism are included within this list. ^ Within this list, the term immunoglobulin is abbreviated to Ig when used as a prefix to a specific antibody isotype (i.e. IgA, IgD, IgE, IgG, and IgM). ^ Within this list, the terms human immunodeficiency virus and acquired immunodeficiency syndrome are abbreviated to HIV and AIDS, respectively.
References ^ a b c d e Miller, Jeffrey H; Marks, James G (2006). Lookingbill and Marks' Principles of Dermatology . Saunders. ISBN 978-1-4160-3185-7 ^ Lippens S, Hoste E, Vandenabeele P, Agostinis P, Declercq W (April 2009). "Cell death in the skin". Apoptosis . 14 (4): 549–69. doi:10.1007/s10495-009-0324-z. PMID 19221876. S2CID 13058619. ^ a b c d Burns, Tony; et al . (2006) Rook's Textbook of Dermatology CD-ROM . Wiley-Blackwell. ISBN 1-4051-3130-6 . ^ Paus R, Cotsarelis G (1999). "The biology of hair follicles". N Engl J Med . 341 (7): 491–7. doi:10.1056/NEJM199908123410706. PMID 10441606. S2CID 35532108. ^ Goldsmith, Lowell A. (1983). Biochemistry and physiology of the skin . Oxford University Press. ISBN 978-0-19-261253-3 ^ Fuchs E (February 2007). "Scratching the surface of skin development". Nature . 445 (7130): 834–42. Bibcode :2007Natur.445..834F. doi:10.1038/nature05659. PMC 2405926 . PMID 17314969. ^ Fuchs E, Horsley V (April 2008). "More than one way to skin". Genes Dev . 22 (8): 976–85. doi:10.1101/gad.1645908. PMC 2732395 . PMID 18413712. ^ a b c d e Freedberg, Irwin M; et al. (2003). Fitzpatrick's Dermatology in General Medicine . McGraw-Hill. ISBN 978-0-07-138076-8 ^ a b c d Bolognia, Jean L; et al. (2007). Dermatology . St. Louis: Mosby. ISBN 978-1-4160-2999-1 ^ a b c d Rapini, Ronald P (2005). Practical dermatopathology . Elsevier Mosby. ISBN 978-0-323-01198-3 ^ Grant-Kels JM (2007). Color Atlas of Dermatopathology (Dermatology: Clinical & Basic Science) . Informa Healthcare. pp. 163. ISBN 978-0-8493-3794-9 ^ Ryan, T (1991). "Cutaneous Circulation". In Goldsmith, Lowell A (ed.). Physiology, biochemistry, and molecular biology of the skin (2nd ed.). New York: Oxford University Press. p. 1019. ISBN 978-0-19-505612-9 ^ Swerlick RA, Lawley TJ (January 1993). "Role of microvascular endothelial cells in inflammation". J. Invest. Dermatol . 100 (1): 111S–115S. doi:10.1038/jid.1993.33 . PMID 8423379. ^ a b c d Lynch, Peter J (1994). Dermatology . Williams & Wilkins. ISBN 978-0-683-05252-7 ^ King, LS (1954). "What Is Disease?". Philosophy of Science . 21 (3): 193–203. doi:10.1086/287343. S2CID 120875348. ^ a b Bluefarb, Samuel M (1984). Dermatology . Upjohn Co. ISBN 978-0-89501-004-9 ^ Tilles G, Wallach D (1989). "[The history of nosology in dermatology]". Ann Dermatol Venereol (in French). 116 (1): 9–26. PMID 2653160. ^ Lambert WC, Everett MA (October 1981). "The nosology of parapsoriasis". J. Am. Acad. Dermatol . 5 (4): 373–95. doi:10.1016/S0190-9622(81)70100-2. PMID 7026622. ^ Jackson R (1977). "Historical outline of attempts to classify skin diseases". Can Med Assoc J . 116 (10): 1165–68. PMC 1879511 . PMID 324589. ^ Copeman PW (February 1995). "The creation of global dermatology". J R Soc Med . 88 (2): 78–84. PMC 1295100 . PMID 7769599. ^ Fitzpatrick, Thomas B; Klauss Wolff; Wolff, Klaus Dieter; Johnson, Richard R.; Suurmond, Dick; Richard Suurmond (2005). Fitzpatrick's color atlas and synopsis of clinical dermatology . McGraw-Hill Medical Pub. Division. ISBN 978-0-07-144019-6 ^ Werner B (August 2009). "[Skin biopsy and its histopathologic analysis: Why? What for? How? Part I]". An Bras Dermatol (in Portuguese). 84 (4): 391–5. doi:10.1590/S0365-05962009000400010 . PMID 19851671. ^ Werner B (October 2009). "[Skin biopsy with histopathologic analysis: why? what for? how? part II]". An Bras Dermatol (in Portuguese). 84 (5): 507–13. doi:10.1590/S0365-05962009000500010 . PMID 20098854. ^ Xiaowei Xu; Elder, David A; Rosalie Elenitsas; Johnson, Bernett L; Murphy, George E (2008). Lever's Histopathology of the Skin . Hagerstwon, MD: Lippincott Williams & Wilkins. ISBN 978-0-7817-7363-8 ^ Weedon's Skin Pathology, 2-Volume Set: Expert Consult - Online and Print . Edinburgh: Churchill Livingstone. 2009. ISBN 978-0-7020-3941-6 ^ a b c d e David J DiCaudo; Dirk Elston MD; Dirk M Elston; Tammie Ferringer; Christine J Ko; Christine Ko MD; Steven Peckham; Whitney A High (2009). Dermatopathology . Philadelphia: Saunders. ISBN 978-0-7020-3023-9 ^ Rustin MH (1990). "Dermatology". Postgrad Med J . 66 (781): 894–905. doi:10.1136/pgmj.66.781.894. PMC 2429766 . PMID 2148371. ^ Feldman S, Careccia RE, Barham KL, Hancox J (2004). "Diagnosis and treatment of acne". Am Fam Physician . 69 (9): 2123–30. PMID 15152959. ^ Fietta P (2004). "Autoinflammatory diseases: the hereditary periodic fever syndromes". Acta Biomed . 75 (2): 92–9. PMID 15481697. ^ Centola M, Aksentijevich I, Kastner DL (1998). "The hereditary periodic fever syndromes: molecular analysis of a new family of inflammatory diseases". Hum Mol Genet . 7 (10): 1581–8. doi:10.1093/hmg/7.10.1581 . PMID 9735379. ^ Chan, Lawrence S (30 March 2009). Blistering Skin Diseases (1 ed.). Manson Publishing Ltd. ISBN 978-1-84076-066-8 ^ Yeh SW, Ahmed B, Sami N, Razzaque Ahmed A (2003). "Blistering disorders: diagnosis and treatment". Dermatol Ther . 16 (3): 214–23. doi:10.1046/j.1529-8019.2003.01631.x . PMID 14510878. ^ Eming R, Hertl M (2006). "Autoimmune bullous disorders". Clin Chem Lab Med . 44 (2): 144–9. doi:10.1515/CCLM.2006.027 . PMID 16475898. S2CID 24967692. ^ a b c d James, William D; et al. (2006). Andrews' Diseases of the Skin: Clinical Dermatology . Saunders Elsevier. ISBN 978-0-7216-2921-6 ^ a b c d e Christine J Ko; Schwarzenberger, Kathryn; Werchniak, Andrew E (2009). General dermatology . Philadelphia: Saunders. ISBN 978-0-7020-3093-2 ^ Aronson IK, Tharp MD (2010). "Diagnosis and Treatment of Panniculitis". Dermatologic Therapy . 23 (4): 317–434. doi:10.1111/j.1529-8019.2010.01331.x. ISSN 1529-8019. PMID 20666818. S2CID 221647926. ^ Requena L, Yus ES (2001). "Panniculitis. Part I. Mostly septal panniculitis". J Am Acad Dermatol . 45 (2): 163–83, quiz 184–6. doi:10.1067/mjd.2001.114736. PMID 11464178. ^ Requena L, Sánchez Yus E (2001). "Panniculitis. Part II. Mostly lobular panniculitis". J Am Acad Dermatol . 45 (3): 325–61, quiz 362–64. doi:10.1067/mjd.2001.114735. PMID 11511831. S2CID 4824297. ^ Phelps RG, Shoji T (2001). "Update on panniculitis". Mt Sinai J Med . 68 (4–5): 262–7. PMID 11514913. Archived from the original on 14 February 2009. ^ Küster W, Traupe H (September 1988). "[Clinical aspects and genetics of congenital skin defects]". Hautarzt (in German). 39 (9): 553–63. PMID 3053531. ^ Andrea L. Zaenglein; MD, Howard Gimbel; Albert C Yan (2008). Pediatric Dermatology: Requisites in Dermatology . Saunders Ltd. ISBN 978-0-7020-3022-2 ^ Cheng, Mao-Jie; Chen, Wen-Chieh; Happle, Rudolf; Song, Zhi-Qiang (8 May 2014). "Familial Disseminated Comedones without Dyskeratosis: Report of an Affected Family and Review of the Literature". Dermatology . 228 (4): 303–306. doi:10.1159/000360818. PMID 24819025 – via Silverchair. ^ Crofford, Leslie J; Klippel, John H; Weyand, Cornelia M; Stone, John F (2001). Primer on the rheumatic diseases . Atlanta, GA: Arthritis Foundation. ISBN 978-0-912423-29-6 ^ Ushiki T (2002). "Collagen fibers, reticular fibers and elastic fibers. A comprehensive understanding from a morphological viewpoint". Arch Histol Cytol . 65 (2): 109–26. doi:10.1679/aohc.65.109 . PMID 12164335. ^ Alsaad KO, Ghazarian D (2005). "My approach to superficial inflammatory dermatoses". J Clin Pathol . 58 (12): 1233–41. doi:10.1136/jcp.2005.027151. PMC 1770784 . PMID 16311340. ^ Wüthrich B, Cozzio A, Roll A, Senti G, Kündig T, Schmid-Grendelmeier P (2007). "Atopic eczema: genetics or environment?". Ann Agric Environ Med . 14 (2): 195–201. PMID 18247450. ^ Roosterman D, Goerge T, Schneider SW, Bunnett NW, Steinhoff M (2006). "Neuronal control of skin function: the skin as a neuroimmunoendocrine organ". Physiol Rev . 86 (4): 1309–79. doi:10.1152/physrev.00026.2005. PMID 17015491. S2CID 23288191. ^ Spergel JM (August 2010). "From atopic dermatitis to asthma: the atopic march". Ann. Allergy Asthma Immunol . 105 (2): 99–106, quiz 107–9, 117. doi:10.1016/j.anai.2009.10.002. PMID 20674819. ^ Saint-Mezard P, Rosieres A, Krasteva M, et al. (2004). "Allergic contact dermatitis". Eur J Dermatol . 14 (5): 284–95. PMID 15358566. ^ Krasteva M, Kehren J, Sayag M, et al. (1999). "Contact dermatitis II. Clinical aspects and diagnosis". Eur J Dermatol . 9 (2): 144–59. PMID 10066966. ^ Sharma VK, Asati DP (2010). "Pediatric contact dermatitis". Indian J Dermatol Venereol Leprol . 76 (5): 514–20. doi:10.4103/0378-6323.69070 . PMID 20826990. ^ Buxton PK (1987). "ABC of dermatology. Eczema and dermatitis". Br Med J (Clin Res Ed) . 295 (6605): 1048–51. doi:10.1136/bmj.295.6605.1048. PMC 1248082 . PMID 3120868. ^ Mengesha YM, Bennett ML (2002). "Pustular skin disorders: diagnosis and treatment". Am J Clin Dermatol . 3 (6): 389–400. doi:10.2165/00128071-200203060-00003. PMID 12113648. S2CID 30574470. ^ Schwartz RA, Janusz CA, Janniger CK (2006). "Seborrheic dermatitis: an overview". Am Fam Physician . 74 (1): 125–30. PMID 16848386. ^ Costin GE, Hearing VJ (2007). "Human skin pigmentation: melanocytes modulate skin color in response to stress". FASEB J . 21 (4): 976–94. doi:10.1096/fj.06-6649rev . PMID 17242160. S2CID 10713500. ^ Yamaguchi Y, Brenner M, Hearing VJ (2007). "The regulation of skin pigmentation". J Biol Chem . 282 (38): 27557–61. doi:10.1074/jbc.R700026200 . PMID 17635904. S2CID 20459727. ^ Davis EC, Callender VD (July 2010). "Postinflammatory hyperpigmentation: a review of the epidemiology, clinical features, and treatment options in skin of color". J Clin Aesthet Dermatol . 3 (7): 20–31. PMC 2921758 . PMID 20725554. ^ Goolamali SK (1985). "Drug eruptions". Postgrad Med J . 61 (720): 925–33. doi:10.1136/pgmj.61.720.925. PMC 2418295 . PMID 2932688. ^ Svensson CK, Cowen EW, Gaspari AA (2001). "Cutaneous drug reactions". Pharmacol Rev . 53 (3): 357–79. PMID 11546834. Archived from the original on 13 October 2009. Retrieved 30 June 2009 . ^ Ramdial PK, Naidoo DK (June 2009). "Drug-induced cutaneous pathology". J. Clin. Pathol . 62 (6): 493–504. doi:10.1136/jcp.2008.058289. PMID 19155238. S2CID 13126245. ^ Reichrath J (July 2009). "The skin is a fascinating endocrine organ". Dermatoendocrinol . 1 (4): 195–6. doi:10.4161/derm.1.4.9653. PMC 2835874 . PMID 20592790. ^ Slominski A, Wortsman J (2000). "Neuroendocrinology of the skin". Endocr Rev . 21 (5): 457–87. doi:10.1210/edrv.21.5.0410 . PMID 11041445. ^ Heymann WR (July 2006). "Eosinophilic dermatoses". J. Am. Acad. Dermatol . 55 (1): 114–5. doi:10.1016/j.jaad.2006.02.058. PMID 16781301. ^ Machado-Pinto J, McCalmont TH, Golitz LE (December 1996). "Eosinophilic and neutrophilic spongiosis: clues to the diagnosis of immunobullous diseases and other inflammatory disorders". Semin Cutan Med Surg . 15 (4): 308–16. doi:10.1016/S1085-5629(96)80044-7. PMID 9069598. ^ "GARD Rare Disease Information - Eccrine porocarcinoma - National Organization for Rare Disorders". rarediseases.org . 16 June 2022. ^ St-Amant, Maxime. "Porocarcinoma | Radiology Reference Article | Radiopaedia.org". Radiopaedia . ^ Joel L. Spitz (2005). Genodermatoses: a clinical guide to genetic skin disorders . Lippincott Williams & Wilkins. ISBN 978-0-7817-4088-3 ^ McLean WH; Epithelial Genetics, Group (2003). "Genetic disorders of palm skin and nail". J Anat . 202 (1): 133–41. doi:10.1046/j.1469-7580.2003.00141.x. PMC 1571049 . PMID 12587928. ^ a b c d e f Habif, Thomas P. (2001). Skin disease: diagnosis and treatment . Mosby. ISBN 978-0-8151-3762-7 ^ Stulberg DL, Penrod MA, Blatny RA (2002). "Common bacterial skin infections". Am Fam Physician . 66 (1): 119–24. PMID 12126026. Archived from the original on 29 September 2007. Retrieved 30 June 2009 . ^ Frankel A, Penrose C, Emer J (October 2009). "Cutaneous tuberculosis: a practical case report and review for the dermatologist". J Clin Aesthet Dermatol . 2 (10): 19–27. PMC 2923933 . PMID 20725570. ^ Diaz JH (2010). "Mite-transmitted dermatoses and infectious diseases in returning travelers". J Travel Med . 17 (1): 21–31. doi:10.1111/j.1708-8305.2009.00352.x . PMID 20074098. ^ Lebwohl MG; Rosen; Stockfleth (November 2010). "The role of human papillomavirus in common skin conditions: current viewpoints and therapeutic options". Cutis . 86 (5): suppl 1–11, quiz suppl 12. PMID 21214125. ^ Ismail SB; Kumar SK; Zain RB (2007). "Oral lichen planus and lichenoid reactions: etiopathogenesis, diagnosis, management and malignant transformation". J Oral Sci . 49 (2): 89–106. doi:10.2334/josnusd.49.89 . PMID 17634721. [permanent dead link ^ Katta R (2000). "Lichen planus". Am Fam Physician . 61 (11): 3319–24, 3327–8. PMID 10865927. ^ Kanwar AJ, De D (2010). "Lichen planus in children". Indian J Dermatol Venereol Leprol . 76 (4): 366–72. doi:10.4103/0378-6323.66581 . PMID 20657116. ^ Connors JM, Hsi ED, Foss FM (2002). "Lymphoma of the skin". Hematology Am Soc Hematol Educ Program . 2002 (1): 263–82. doi:10.1182/asheducation-2002.1.263 . PMID 12446427. S2CID 29810336. ^ Alan N Houghton; Balch, Charles M. (1992). Cutaneous melanoma . J.B. Lippincott. ISBN 978-0-397-51052-8 ^ Venkatesan A (October 2010). "Pigmented lesions of the vulva". Dermatol Clin . 28 (4): 795–805. doi:10.1016/j.det.2010.08.007. PMID 20883921. ^ Petrescu I, Condrea C, Alexandru A, et al. (2010). "Diagnosis and treatment protocols of cutaneous melanoma: latest approach 2010". Chirurgia (Bucur) . 105 (5): 637–43. PMID 21141087. ^ Wojas-Pelc A, Rajzer L, Jaworek A, Woźniak W (2006). "[The latest diagnostical methods and therapy in melanoma]". Prz. Lek. (in Polish). 63 (8): 674–80. PMID 17441381. ^ Krone B, Grange JM (December 2010). "Melanoma, Darwinian medicine and the inner world". J. Cancer Res. Clin. Oncol . 136 (12): 1787–94. doi:10.1007/s00432-010-0949-x. PMC 2962785 . PMID 20852885. ^ Hawryluk EB, Izikson L, English JC (2010). "Non-Infectious Granulomatous Diseases of the Skin and their Associated Systemic Diseases: An Evidence-Based Update to Important Clinical Questions". Am J Clin Dermatol . 11 (3): 171–81. doi:10.2165/11530080-000000000-00000. PMID 20184390. S2CID 10907243. ^ Vardiman JW (March 2010). "The World Health Organization (WHO) classification of tumors of the hematopoietic and lymphoid tissues: an overview with emphasis on the myeloid neoplasms". Chem. Biol. Interact . 184 (1–2): 16–20. Bibcode :2010CBI...184...16V. doi:10.1016/j.cbi.2009.10.009. PMID 19857474. ^ Dempsey OJ, Paterson EW, Kerr KM, Denison AR (2009). "Sarcoidosis". BMJ . 339 : b3206. doi:10.1136/bmj.b3206. PMID 19717499. S2CID 220114548. ^ Jafferany M (2007). "Psychodermatology: a guide to understanding common psychocutaneous disorders". Prim Care Companion J Clin Psychiatry . 9 (3): 203–13. doi:10.4088/pcc.v09n0306. PMC 1911167 . PMID 17632653. ^ Harth W, Hermes B, Niemeier V, Gieler U (2006). "Clinical pictures and classification of somatoform disorders in dermatology". Eur J Dermatol . 16 (6): 607–14. PMID 17229599. ^ Sillevis Smitt JH, Wulffraat NM, Kuijpers TW (2005). "The skin in primary immunodeficiency disorders". Eur J Dermatol . 15 (6): 425–32. PMID 16280293. ^ Cooper MD, Lanier LL, Conley ME, Puck JM (2003). "Immunodeficiency disorders". Hematology Am Soc Hematol Educ Program . 2003 (1): 314–30. doi:10.1182/asheducation-2003.1.314 . PMID 14633788. ^ Miller SJ (1989). "Nutritional deficiency and the skin". J Am Acad Dermatol . 21 (1): 1–30. doi:10.1016/S0190-9622(89)70144-4. PMID 2663932. ^ Heath ML, Sidbury R (2006). "Cutaneous manifestations of nutritional deficiency". Curr Opin Pediatr . 18 (4): 417–22. doi:10.1097/01.mop.0000236392.87203.cc. PMID 16914997. S2CID 24426312. ^ Christiano AM (June 1997). "Frontiers in keratodermas: pushing the envelope". Trends Genet . 13 (6): 227–33. doi:10.1016/S0168-9525(97)01104-9 . PMID 9196328. ^ Shornick JK (September 1998). "Dermatoses of pregnancy". Semin Cutan Med Surg . 17 (3): 172–81. doi:10.1016/S1085-5629(98)80011-4. PMID 9759674. ^ Holmes RC, Black MM (March 1983). "The specific dermatoses of pregnancy". J. Am. Acad. Dermatol . 8 (3): 405–12. doi:10.1016/S0190-9622(83)70046-0. PMID 6833540. ^ Greaves MW (2007). "Recent advances in pathophysiology and current management of itch" (PDF) . Ann Acad Med Singap . 36 (9): 788–92. doi:10.47102/annals-acadmedsg.V36N9p788 (inactive 2 November 2024). PMID 17925991. S2CID 11300428. {{cite journal }}: CS1 maint: DOI inactive as of November 2024 (link)^ Steinhoff M, Bienenstock J, Schmelz M, Maurer M, Wei E, Bíró T (2006). "Neurophysiological, neuroimmunological, and neuroendocrine basis of pruritus". J Invest Dermatol . 126 (8): 1705–18. doi:10.1038/sj.jid.5700231 . PMID 16845410. ^ Langley RG, Krueger GG, Griffiths CE (2005). "Psoriasis: epidemiology, clinical features, and quality of life". Ann Rheum Dis . 64 (Suppl 2): ii18–23, discussion ii24–5. doi:10.1136/ard.2004.033217. PMC 1766861 . PMID 15708928. ^ Luba KM, Stulberg DL (2006). "Chronic plaque psoriasis". Am Fam Physician . 73 (4): 636–44. PMID 16506705. ^ Krueger JG, Bowcock A (2005). "Psoriasis pathophysiology: current concepts of pathogenesis". Ann Rheum Dis . 64 (Suppl 2): ii30–6. doi:10.1136/ard.2004.031120. PMC 1766865 . PMID 15708932. ^ Callen JP (2002). "Neutrophilic dermatoses". Dermatol Clin . 20 (3): 409–19. doi:10.1016/S0733-8635(02)00006-2. PMID 12170875. ^ Wallach D, Vignon-Pennamen MD (2006). "From acute febrile neutrophilic dermatosis to neutrophilic disease: forty years of clinical research". J Am Acad Dermatol . 55 (6): 1066–71. doi:10.1016/j.jaad.2006.07.016. PMID 17097401. ^ Ermertcan AT, Ertan P (2010). "Skin manifestations of child abuse". Indian J Dermatol Venereol Leprol . 76 (4): 317–26. doi:10.4103/0378-6323.66572 . PMID 20657110. ^ Rebecca Tung; Murad Alam MD; Hayes B Gladstone (2008). Cosmetic Dermatology: Requisites in Dermatology Series . Saunders Ltd. ISBN 978-0-7020-3143-4 ^ Hymes SR, Strom EA, Fife C (January 2006). "Radiation dermatitis: clinical presentation, pathophysiology, and treatment 2006". J. Am. Acad. Dermatol . 54 (1): 28–46. doi:10.1016/j.jaad.2005.08.054. PMID 16384753. ^ Clarke P (2004). "Urticaria". Aust Fam Physician . 33 (7): 501–03. PMID 15301166. ^ Muller BA (2004). "Urticaria and angioedema: a practical approach". Am Fam Physician . 69 (5): 1123–8. PMID 15023012. ^ Carlson JA, Cavaliere LF, Grant-Kels JM (2006). "Cutaneous vasculitis: diagnosis and management". Clin. Dermatol . 24 (5): 414–29. doi:10.1016/j.clindermatol.2006.07.007. PMID 16966021. ^ Panuncialman J, Falanga V (December 2010). "Unusual causes of cutaneous ulceration". Surg. Clin. North Am . 90 (6): 1161–80. doi:10.1016/j.suc.2010.08.006. PMC 2991050 . PMID 21074034.
Further reading Andrews RM, McCarthy J, Carapetis JR, Currie BJ (December 2009). "Skin disorders, including pyoderma, scabies, and tinea infections". Pediatr. Clin. North Am . 56 (6): 1421–40. doi:10.1016/j.pcl.2009.09.002. PMID 19962029. Anthony J. Mancini; Amy S. Paller (2005). Hurwitz's Clinical Pediatric Dermatology: A Textbook of Skin Disorders of Childhood And Adolescence . Philadelphia, PA: W.B. Saunders Company. ISBN 978-0-7216-0498-5 Asra Ali (2007). Dermatology: a pictorial review . New York: McGraw-Hill, Medical Pub. Division. ISBN 978-0-07-142293-2 Bickers DR, Athar M (2006). "Oxidative stress in the pathogenesis of skin disease". J Invest Dermatol . 126 (12): 2565–75. doi:10.1038/sj.jid.5700340 . PMID 17108903. Callen, Jeffrey (2000). Color atlas of dermatology . Philadelphia: WB Saunders. ISBN 978-0-7216-8256-3 Cox, Neil; White, Gary (2000). Diseases of the skin: a color atlas and text. St. Louis: Mosby. ISBN 978-0-7234-3155-8 Cunha PR, Barraviera SR (2009). "Autoimmune bullous dermatoses". An Bras Dermatol . 84 (2): 111–24. Bibcode :2009NYASA1173..203P. doi:10.1590/s0365-05962009000200003 . hdl:11449/70945 . PMID 19503978. Dyall-Smith, Delwyn; O'Brien, Timothy J (1999). Dermatological Discoveries of the 20th Century . CRC Press-Parthenon Publishers. ISBN 978-1-85070-085-2 Dourmishev LA, Draganov PV (September 2009). "Paraneoplastic dermatological manifestation of gastrointestinal malignancies". World J. Gastroenterol . 15 (35): 4372–79. doi:10.3748/wjg.15.4372 . PMC 2747056 . PMID 19764087. Ely JW, Seabury Stone M (March 2010). "The generalized rash: part I. Differential diagnosis". Am Fam Physician . 81 (6): 726–34. PMID 20229971. Ely JW, Seabury Stone M (March 2010). "The generalized rash: part II. Diagnostic approach". Am Fam Physician . 81 (6): 735–9. PMID 20229972. Elston, Dirk. "Dermatology Articles (Diagnosis, Dermatologic Surgery, Histology, Prognosis, Follow-up) - eMedicine". Retrieved 25 November 2010 . Fawcett RS, Linford S, Stulberg DL (2004). "Nail abnormalities: clues to systemic disease". Am Fam Physician . 69 (6): 1417–24. PMID 15053406. Gawkrodger DJ (2004). "Occupational skin cancers". Occup Med (Lond) . 54 (7): 458–63. doi:10.1093/occmed/kqh098. PMID 15486177. Hanke, William (30 August 2010). "Dermatology In-Review Study Guide" (PDF) . Educational Testing and Assessment Systems. Archived from the original (PDF) on 9 July 2011. Retrieved 14 November 2010 . Harries MJ, Lear JT (2004). "Occupational skin infections". Occup Med (Lond) . 54 (7): 441–9. doi:10.1093/occmed/kqh096 . PMID 15486175. Hazin R, Abu-Rajab Tamimi TI, Abuzetun JY, Zein NN (October 2009). "Recognizing and treating cutaneous signs of liver disease". Cleve Clin J Med . 76 (10): 599–606. doi:10.3949/ccjm.76A.08113 . PMID 19797460. S2CID 4363109. Jadhav VM, Mahajan PM, Mhaske CB (2009). "Nail pitting and onycholysis". Indian J Dermatol Venereol Leprol . 75 (6): 631–3. doi:10.4103/0378-6323.57740 . hdl:1807/48540 . PMID 19915259. Luba MC, Bangs SA, Mohler AM, Stulberg DL (2003). "Common benign skin tumors". Am Fam Physician . 67 (4): 729–38. PMID 12613727. Archived from the original on 16 May 2008. Retrieved 30 June 2009 . Mancini AJ (2004). "Skin". Pediatrics . 113 (4 Suppl): 1114–9. doi:10.1542/peds.113.S3.1114. PMID 15060207. S2CID 245095463. Maurer TA (2005). "Dermatologic manifestations of HIV infection" (PDF) . Top HIV Med . 13 (5): 149–54. PMID 16377853. Archived from the original (PDF) on 7 September 2008. McLaughlin MR, O'Connor NR, Ham P (2008). "Newborn skin: Part II. Birthmarks". Am Fam Physician . 77 (1): 56–60. PMID 18236823. Archived from the original on 16 March 2020. Retrieved 30 June 2009 . Mulinari-Brenner F, Bergfeld WF (2003). "Hair loss: diagnosis and management" (PDF) . Cleve Clin J Med . 70 (8): 705–6, 709–10, 712. doi:10.3949/ccjm.70.8.705. PMID 12959397. S2CID 42671663. Mysore V (2010). "Invisible dermatoses". Indian J Dermatol Venereol Leprol . 76 (3): 239–48. doi:10.4103/0378-6323.62962 . PMID 20445293. Nosrati N, Harting MS, Yang DJ, et al. (2008). "Dermatology misnomers". Dermatol. Online J . 14 (1): 22. doi:10.5070/D316Z9W9PH. PMID 18319039. Oji V, Tadini G, Akiyama M, et al. (October 2010). "Revised nomenclature and classification of inherited ichthyoses: results of the First Ichthyosis Consensus Conference in Sorèze 2009". J. Am. Acad. Dermatol . 63 (4): 607–41. doi:10.1016/j.jaad.2009.11.020. hdl:2263/15323 . PMID 20643494. O'Connor NR, McLaughlin MR, Ham P (2008). "Newborn skin: Part I. Common rashes". Am Fam Physician . 77 (1): 47–52. PMID 18236822. Archived from the original on 16 March 2020. Retrieved 30 June 2009 . Pãunescu MM, Feier V, Pãunescu M, Dorneanu F, Sisak A, Ambros-Rudolph CM (2008). "Dermatoses of pregnancy" (PDF) . Acta Dermatovenerol Alp Panonica Adriat . 17 (1): 4–11. PMID 18454263. Archived from the original (PDF) on 7 October 2011. Retrieved 30 June 2009 . Patel S, Sethi A (2009). "Imported tropical diseases". Dermatol Ther . 22 (6): 538–49. doi:10.1111/j.1529-8019.2009.01275.x . PMID 19889137. S2CID 33633575. Phanuphak N (2006). "Skin lesions: mirror images of oral lesion infections". Adv. Dent. Res . 19 (1): 69–72. doi:10.1177/154407370601900114. PMID 16672553. S2CID 13013116. Poblete-Lopez, Christine; et al. (2008). Dermatologic Surgery: Requisites in Dermatology . Philadelphia: Saunders. ISBN 978-0-7020-3049-9 Pont MS, Elster AD (1992). "Lesions of skin and brain: modern imaging of the neurocutaneous syndromes". AJR Am J Roentgenol . 158 (6): 1193–203. doi:10.2214/ajr.158.6.1590106. PMID 1590106. Qureshi, Abrar A.; Jaffer, Saeed N. (2004). Dermatology quick glance . New York: McGraw-Hill Medical Publishing Division. ISBN 978-0-07-141526-2 Ragunatha S, Inamadar AC (2010). "Neonatal dermatological emergencies". Indian J Dermatol Venereol Leprol . 76 (4): 328–40. doi:10.4103/0378-6323.66575 . PMID 20657112. Richens J (2004). "Genital manifestations of tropical diseases". Sex Transm Infect . 80 (1): 12–7. doi:10.1136/sti.2003.004093. PMC 1758389 . PMID 14755029. Sand M, Sand D, Thrandorf C, Paech V, Altmeyer P, Bechara FG (2010). "Cutaneous lesions of the nose". Head Face Med . 6 : 7. doi:10.1186/1746-160X-6-7 . PMC 2903548 . PMID 20525327. Sarkar R, Basu S, Agrawal RK, Gupta P (July 2010). "Skin care for the newborn" (PDF) . Indian Pediatr . 47 (7): 593–8. doi:10.1007/s13312-010-0132-0. PMID 20683112. S2CID 5171489. Scott LA, Stone MS (2003). "Viral exanthems". Dermatol Online J . 9 (3): 4. doi:10.5070/D33WD095BT. PMID 12952751. Springer K, Brown M, Stulberg DL (2003). "Common hair loss disorders". Am Fam Physician . 68 (1): 93–102. PMID 12887115. Archived from the original on 14 May 2008. Retrieved 30 June 2009 . Stulberg DL, Clark N, Tovey D (2003). "Common hyperpigmentation disorders in adults: Part I. Diagnostic approach, café au lait macules, diffuse hyperpigmentation, sun exposure, and phototoxic reactions". Am Fam Physician . 68 (10): 1955–60. PMID 14655804. Archived from the original on 23 July 2008. Retrieved 30 June 2009 . Stulberg DL, Clark N, Tovey D (2003). "Common hyperpigmentation disorders in adults: Part II. Melanoma, seborrheic keratoses, acanthosis nigricans, melasma, diabetic dermopathy, tinea versicolor, and postinflammatory hyperpigmentation". Am Fam Physician . 68 (10): 1963–8. PMID 14655805. Archived from the original on 9 July 2008. Retrieved 30 June 2009 . Teichman JM, Sea J, Thompson IM, Elston DM (January 2010). "Noninfectious penile lesions". Am Fam Physician . 81 (2): 167–74. PMID 20082512. Thiers BH (1986). "Dermatologic manifestations of internal cancer". CA Cancer J Clin . 36 (3): 130–48. doi:10.3322/canjclin.36.3.130 . PMID 3011224. S2CID 30429984. Tunzi M, Gray GR (2007). "Common skin conditions during pregnancy". Am Fam Physician . 75 (2): 211–18. PMID 17263216. Archived from the original on 28 August 2008. Retrieved 30 June 2009 . Van Voorhees, Abby; Steven R Feldman; John YM Koo; Mark G. Lebwohl; Alan Menter (2009), The Psoriasis and Psoriatic Arthritis Pocket Guide: Treatment Algorithms and Management Options (3 ed.), National Psoriasis Foundation , archived from the original on 19 December 2010 White, Gary M; Cox, Neil H (2006). Diseases of the Skin. Elsevier. Archived from the original on 29 March 2010. Zargari O, Elpern DJ (December 2009). "Granulomatous diseases of the nose". Int J Dermatol . 48 (12): 1275–82, quiz 1282. doi:10.1111/j.1365-4632.2009.04167.x. PMID 20415668. S2CID 1235300.
External links